Auto 496/22
Referencia: Seguimiento a la orden vigésima novena de la sentencia T-760 de 2008.
Asunto: Valoración de cumplimiento.
Magistrado Sustanciador:
JOSÉ FERNANDO REYES CUARTAS.
Bogotá, D.C., cinco (5) de abril de dos mil veintidós (2022).
La Sala Especial de Seguimiento de la Corte Constitucional, conformada por la Sala Plena en sesión del 1° de abril de 2009 para efectuar el seguimiento al cumplimiento de la sentencia T-760 de 2008, integrada por los magistrados Alejandro Linares Cantillo, Antonio José Lizarazo Ocampo y José Fernando Reyes Cuartas, quien la preside, en ejercicio de sus competencias constitucionales y legales, procede a dictar el presente auto con base en los siguientes:
ANTECEDENTES
En la sentencia T-760 de 2008 esta Corporación impartió dieciséis órdenes dirigidas a las autoridades del Sistema General de Seguridad Social en Salud (SGSSS), con el fin de que se corrigieran las fallas de regulación identificadas; entre las que se pudo evidenciar que el sistema de salud no se ajustaba al principio de universalidad, dada la dificultad que tenían los usuarios para acceder a este. Como consecuencia de lo anterior, se profirió la directriz vigésima novena, la cual ordenó:
“[Al] Ministerio de Protección Social que adopte las medidas necesarias para asegurar la cobertura universal sostenible del Sistema General de Seguridad Social en Salud, en la fecha fijada por la Ley –antes de enero de 2010–. En caso de que alcanzar esta meta sea imposible, deberán ser explicadas las razones del incumplimiento y fijarse una nueva meta, debidamente justificada”.
El Ministerio de Salud y Protección Socia en cumplimiento del mandato emitido alleg a esta Corporación escrito en el que informó de las acciones en ejecución, mediante las cuales buscaba la superación de las fallas de operación dentro de ambos regímenes. Mencionó entre otras: (i) el progreso de la norma que obligaba a todas las instituciones prestadoras de servicios de salud informar a los usuarios sus derechos y deberes en el sistema de salud; (ii) el diseño de un módulo de afiliación única en el sistema de información y; (iii) el desarrollo de un Registro Único de Afiliados –RUAF-, con módulos de nacimientos, defunciones y migración que permitían identificar la totalidad de los ciudadanos y su condición de afiliación al sistema de salud.
De igual manera, señaló que en cumplimiento de lo ordenado por la Corte, se encontraba preparando (i) la normatividad con los procesos y procedimientos para asegurar que al momento de la afiliación de los usuarios a una Entidad Prestadora de Salud -EPS-, les fueran entregados los documentos requerido y, (ii) de los procesos para un subsidio de afiliación de quienes hacían parte de estratos medios y que al estar por encima de los límites de ingresos del Régimen Subsidiado -RS-, tenían dificultades para pagar la cotización plena al Régimen Contributivo -RC-.
Por último, como propuesta global de la orden que se estudia, indicó que adelantaría un plan detallado para alcanzar la cobertura universal sostenible en el SGSSS, el cual incluiría la identificación y afiliación de aquellas personas que a pesar de tener la capacidad de cotizar al RC, incumplían con su obligación de aportar al sistema. Asimismo, señaló haber implementado el subsidio para la afiliación de quienes sin cumplir requisitos para ingresar al RS no contaban con recursos para cotizar plenamente al RC. Finalmente informó que identificaría e incluiría en bases de datos a las personas de bajos recursos que según las condiciones de ley pudieran ser afiliadas al RS.
En respuesta del 15 de julio de 200 el MSPS y el Ministerio de Hacienda -Minhacienda- dieron a conocer los logros alcanzados respecto de la cobertura universal en los 15 años del SGSSS, señaló que según las encuestas, la afiliación aumentó de forma significativa, progresiva y equitativa, pues entre 1993 y 2008, pasó de 23.7% a 86%”. Adicionalmente, indicaron que la falta de universalización generó “diferencias en el acceso efectivo a los servicios de salud, en contraste con los afiliados al SGSSS. Es por esto que se hace necesario que, para el cumplimiento de las órdenes de la Corte, se pueda universalizar, haciendo obligatorio el aseguramiento para la totalidad de la población, independiente de sus condiciones sociales, culturales, económicas o judiciales”.
El 31 de julio de 200 el Ministerio allegó a la Sala Especial un cronograma que pretendía implementar para el cumplimiento de la orden, así como el informe de avance. Indicó que no era posible alcanzar el 100% del aseguramiento debido a fenómenos como (i) la movilidad interna; (ii) los nacimientos y, (iii) las defunciones que se presentaban en el territorio nacional. Incluyó dentro de su programa tres pasos generales para lograr la cobertura universal, en los que mencionó aseguramiento de la población: (i) pobre y vulnerable identificada como Sisbén I, II y poblaciones especiales; (ii) identificada como Sisbén III y aquella con alguna capacidad de pago y, (iii) sostenibilidad financiera del aseguramiento universal.
En auto 109 de 201 la Sala Especial requirió al ente ministerial con el fin de que cumpliera con la directriz vigésima novena y le solicitó un informe en el que (i) diera a conocer las actividades encaminadas a lograr el aseguramiento universal en salud; (ii) enunciara los problemas que se presentaron en cada uno de los municipios y, (iii) especificara los procedimientos adoptados para superarlos. Adicional a ello, debería incluir las medidas normativas, materiales y las variables implementadas para medir su efectividad.
El 29 de junio de 201, el MSPS radicó el plan y cronograma en el que definió tres líneas de acción generales para dar cumplimiento a lo establecido por la Corte. Refirió que las dos primeras estaban orientadas a obtener “la cobertura universal de la población pobre y vulnerable identificada en los niveles I y II del SISBEN y las poblaciones especiales y, de otra, de la población del nivel III del SISBEN y la población que cuenta con alguna capacidad de pago”. En cuanto a la tercera, advirtió que se trataba de un aspecto transversal al logro de los objetivos, compuesto por actividades encaminadas a garantizar la sostenibilidad financiera. Adicionalmente, aseguró que para enero de 2010 se podría contar con la universalización de la cobertura, pues para esa fecha más del 90% de la población del Sisbén I y II, harían parte del SGSSS. Se refirió a lo establecido en el artículo 5 del Decreto 1964 de 201 e informó sobre la expedición de la Resolución 2042 de 201 en la que se fijaron las etapas y procedimientos a ejecutar para lograr que toda la población residente en el territorio nacional estuviese dentro del sistema.
Mediante auto 317 de 201 la Corte invitó a diversos grupos de seguimiento para que desde su área del conocimiento conceptuaran sobre las condiciones materiales de cumplimiento en las cuestiones identificadas por la Sala como críticas y que hacían referencia a la sentencia estructural. En torno a la orden vigésima novena, elevó algunos interrogante referentes a la capacidad de las personas para acceder efectiva y oportunamente a los servicios de salud y a los criterios estándares existentes para evaluar los avances en el cumplimiento de la meta de cobertura universal y la sostenibilidad del SGSSS.
El 28 de febrero de 201 la EPS Servicio Occidental de Salud -SOS- dio respuesta al auto 317 de 2010 y señaló que dentro de los múltiples inconvenientes presentados se encontraba la informalidad del empleo, que generaba constantes entradas y salidas de las personas del RC. Por lo tanto, encontró necesario implementar un mecanismo de transitoriedad oportuno y ágil para que las personas no perdieran su aseguramiento.
El 1º de marzo de 201, la Asociación Colombiana de Empresas de Medicina Integral -Acemi- informó que la creación del SGSSS permitió un aumento significativo de la cobertura para la población colombiana y advirtió que durante el periodo comprendido entre 2002 y 2010 el total de personas aseguradas se incrementó de forma significativa, ya que pasó de 25.000.000 a 41.000.000. Asimismo, informó que el promedio de espera para la asignación de citas era mucho menor en comparación con otros países como Canadá, España o Chile. Aclaró que la expedición de la Resolución 2042 de 2010 no logró solucionar la problemática de cobertura universa y que la causa que impedía alcanzarla era el volumen de casos que se presentaban por movilidad, es decir, cambio de departamento o municipio.
La Corporación Viva la Ciudadaní manifestó que la cobertura universal no pudo garantizarse con la expedición de la Resolución 2042 de 2010, ya que se presentaron cambios frecuentes de afiliación y encontraron casos de personas que decidieron no hacer parte del sistema. De igual forma, la evasión y la elusión, los problemas de accesibilidad por cuestiones geográficas, culturales, económicas y administrativas eran circunstancias que impedían alcanzar la meta fijada, teniendo en cuenta la diferencia entre aseguramiento, afiliación y goce efectivo.
El 3 de marzo de 201, Así Vamos en Salud definió la cobertura universa y dividió los principales problemas del sistema en dos grandes grupos (i) el gasto en salud, que afirmó, generaba un problema de sostenibilidad financiera y, (ii) las restricciones presupuestales derivadas de la falta de voluntad gubernamental para otorgar recursos. Concluyó que para medir los niveles de asegurabilidad se debía tener en cuenta la totalidad de la población colombiana de acuerdo con las cifras publicadas por el DANE, para compararla con los afiliados al sistema, cuyo cruce de datos obtendría el porcentaje real de personas que se hallaban dentro del SGSSS.
La Organización Iberoamericana de Seguridad Social -OISS entregó los análisis adelantados en cuanto a la cobertura de la protección social en salud en los sectores agrario e indígena, e hizo un trabajo comparativo entre América Latina y Europa, particularmente, Colombia. El estudio concluyó que el sistema de salud contaba con una baja capacidad de respuesta debido a (i) la segmentación o coexistencia de subsistemas con distintos arreglos de financiamiento, afiliación y prestaciones, que cubrían solo diversos segmentos en la población, generalmente definiéndose con base al nivel socioeconómico o capacidad para contribuir; (ii) la variedad de entidades que prestaban un mismo servicio sin estar integradas; (iii) que la prestación del servicio se encontraba supeditada a la capacidad de pago y; (iv) que no existía claridad en las reglas de juego en cuanto a los conjuntos básicos de prestaciones que debían ser garantizados por los diferentes esquemas de aseguramiento.
A través del auto 068 de 201 la Sala Especial insistió al MSPS en que la cobertura universal no se agotaba con la afiliación de las personas al sistema y la simple entrega de un carné, sino que además debía garantizarse el acceso con calidad, eficacia y oportunidad a los servicios de salud. Asimismo, lo requirió para que indicara si había adelantado todas las actividades registradas en el plan y cronograma entregado el 31 de julio de 2009 y si a la fecha contaba con un nuevo esquema de trabaj.
El 25 de abril 201 Minsalud refirió que se había mejorado el proceso de afiliación para la población pobre y vulnerable, lo cual tenía una relación inescindible con el acceso efectivo a los servicios básicos del sistema de salud, el tratamiento de enfermedades crónicas y el suministro de medicamentos, afirmó que para el 31 de diciembre de 2011 la población asegurada estaba en un 95.48%, según lo registrado por la Base de Datos Única de Afiliados -BDUA- del entonces Fondo de Solidaridad y Garantía -Fosyga-, hoy Administradora de los Recursos del Sistema General de Seguridad Social en Salud -ADRES-. Concluyó que para el cierre del 2014 la cobertura en salud llegaría al 99.7%.
En auto 133A de 201, la Corte requirió a los peritos constitucionales para que se pronunciaran respecto de las actividades planteadas en el cronograma presentado por el MSPS, e indicaran si lo allí establecido era suficiente para alcanzar la cobertura universal.
La Asociación Colombiana de Facultades de Medicina -Ascofame manifestó que se daba el alcance de cobertura a la inscripción o entrega de un carné como avance, lo que no se ajustaba a la realidad. Agregó que la capacidad resolutiva era mínima, el nivel de remisiones muy alto y el acceso a especialistas, demorado, ya que además de la falta de estos, al usuario no se le resolvían sus problemas, la consulta estaba encaminada a dilatar las soluciones y más enfocada a la atención de los sanos.
La Asociación Nacional de Cajas de Compensación Familiar -Asocajas- y Acem conjuntamente afirmaron haber adelantado actividades para permitir que la mayoría de la población estuviera afiliada al sistema de salud y de esta manera hacer exigible los contenidos del Plan Obligatorio de Salud -POS-. No obstante, enfatizaron en la necesidad de garantizar la oferta de servicios y brindar una posibilidad real de acceder con calidad y oportunidad. Aclararon que para lograr la universalización, todos los actores que hacían parte del sistema debían trabajar de manera mancomunada.
La Corporación Viva la Ciudadaní en su respuesta marcó una clara diferencia entre la universalización de la cobertura y el goce efectivo a la salud, así explicó que se podría presentar el caso en el cual una persona estuviera asegurada y a la vez no pudiera hacer uso del derecho. De igual manera, aclaró que se presentaban distorsiones consistentes en equiparar el acceso a la salud con estar afiliado a una EPS, es decir, que el hecho de estar carnetizado dentro del sistema no implicaba per se, la garantía del servicio de salud.
Por su parte, la Defensoría del Puebl entregó el informe de seguimiento a la sentencia T-760 de 2008. Dio a conocer haber elevado a Minsalud algunos interrogantes, que no fueron respondidos.
Posteriormente, la Defensoría del Puebl radicó un nuevo documento de seguimiento. Enunció que el total de la población no se encontraba cubierta por el sistema, toda vez que era necesaria la prestación efectiva de los servicios, que no se suplía con la obtención de un carné. Afirmó que en Colombia para el año 2012 los índices de cobertura ascendían al 96,3%; proyectó que para 2013 sería del 98,1% y para 2014 del 100%. Agregó que se tenía la capacidad de alcanzar dichas metas, toda vez que dentro de la planeación fiscal y presupuestal se contaría con $12.4 y $13.7 billones para los años 2013 y 2014, respectivamente. Del mismo modo enunció como principales dificultades: (i) la falta de garantías de las personas para acceder efectivamente a los servicios de salud cuando lo requirieran; (ii) la intervención y liquidación de un gran número de EPS por parte de la Supersalud; (iii) la multiplicidad de regímenes y; (iv) el tránsito de la población, entre otros.
Mediante auto 066 del 21 de marzo de 2014, la Sala requirió al Departamento Administrativo Nacional de Estadística -DANE- para que informara el número de habitantes del territorio nacional durante los años 2012, 2013 y 2014 y discriminara la población indígena, carcelaria, discapacitada y los menores de edad en dichos periodos; también ordenó a la Registraduría Nacional del Estado Civil que informara la cantidad de personas asentadas en Colombia en el mismo tiempo, los que estaban identificados con cédula de ciudadanía o con otro tipo de identificación.
El DAN dio a conocer la cantidad de habitantes que se encontraban en el territorio nacional durante los años 201, 201 y 201, de igual forma determinó los grupos mencionados por la Sal.
La Registradurí informó sobre el número de personas asentadas en el territorio nacional identificadas con cédula de ciudadaní y las que tenían un tipo de documento diferent, además presentó la clasificación por departamentos e hizo la misma diferenciación cuando trató los casos de la población indígena y los menores de eda, no así con las personas que se encontraban dentro del sistema penitenciario.
A través de auto 099 de 2014, la Sala Especial elevó algunos interrogantes a Minsalud para que informara los resultados obtenidos en torno al cumplimiento de esta directri, así como a Minhacienda para que diera a conocer cuál había sido el monto invertido para cumplir con la orden vigésima novena entre los años 2012 y 2013 y qué cantidad se destinaría para el año 2014.
El 21 de mayo de 201 la cartera de hacienda señaló que para el 2013 la cobertura en salud era del 96%, porcentaje que incluía a la población afiliada a los regímenes de excepción. Afirmó que estos resultados indicaban que la población pobre no asegurada -PPNA- había disminuido entre los años 2012 y 2014. Expuso que las inversiones habían correspondido a $11,31 billones en 2012, $13,66 billones en 2013 y la proyección para 2014 era de $13,45 billones.
El MSP manifestó que para el año 2013 la cobertura llegó al 96.9% de la población establecida en el territorio nacional. Aclaró que desde el año 2012, implementó “una plataforma que reúne una serie de canales de acceso y difusión, a través de los cuales es posible monitorear resultados y situaciones de salud específicas del país. Las herramientas presentes en la plataforma eran: (i) el portal de internet del Sistema Integrado de Información de la Protección -Sispro; (ii) módulo geográfico del Sispr; (iii) la página de internet de los registros, observatorios y sistemas de seguimiento de la cartera de salu; (iv) cubos de información y; (v) repositorio institucional digital -RID- de Minsalu. Aseguró que de acuerdo a la Encuesta de Calidad de Vida -ECV- practicada por el DANE en el 2012, el 83.54% de la población consideraba que la calidad de la prestación del servicio era buena o muy buena para el 2013, el 85.52%, lo que evidenciaba resultados altamente satisfactorios.
En el sexto informe de seguimiento, la Defensoría del Puebl presentó un balance positivo, toda vez que el porcentaje de afiliados superaba el 96%. Agregó que los aportes al RC lograban darle estabilidad al sistema y solventaban a quienes hacían parte del RS, aunado a las inversiones hechas por parte del Gobierno nacional y las entidades territoriales -ET-. No obstante, criticó el acceso efectivo al sistema, ya que pese al aumento notorio que se había presentado en materia de afiliación, los avances en cuanto a infraestructura y calidad del servicio no fueron significativos. Destacó la vulnerabilidad de las poblaciones geográficamente dispersas -PGD- y los malos sistemas de información, lo que conllevó a que se presentaran problemas de confiabilidad, lo que dejó ver una clara debilidad de las ET en el cumplimiento oportuno de sus competencias.
En auto 351 del 12 de noviembre de 201, la Corte requirió a la cartera de salud para que informara sobr: (i) la utilidad del Registro Especial de Prestadores de Salud -REPS- para conocer en tiempo real la capacidad de la infraestructura hospitalaria del país; (ii) si el Sistema Indígena de Salud Propio Intercultural -SISPI- ya se encontraba implementado y en caso de que no fuera así, las razones de ello; (iii) el mecanismo empleado para hacer seguimiento al acceso efectivo a los servicios y; (iv) las medidas tomadas para corregir la falta de información relacionada con las preguntas realizadas.
Por su parte, Minsalu aclaró que el REPS era la base de datos en la que se efectuaba el registro de los prestadores de salud y de la capacidad instalada, en el marco de su proceso de habilitación, el cual “obedece a un registro administrativo diseñado para consignar la declaración de los prestadores y de los servicios que ofrecen, bajo parámetros básicos de obligatorio cumplimiento. Información que podía ser valorada periódicamente, según fuera conveniente. En cuanto al SISPI expuso haber adelantado una serie de acciones tendientes a su estructuración, recogiendo las competencias y los mínimos de obligatorio cumplimiento, así como los requerimientos específicos en el marco del sistema de salud y las experiencias obtenidas por parte de los pueblos indígenas en el diseño de sus modelos propio. Sobre su fecha de implementación, informó que la primera fase tuvo lugar entre octubre y diciembre de 2013. Manifestó respecto al seguimiento de la prestación oportuna de los servicios de salud, que con la expedición del Decreto 101 y la Resolución 1446 de 200 se dio paso a la aplicación del Sistema de Información para la Calidad -SIC-, por medio del cual se reunieron los indicadores para Instituciones Prestadoras de Salud -IPS- y EPS en aspectos relevantes de calidad en la atención en salud que permiten realizar descripciones semestrales y anuales, discriminados por departamento, EPS e IP.
El auto 408 de 2014 corrió traslado del informe rendido por el MSPS a los peritos constitucionales voluntarios y les formuló preguntas respecto de (i) las actividades que deberían adelantar para cumplir con la orden veintinueve; (ii) la imposibilidad de asegurar al 100% de la población asentada en el país; (iii) la realidad del país y medidas implementadas para superar las barreras de acceso que se pudieran presentar durante la ejecución de la pena; (iv) medidas que debían adoptarse en cuanto a infraestructura hospitalaria y, (v) la situación que enfrentaban la PGD y la indígena.
Ascofam afirmó que si bien se había logrado afiliar al sistema de salud a un número significativo de ciudadanos, las acciones propuestas para garantizar la prestación efectiva a la población asegurada eran poco efectivas e insuficientes, ya que en todo el territorio se presentaban diferentes inconvenientes para acceder al mismo. Aclaró que llegar al 100% de afiliación era operativamente imposible toda vez que fenómenos como la migración interna, la situación de calle de un número considerable de personas, los nacimientos y las defunciones, impedían lograrla. Consideró que la falta de articulación entre los sistemas de salud y penitenciario, afectaba el acceso efectivo de los internos y concluyó que pese a las labores tendientes a garantizar ese acceso a las poblaciones indígenas, geográficamente dispersas y personas con enfermedades de alto costo, tales barreras no se habían logrado superar.
Acem adujo que pese a los obstáculos para lograr la cobertura de la población en un 100%, no era imposible. Sin embargo, encontró válido el margen de error expuesto por el Ministerio frente a la técnica de recolección de información. En cuanto a los indicadores mencionó que mostraban una buena proyección de cobertura, pero algunos aspectos requerían planes de mejoramiento con la finalidad de cumplir con la orden impartida por la Corte, aclaró que los implementados hasta ese momento eran aceptados y dejaban ver una buena proyección de asegurabilidad, pero se requería contar con planes de mejoramiento.
La Universidad Ices explicó que las EPS demostraban más interés por cobrar los copagos que por asegurar el acceso efectivo a los servicios de salud de las personas que sufrían padecimientos clasificados como de alto costo y aclaró que las enfermedades huérfanas no eran enunciadas por el ente ministerial a pesar de representar un gasto alto para el sistema.
Gestarsalu dejó en evidencia el déficit que se presentaba al interior del sistema, en materia de infraestructura, falta de personal, complicaciones en los desplazamientos de las personas residentes en las PGD y escasez de especialistas en las poblaciones que contaban con menos de 1.000 habitantes, sin que los esfuerzos de Minsalud fueran suficientes para superar dichas barreras. Señaló que la falta de armonía entre las entidades del sistema, para obtener datos exactos de los servicios prestados por las EPS, generaba una serie de inconsistencias que debían ser enfrentadas y superadas para poder cumplir con la meta establecida por la Corte.
El Observatorio Así Vamos en Salu coincidió con el MSPS en la imposibilidad de alcanzar el 100% de la afiliación y comparó la situación del país con la de otros estados miembros de la Organización Mundial de la Salud -OMS-, quienes pese a tener una mayor capacidad económica tampoco lo habían logrado. Respecto de la población privada de la libertad, enunció que si bien su afiliación era más fácil de lograr, su acceso efectivo se veía limitado por la falta de especialistas y las complejidades propias de los traslados de los internos a centros médicos. Afirmó que el Estado adelantó labores para cubrir los territorios remotos o marginados y que para ello se apalancó en la legislación existente, dando trámite a más órdenes para poder cumplir con las exigencias propias de los habitantes de las PGD, apuntalándose en el pilar de la eficiencia social y no solamente en la económica, es decir, que la red pública hospitalaria no debía evaluarse desde la rentabilidad económica sino desde la utilidad prestada a las comunidades.
Por último, indicó que la infraestructura hospitalaria por sí misma no garantizaba la efectividad de la cobertura en salud, ya que su distribución en el territorio nacional era inequitativa, lo que conllevaba a un acceso desigual de los servicios de salud; mencionó como ejemplos los casos de Bogotá, Medellín y Valle del Cauca, regiones donde se concentraban la mayoría de IPS, mientras que el reporte en regiones apartadas como Guainía, Vaupés, San Andrés y Amazonas era muy bajo.
La Universidad de los Ande se pronunció sobre la situación de las personas vinculadas al sistema carcelario y penitenciario del país. En su investigación logró concluir que para julio de 2014, de las 154.514 personas privadas de la libertad, el 73 estaban afiliadas al RS por medio de la EPS Caprecom y el 9.27 a otras entidades; el 17.21 pertenecían al RC y el 0,11% equivalente a 172 internos se encontraban en régimen de excepción. Por otro lado, al referirse al acceso efectivo por parte de esa población, afirmó que en febrero de 2015 existía un déficit de personal calificado para atender a los pacientes, asimismo, que se encontraban vacantes 442 de los 11.814 cargos requeridos para prestar los servicios con calidad, eficacia y oportunidad. Asimismo, afirmó que los implementos médicos y fármacos con que contaban las instituciones no eran suficientes para satisfacer la demanda de los reclusos del país.
Fedesalu allegó un análisis comparativo de los múltiples informes rendidos por Minsalud, de los que concluyó que aproximadamente 5.5 millones de personas no se encontraban afiliadas al SGSSS, es decir, poco más del 10% de los habitantes del territorio nacional. De igual forma, aseguró que las actividades adelantadas por la cartera no eran lo suficientemente efectivas para alcanzar los objetivos trazados por la Constitución y las leyes. Agregó que el MSPS no había garantizado el acceso a los servicios de salud de los habitantes de las PGD dentro de los estándares de calidad, eficacia y eficiencia, ya que según sus investigaciones de 2015, las barreras geográficas y los costos de transporte fueron los principales inconvenientes para ello. Finalmente, hizo alusión a la situación del departamento de Chocó donde la Supersalud se vio en la obligación de adelantar una intervención al Hospital San Francisco de Asís de II nivel de atención, lo que tuvo como resultado una desmejora de la calidad y la eficiencia del servicio.
La Comisión de Seguimiento a la Sentencia T-760 de 2008 y por una Reforma Estructural al Sistema de Salud -CSR indicó que el modelo de salud no había logrado responder de manera adecuada y efectiva a los desafíos del país, consideró que “el modelo actual privilegia el negocio y no el derecho, e incentivaba la apropiación de los recursos públicos. Aclaró que la cobertura real era del 88% y no del 96% como lo declaró el MSPS. Finalmente, mencionó que el hecho de que los regímenes fueran excluyentes conllevaba inequívocamente a concluir que lograr la universalidad era técnicamente imposible.
El 24 de junio de 201 la Defensoría del Pueblo allegó el séptimo informe de seguimiento, en el que puso de presente los interrogantes elevado a la cartera de salud y que no fueron respondido.
Mediante auto 442 de 201, la Sala citó al Ministerio a una sesión técnica que se llevaría a cabo el 30 de octubre de 2015, en la que se analizaría el cumplimiento de las órdenes 16 a 32; en ella Minsalud manifestó que para el año 2014 la afiliación había alcanzado un 96,6%. Igualmente, informó que se había presentado una evidente mejoría en el acceso a los servicios de salud, soportado en los datos relacionados con el incremento de la consulta preventiva y de salud reproductiva, las cuales se duplicaron desde finales de los años noventa; indicó que el número de personas que no recibieron atención médica cuando la requirieron, se redujo al 19,2% en 1993 y a 2,02% en 2013. Aclaró que para el año 2014 la población por afiliar era de 1'616.688 personas.
Por otro lado, aceptó que dentro del sistema seguían existiendo problemas en cuanto a calidad, oportunidad e integralidad de los tratamientos médicos, motivo por el cual recalcó que uno de los desafíos de la entidad estaría enfocado en la disminución de las brechas existentes entre regiones y grupos étnicos. Dio a conocer la expedición del Decreto 2561 de 201, a través del cual se desarrollaría un plan piloto en el departamento de Guainía, que fue aprobado y puesto en marcha en el 2015 con el fin solucionar la problemática de accesibilidad a los servicios de salud.
El 5 de noviembre de 201 Minsalud reiteró que la cobertura de los habitantes del territorio era del 96,6% a diciembre de 2014 y que el número de consultas por prevención se había duplicado desde finales de los años noventa, aumento que alcanzó un 83; de igual forma y en lo relacionado con salud reproductiva y el número de mujeres que tuvieron al menos cuatro controles prenatales, dijo que pasó de 70% en 1990 a 90% en 2010.
En auto del 04 de agosto de 201 la Sala Especial requirió a Minsalud para que informara sobre los avances formales y materiales de la orden veintinuev,. Asimismo, a la Supersalud para que informara si tenía un registro en el que reposaran las peticiones, quejas y reclamos recibidos por la entidad, relacionadas con la negación en la prestación de los servicios de salud por parte de las EPS. Finalmente, preguntó a la Defensoría del Pueblo si contaba con algún indicador en el cual se relacionarán los inconvenientes que enfrentaban los usuarios de los servicios de salud y si consideraba que el rector de la política pública había presentado avances significativos relativos al acatamiento de la directriz analizada.
La cartera de salu informó que para la citada fecha, el mandato vigésimo noveno se podía entender alcanzado tanto en lo formal como en lo material. Aclaró que la accesibilidad debía evaluarse de manera progresiva, por ser un elemento que requería intervenciones sucesivas para mejorar la forma en la cual se garantizaba el derecho a la salud. Argumentó que para evidenciar el cumplimiento, la orden debería analizarse desde tres puntos diferentes: (i) la afiliación al sistema general; (ii) el acceso efectivo a los servicios de salud y; (iii) los avances en cuanto a protección financiera.
En relación con lo anterior y en torno al primer ítem el Ministerio enunció que para diciembre de 2015 la población asegurada era del 97.6%, es decir, que 47.035.484 personas hacían parte del sistema; en cuanto al segundo informó que la universalidad no podía ser entendida como lo establece la OMS, ya que para que existiera el goce efectivo de derechos, debía lograrse la accesibilidad física, entendida como la disponibilidad y la asequibilidad financiera, determinadas por la capacidad que tienen las personas de acceder a los servicios sin dificultades monetarias. Agregó que la aceptabilidad no es otra cosa que la voluntad de hacer uso de los servicios, para lo cual se debía contar con una serie de elementos enunciados por la Ley 1751 de 201. Para dar soporte a la afirmación de cumplimiento, Minsalud se refirió a la Encuesta de Calidad de Vida -ECV- adelantada por el DANE, practicada alrededor de 76.000 personas. Consideró que ese era el mecanismo idóneo para medir el cumplimiento material de la orden, afirmó que dichos resultados mostraban que un 2% de la población expresó no haber recibido atención y el 13,58% haber obtenido un mal servicio al momento de su prestació. No obstante, los datos suministrados dejaron ver que el 15% de la población encuestada afirmó no haber contado con acceso efectivo a los servicios.
En lo que tiene que ver con la PGD aseveró que dentro de la citada encuesta los resultados eran igualmente favorables, toda vez que las respuestas de los usuarios en esas regiones habían evidenciado que la cobertura era eficiente y demostraban un cumplimiento de este ítem en lugares de difícil acceso. Señaló que la implementación de políticas públicas de salud mostraba un esfuerzo institucional, evidenciado en el carácter progresivo del cumplimiento de la orden. Aclaró que la respuesta del sistema era óptima a pesar de encontrarse que el tiempo de espera para la asignación de citas llegaba en algunos casos a ser de 12 días, que el 46% de los usuarios consideraban difícil acceder a los servicios de salud de su EPS, que el 36.46% de los casos en los cuales se negó el servicio era porque no se encontraba incluido en el POS y el 29.02% por la falta de contratación con el prestador; aseguró que solo el 1.06% recurrió a la acción de tutela para acceder a los servicios negados.
La Defensoría del Puebl, manifestó que para el año 2015 más de 150.000 personas tuvieron que radicar acción de amparo para alcanzar la protección de sus derechos, lo que implicó que “cada tres minutos y medio, en alguna parte del país, una persona interpon[ía] una acción de tutela para reclamar un servicio de salud que por alguna razón le ha[bía] sido aplazado o negado”. Lo anterior evidenció un aumento del 27% en el uso de esta herramienta constitucional, lo que no se presentaba desde el 2008, año en el cual la Corte debió intervenir. Comentó que del total de las acciones elevadas, el 60% se relacionaba con la negación de servicios que hacían parte del POS.
De otro lado indicó que si bien se afirmaba contar con una afiliación del 96% no se podía hablar de cumplimiento parcial en términos de llegar a una cobertura universal en salud, ya que no se presentaron avances en el acceso efectivo al sistema debido a que persistían inequidades entre regímenes y brechas de desigualdad en contra de poblaciones vulnerables, limitaciones al desarrollo de infraestructura de atención en particular en zonas apartadas, de poco mercado, con presencia de poblaciones especiales, en calidad de la atención, distribución de medicamentos y en general en la alta dependencia de incentivos contractuales de los actores para prestar la atención en salu. En este punto, citó los casos de Chocó y la Guajira, departamentos en los que se presentaron serios inconvenientes denunciados por esa entidad desde el año 2014 y aseguró que el Gobierno no logró alcanzar la cobertura universal, ya que debía diferenciarse entre afiliación al sistema y goce del derecho.
La Supersalu manifestó contar con una base de datos en la que se relacionaban las peticiones, quejas y reclamos que radicados ante esa entidad.
Dentro del seguimiento que se adelanta en el Departamento del Chocó, se recibió el “Informe Actuación Especial de Fiscalización” presentado por la Contraloría General de la República el 29 de septiembre del año en curs, en el que se analizó la situación que atravesaba la región, poniendo en evidencia una serie de situaciones relacionadas con la cobertura. Asimismo, destacó la disminución en el porcentaje de personas afiliadas al sistema entre los años 2013, 2014 y 2015, en los que pasó de tener 450.093 a 449.510 y 433.729 respectivamente, demostró un decrecimiento del 3.58% y 4.93% en los periodos enunciados. De igual forma, denunció la inexistencia de prestadores de servicios de salud en algunos municipio, la falta de camillas para atender a los paciente, deficiencia en la asignación de citas por lo que “se observa que los usuarios hacen fila desde la madrugada y en algunos casos, durante varios días, para lograr la asignación de una cita. Adicionalmente, puso de presente la falta de infraestructura y las deficiencias de la misma, afirmó que se contaba con “13 salas de quirófano, 33 salas de parto, 19 ambulancias básicas y 2 medicalizadas, cifras inferiores al resto del país, situación que ponía en riesgo la seguridad de los pacientes de esa región del país, toda vez que los costos en los que estos incurrían no permitían el acceso real a los servicios del hospital debido a los gastos en transporte y el valor de los medicamentos.
El rector de la política pública emitió la Resolución 6408 de 201 en la cual se establecieron los principios generales para la aplicación del Plan de Beneficios en Salud -PBS- y en el artículo 3, numeral 8 indicó que todos los residentes en Colombia gozarían de forma efectiva, del derecho a la salud
La Defensoría del Puebl entregó el noveno informe de seguimiento en el cual manifestó que si bien la información reportada por la cartera de salud reflejaba un amplio porcentaje de cobertura de afiliación, no se medía en términos generales calidad, pertinencia de los servicios de salud, ni garantía del derecho fundamental. Agregó que persistía la falta de reglamentación del subsidio parcial a la cotización y la implementación de los mecanismos de afiliación de la población con alguna capacidad de pago. Además, dio a conocer que desde la población total proyectada y el número de afiliados en los dos regímenes se evidenciaba en el último año, una reducción de la asegurabilidad para el RS del 2.61% y en otros regímenes del 0.35%. En el RC se reportó un crecimiento del 1.03%, lo que conllevó a determinar que de manera global decreció la tasa en 1.92% y; finalmente adujo que un 4.34% de la población estaba pendiente de afiliar.
Mediante auto 435 de 201 esta Corporación con el fin de contar con mayores elementos de juicio, decretó pruebas y solicitó a Minsalud y a la Supersalud que respondieran algunas preguntas relacionadas con la cobertura y el acceso efectivo a los servicios de salud.
El MSP refirió que la ECV era un mecanismo eficiente y complementario a otras fuentes de información, que permitía conocer el acceso a los servicios de salud desde la perspectiva de los usuarios. En cuanto a la vinculación al SGSSS, indicó que en 2015, 2016 y julio de 2017, cuatro departamentos mantuvieron una cobertura total de su población, once habían alcanzado una superior al promedio nacional de 89,9% y los restantes dieciocho, alcanzaron afiliaciones menores a esta. Insistió en que la disminución en la asegurabilidad entre 2015 y 201 se explicaba en la depuración de registros de la BDUA, a partir de la información disponible en la Registraduría Nacional, por lo que en varios departamentos superó el 2%, debido a que para el cálculo de la cobertura se utilizaban las estimaciones de población del DANE con base en el Censo del 2005, pudiendo existir márgenes de erro que afectaban el cálculo.
Afirmó, respecto de los años 2016 y hasta julio de 201, que la disminución en la asegurabilidad se debió a la dinámica de la afiliación al SGSSS, toda vez que la permanencia en el RS dependía principalmente de la aplicación de la encuesta del Sistema de Identificación de Potenciales Beneficiarios de Planes Sociales -Sisbén- y de que el puntaje se encontrara entre los niveles I y II según la Resolución 3778 del 2011, lo que demostró que la reducción en el número de las personas afiliadas entre los periodos mencionados, se debió a la pérdida de capacidad de pago de los mismos al RC y que por sus condiciones socioeconómicas no podían hacer parte del RS.
También dio a conocer la Resolución 1268 de 201 y señaló que al mes de diciembre de 2016 la PPNA era de 554.364, lo que evidenció una disminución de aquellas personas que no contaban con afiliación en salud. Además, afirmó que la prestación de servicios de salud en el territorio nacional estaba constituida por actores e instituciones prestadoras que debían cumplir con lo establecido en el Sistema Único de Habilitación –SUH, por lo que a partir de los prestadores inscritos en el REPS, se podía identificar la oferta disponible para la atención en salud en sus fases de protección específica, detección temprana, diagnóstico, tratamiento y rehabilitación de la enfermedad y presentó la información consolidada de la oferta de servicios habilitada, dentro de las que se evidenciaron falencias y disminución de coberturas en algunos departamento.
De otro lado, indicó haber expedido la Resolución 429 de 201 en la que se reguló un modelo operaciona que privilegiaba el acceso a los servicios de salud de una manera colectiva integral y continua e implicó la implementación de sistemas que manejaran información nominal de la población, como los desarrollados en las resoluciones 4505 de 201 y 256 de 201. Finalmente, con respecto a los hospitales de primer, segundo y tercer nivel, refirió que el número de ESE habilitadas pasó de 969 en el año 2012 a 931 en 2016, con una variación de -3,92%, teniendo en cuenta el comportamiento por niveles de atención, ya que las ESE de primer nivel pasaron de 821 a 796, con una disminución de 3,05% en el período, en las de segundo nivel de 123 a 110 con variación de -10,57% y en las de tercer nivel de atención no se registró variación alguna. En cuanto al departamento de Guainía dio a conocer una variación negativa del 100% para el período en el número de ESE habilitadas, lo que sustentó en los procesos que se desarrollaron para la implementación del Modelo Integral de Atención en Salud -MIAS- en zonas dispersas, que tomó a Guainía como piloto según lo establecido en el Decreto 2561 de 2014.
En auto del 2 de febrero de 201, se corrió traslado del informe presentado por Minsalud a los peritos constitucionales, a quienes se elevaron algunos interrogante. De igual forma, se les solicitó un pronunciamiento sobre los problemas de acceso y oportunidad de los servicios de salud identificados por el Ministerio, las medidas adoptadas para superar las posibles barreras y riesgos que afectaban la prestación de aquellos de manera integral, los indicadores de protección específica y detección temprana del riesgo implementados a nivel nacional, así como de los mecanismos de protección. También se cuestionó si con ello se garantizaba que los servicios de salud fueran prestados en condiciones de calidad, efectividad, eficiencia y oportunidad en orden a asegurar la cobertura universal.
El Observatorio Así Vamos en Salu, manifestó que las medidas adoptadas por el MSPS impactaron positivamente la cobertura poblacional para lograr la universalidad, sin embargo, las mismas no garantizaron el acceso sin discriminación a servicios integrales de salud, adecuados, oportunos, de calidad, determinados en el PBS, de acuerdo con las necesidades y las amplias diferencias territoriales que tenía Colombia. No obstante, encontró un avance importante en la promulgación de la Política de Atención Integral en Salud -PAIS- y la puesta en marcha del MIAS, los cuales no se habían materializado en todo el territorio nacional, por ende, consideró que debían adelantarse diferentes acciones para lograr el objetivo propuesto de universalización del sistema de salud, dentro de las que destacó (i) depurar las bases de datos del Sisbén, (ii) fomentar la formalización laboral de la población, estimular el crecimiento del mercado laboral, ayudar a la ampliación de la cobertura del RC y aportar a la sostenibilidad del sistema, (iii) crear normatividad que estableciera los tiempos mínimos y máximos de atención de pacientes en los diferentes servicios y, (iv) avanzar en la seguridad de los datos recolectados por los sistemas de información implementados con las medidas normativas con el fin de fortalecer la línea técnica entregada a las EPS e IPS.
Asimismo, estuvo de acuerdo con el dicho del ente ministerial, referente a la imposibilidad de alcanzar el 100% de la cobertura poblacional, pero resaltó la ausencia de medidas que garantizaran la continuidad para quienes perdían su capacidad de pago en alguno de los dos regímenes de afiliación. Aunado a ello, mencionó que los servicios habilitados y de recurso humano en salud se encontraban centralizados en las grandes ciudades y en los departamentos de mayor desarrollo socio económico, lo que dificultaba el acceso. Por lo tanto, las barreras de acceso geográfico y administrativo se mantenían en estas redes de atención.
Acem, manifestó que el MSPS realizó importantes esfuerzos por alcanzar la cobertura universal y adoptó medidas para garantizar el aseguramiento de las personas que no se encontraban afiliadas y no contaban con condiciones económicas para aportar al RC, sin embargo, indicó que pese a las medidas de protección laboral, subsidio al desempleo y movilidad al RS, había una franja de población que quedaba desprotegida y su condición socio económica no le permitía ser beneficiaria de un subsidio por parte del Estado, lo que generó una situación de inseguridad e indefensión frente al acceso de servicios de salud. Mencionó que por limitaciones de oferta de servicio, barreras geográficas o económicas, se presentaba un acceso diferente a recurso humano e infraestructura en algunas zonas del país, requiriéndose de la implementación de modelos especiales de atención, que contemplara las particularidades de estas regiones para lograr mayor equidad en el acceso.
La CSR y Fedesalu indicaron que con las medidas adoptadas por el Estado en un modelo de aseguramiento comercial, no era posible asegurar el goce efectivo del derecho a la salud, siendo necesaria la asignación de nuevos recursos de otros sectores involucrados en ello. Resaltaron la gran diferencia de oferta o de disponibilidad de servicios entre unos departamentos y otros, ya que el promedio para el país era de 1 IPS por 800 habitantes, en Bogotá se contaba con 1 para 534 habitantes, Vaupés 1 por 5.541, Guainía 1 para 3.269, Vichada 1 por 2.411, Guaviare 1 para 1.802 y, Guajira 1 por 1.775, lo que implicaba que en algunos de esos departamentos, no era posible tener oportunidad en la atención. En cuanto a la disponibilidad de profesionales independientes, aseguró que existía una desfavorable relación entre los territorios menos favorecidos, toda vez que se contaba con un profesional para cada 4.055 habitantes en Guaviare, 4.838 en la Guajira, 5.338 para Vichada, 9.407 en Chocó, 14.167 en Guainía y 14.775 para Vaupés, que se ubicaba como el territorio más desprotegido.
De conformidad con lo anterior, algunos de los peritos constitucionale concordaron en que las medidas implementadas por el Gobierno impactaron positivamente la afiliación poblacional en beneficio de lograr la cobertura universal. Adicional a ello, algunas garantizaron el acceso sin discriminación a los servicios integrales de salud, en términos de calidad, oportunidad, de acuerdo con las necesidades, las condiciones laborales y las amplias diferencias territoriales que tiene el país. Por lo tanto, el ente gubernamental debía implementar diferentes acciones que aportaran al objetivo propuesto y a la política pública en salud. Sin embargo, coincidieron en que las acciones propuestas para garantizar la prestación efectiva de los servicios de salud a la población asegurada no fueron suficientes, ya que las medidas implementadas fueron poco efectivas para alcanzar los objetivos trazados.
En auto del 1º de marzo de 201 se requirió a la Supersalud con el fin de que remitiera de forma completa la información deprecada mediante auto 435 de 2017. En consecuencia, se dio a conocer el total de peticiones, quejas o reclamos relacionados con negaciones y acceso efectivo al servicio de salud, las cuales ascendieron a 161.539 para el año 2015, 239.463 al 2016 y 242.256 año 201.
A través del auto del 5 de julio de 201 se requirió, entre otras entidades, al Ministerio de Salud, la Defensoría del Pueblo, la Supersalud y la Procuraduría General de la Nación para que rindieran un informe sobre las medidas adoptadas para dar cumplimiento a los diferentes mandatos proferidos en la sentencia T-760 de 2008, así como sobre los avances, resultados obtenidos, obstáculos y retrocesos evidenciados.
El MSP, manifestó que el acceso efectivo a los servicios de salud debía ser evaluado en términos de progresividad, reconociendo que se trataba de un objetivo de la política en el que se requería seguir trabajando para mejorar la forma de garantizar el derecho. Dio a conocer el crecimiento anual presentado a lo largo de los últimos veinte años en cuanto a afiliación; no obstante, adujo que el reto era mantener el nivel de cobertura y asegurar a poblaciones especiales, lo que generaba mayores esfuerzos financieros para el SGSSS. Agregó que el indicador de aseguramiento -cobertura total y PPNA- mostró un incremento del 65.16% desde el año 1995 a 2018, para ambos regímene. Adicionalmente, señaló que la tasa media de afiliación estuvo en 95.73%, sin que se hubiera ubicado por debajo del 94%, incluyendo los años en los que se llevaron a cabo depuraciones de las bases de datos de afiliados del BDUA. Remitió los siguientes porcentajes de afiliación: 2010, 93,63%; 2011, 96.43; 2012, 96.41; 2013, 95.97%; 2014, 96.61; 2015, 97.58%; 2016, 95.65; 2017, 94.88% y a junio de 2018, 94.38%.
En este punto, aclaró que la alternancia de mayores o menores tasas de cobertura de los últimos años se causó por el efecto de crecimiento poblacional del DANE, ya que las presentadas por la entidad excedieron el ritmo de afiliación. Sin embargo, se evidenció un comportamiento estable en el número de asegurados en el SGSSS y regímenes de excepción ocasionado por un mejor manejo de la información disponibl. Añadió que la tasa de cobertura se calculó teniendo como denominador, las proyecciones realizadas por el DANE que tenían como base el censo del año 2005, “existiendo patrones de migración y de población real que no recoge el ejercicio de proyección”.
En torno a los recursos económicos, adujo haber garantizado los correspondientes a la vigencia del año 2017 que permitieron financiar la afiliación en salud para los vinculados al RC y el RS, lo que se repitió para la PPNA, pues se dispusieron los recursos para que las ET procedieran a su aseguramiento en el RS. De igual forma, indicó que la reducción porcentual de la PPNA había sido constante y que pese a la dificultad que implicó su vinculación para las administradoras locales, disminuyó. Planteó como orige de la PPNA, la ausencia de dinero y falta de vinculación laboral estable, desinterés en la afiliación y existencia de múltiples trámites administrativos. Respecto de la PPNA no identificada como pobre y sin capacidad de pago suficiente para activarse en el RC, adujo que podían ser cubiertos por el sistema de salud mediante el mecanismo de protección al cesante, el cual realizaba cotizaciones al SGSSS a través de las Cajas de Compensación Familiar, como la medida que se encontraba en desarrollo referente a la asignación parcial a la cotización.
A su vez, puso de presente las medidas implementadas por la entidad y que tuvieron impacto en la cobertura universal: (i) Sistema de Afiliación Transaccional -SAT-; (ii) portabilidad; (iii) el RUAF y, (iv) información de referencia de personas para la afiliación. En cuanto al acceso efectivo a los servicios de salud, manifestó que aún persistían problemas de calidad, oportunidad e integralidad de tratamientos médicos; reconoció como un desafío la disminución de brechas entre regiones y grupos étnicos, las desigualdades en condiciones socioeconómicas y disparidades territoriales, reflejada en las tasas de mortalidad materno-infantil. Lo anterior, debido a la dispersión geográfica y la falta de una oferta articulada de servicios de salud para los que allí residen, lo que constituye una de las principales barreras para el acceso. Por lo tanto, consideró que un modelo diferencial allí ejecutado, sería fundamental para disminuir aquellas brechas.
Citó los modelos implementados a través de la PAIS y el MIAS que planteaban sistemas diferenciados por zonas, con priorización de los territorios dispersos. Indicó que el MIAS permitió avances, ya que (i) garantizó el acceso efectivo a los servicios de salud desde la promoción de la salud, prevención de la enfermedad, tratamiento, rehabilitación, paliación y reinserción social; (ii) articuló a los agentes del sistema de salud y; (iii) coordinó a los sectores orientados al bienestar de la población para modificar los determinantes en salud. Asimismo, calificó de urgente la necesidad de actualizar las proyecciones de afiliación con la nueva información del DANE, ya que aquellas se realizaron con datos que tenían once años. Agregó que la población no afiliada al SGSSS ascendía a 2.5 millones de personas a diciembre de 2017, de las cuales 0.5 millones correspondían a PPNA y 2 millones que sin estar identificados como pobres, no lograban cotizar al RC.
La Procuraduría General de la Nacióinformó haber continuado atendiendo las solicitudes de intervención en función preventiva por quejas, peticiones y reclamos generadas en la negación de los servicios de salud, además, aportó la información remitida ante la entidad por parte del MSPS, que daba cuenta de los procesos que habían sido mejorados, los materializados real y efectivamente y los que estaban por cumplirse.
A través de auto del 11 de julio de 201 se requirió al MSPS para que informara, entre otras cosas, las razones por las que disminuyó la oferta de servicios habilitado en las ZGD; el indicador de la relación población-oferta de servicios de salud a nivel nacional y el mínimo recomendado por la OMS; número de personas que se afiliaron al RS y cuantas no, pese cumplir con los requisitos; cantidad de residentes que entre los años 2015 a 2018 perdieron su capacidad de pago para cotizar al RC y quedaron fuera del SGSSS; afiliados que entre el 2015 y 2018 pasaron del RC al RS; razones por las que las ZGD contaban con una baja relación de oferta de servicios respecto a su población; medidas por implementar para aumentar número de camas para adultos y niños, servicios de atención de quirófanos y sala de urgencias ambulatorias y EPS en ZGD; razones por las que Guainía era uno de los territorios que reportó menor porcentaje de oferta de servicios y resultados del plan piloto adelantado en el departamento citado.
El Ministerio en respuesta del 8 de agosto de 2018, dio a conocer los trabajos llevados a cabo en el Departamento de Chocó, a través del MIAS, en el que se presentó una propuesta para la conformación de los equipos multidisciplinarios de salud, para lo que se tomaron algunas experiencias internacionales. Asimismo, indicó haber invertido algunos dineros en el Hospital San Francisco de Asís, así: $41.342 millones para saneamiento de los pasivos; $14.311 millones para la creación del nuevo hospital que inició su funcionamiento en septiembre de 2017 y $2.902 millones para la estructuración para la construcción del nuevo hospital de tercer nivel en Quibdó.
Agregó que a nivel nacional para el 2017 se contaban con 61.664 sedes de prestadores, es decir, se había incrementado en un 10.26% respecto de las sedes inscritas en 2015 con sus correspondientes servicios habilitados. De igual forma, en cuanto a profesionales independientes en un 33.61% y 13.12% y los prestadores de transporte especial de pacientes, no presentó cambios y se mantuvo en 355 servicios en todo el país. Adicionalmente, se refirió a la Resolución 429 de 2016, a través de la que se trazó la PAIS y su modelo operacional, el MIAS, mediante los que se pretendió incrementar la capacidad resolutiva de los servicios de salud, así como el flujo de información entre los usuarios y los actores del sistema de salud de una forma efectiva y acorde con las funciones y competencias de los actores, con el fin de generar mejores condiciones de salud a la población de territorios dispersos.
La Sala Plena de esta Corporación mediante auto 668 de 201 convocó a audiencia pública en la que se abarcaron tres ejes temáticos, uno de ellos el de cobertura universal. Audiencia que se llevó a cabo el 6 de diciembre de 2018, con la asistencia de Minsalud, la Supersalud, Minhacienda, la Procuraduría General de la Nación, la Contraloría General de la República, la Defensoría del Pueblo, la Adre, varios peritos constitucionales voluntarios, grupos de apoyo, académicos y expertos internacionales. En el desarrollo de la audiencia y en torno al mandato vigésimo noveno, los participante abordaron diferentes aspectos de la cobertura universal en salud de la siguiente manera:
El MSPS expuso los resultados de la evaluación de 76 modelos de sistemas de salud. Concluyó que para lograr la cobertura universal, la calidad de la prestación de los servicios de salud tenía que aumenta. Dio a conocer las dimensiones que debían garantizarse en el concepto que se analiz y resaltó que el aseguramiento estaba en un 95%, pese a los grandes retos generados por la disparidad, inequidad y diversidad del país, sin embargo, la meta era lograr el 100% de la población vinculada al SGSS. De igual forma, consideró determinante afrontar los retos jurídicos y financieros para flexibilizar las normas y evitar que algunas personas quedaran por fuera de alguno de los regímenes, así como la gestión municipal para el RS, la depuración de los listados censales y la migración como un fenómeno adiciona.
En cuanto a los territorios dispersos, señaló que el problema no se había dado solo en Colombia y que se requería de esfuerzos diferenciados para garantizar el derecho a la salud, ya que los modelos de aseguramiento y de competencia regulada de las grandes ciudades no funcionaba. Por lo tanto, estaba impulsando el modelo alternativo de telemedicina. Además, presentó el proyecto de salud para la pa que trabajaba en 25 municipios en temas de salud sexual y reproductiva, salud mental, que incluyó la farmacodependencia y atención a la salud materno infantil. Reconoció la existencia de desigualdades en las condiciones de acceso a los servicios de salud entre los usuarios de centros urbanos y aquella PGD, como consecuencia de la inequidad.
Minsalud manifestó que los indicadores eran estáticos y no decían mucho de la funcionalidad, por lo que se comprometió a trabajar en unos más eficientes y dinámicos como, por ejemplo, mapear el sistema o la capacidad quirúrgic, para verificar cuántos ciudadanos están a menos de dos horas de esta y señaló que 8.000.0000 de habitantes estaban a un mayor tiempo. Asimismo, allegó la siguiente información sobre la relación población - oferta de servicios.

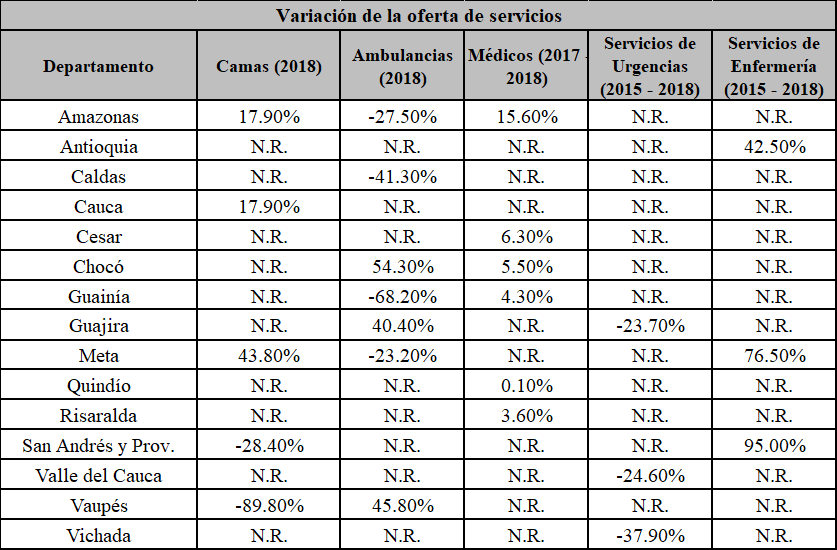
En relación con la infraestructura hospitalaria en el departamento del Chocó informó haber realizado un seguimiento claro a la situación presentada en el Hospital San Francisco de Asís, donde invirtió más de $12.000.000.000 en infraestructura y más de $3.000.000.000 en equipamiento. Asimismo, informó que se construyeron puestos de salud en algunos municipios y que se estaba haciendo la reposición del hospital de Acandí con una inversión superior a los $6.000.000.000; consideró que la dispersión y la malaria, eran retos persistentes, reflejados en indicadores de inequidad. Indicó que faltaba infraestructura, medicamentos e insumos y que había dificultad en el transporte aéreo y fluvial y de adecuación.
Finalmente, señaló que el MIAS se había iniciado en Guainía hacía tres años y su implementación hacía dos; informó que el modelo de un asegurador único en el RS había mostrado avances positivos, la población se encontraba caracterizada, incluyendo el componente étnico, con rutas integradas de atención y una red diseñada con resultados muy claros. Lo que generó un aumento del 10% en acceso a servicios de salud, mientras que la mortalidad materna disminuyó, con trabajos decididos en la atención integral de la infancia y de la maternidad. Concluyó que era un mecanismo que podría ayudar a cerrar brechas de inequidad para poblaciones dispersas y marginadas, donde el modelo de aseguramiento no llegaría con efectividad.
La Defensoría estableció que por cobertura en salud debía entenderse el goce efectivo del derecho, medida que debía ir más allá de la cobertura nominal a través de porcentajes de afiliación, que no garantizaban la atención en salud, es decir el acceso a en condiciones de calidad y oportunidad. Agregó que la información brindada por el DANE, el Sisbén y los departamentos no concordaban y finalmente recomendó que para avanzar en la meta de la asegurabilidad, debía: (i) rediseñarse el modelo de salud, (ii) fortalecer la oferta de Sisbén y agilizar los tiempos en que el DN avala las encuestas y, (iii) mejorar la funcionalidad de los listados censales.
En cuanto a temas de capacidad, aseguró que las encuestas regionales realizada revelaron: (i) poca capacidad instalada, (ii) limitada infraestructura física y de dotación de centros y puestos de salud, unidades médicas y telemedicina; (iii) falta de recurso humano formado para atención primaria y enfoque familiar y; (iv) demoras en los traslados intrahospitalarios. Por lo anterior, debería analizarse la situación de oferta y necesidad de recursos de inversión adicionales y subsidiar los altos costos de atención y la baja demanda para la PGD, dado que los agentes privados no tendrían incentivos para hacerl. En relación con los indicadores de protección específica y detección temprana señaló no tener información de las regionales toda vez que no habían sido implementados, los que sufrirán de las falencias de los sistemas de información censal, seguimiento epidemiológico y podrían no mostrar la integralidad del conjunto de acciones e instituciones que han hecho parte de protección específica y detección temprana de riesgo.
Respecto de los progresos del MIAS, la Defensoría presentó datos reportados por la Secretaría de Salud Departamental: en planeación el 100%, en implementación el 66%, en evaluación el 25%. Consideró que el porcentaje de avance era muy bajo, pues no se había cumplido con la infraestructura requerida para la ejecución del modelo. Como dificultades, expuso la falta de otorgamiento a la UPC diferencial para su ejecución, lo que limitaba la prestación del servicio de salud en condiciones de eficacia, oportunidad, inmediatez y eficiencia. En cuanto a los indicadores, informó que algunos de ellos se habían mejorado, en especial el de mortalidad materna que se encontraba en cero, pero otros no se habían modificado.
Informó que como resultado del proceso de implementación en las otras 21 ET consultadas, se conoció que en el 25% este proceso no se había llevado a cabo, el 32 se encontraba en fase de alistamiento para las Rutas Integrales en Salud -RIAS-; las ET con mayor densidad de población indígena adelantaban mesas de trabajo para la implementación del sistema de salud propia, los departamentos de frontera se encontraban en proceso de caracterización y censo de población por las dificultades en el aumento de los migrantes, procedentes de Venezuela. Citó los factores que limitaban la implementación del model. Afirmó que la puesta en marcha del MIAS y de la PAIS era solo una expectativa, pues no habían sido reglamentados; asimismo reprochó que el MIAS fue elaborado para regular y limitar el derecho a la salud, menoscabándolo y cercenando la autonomía médica, dándole cada vez mayor protagonismo y decisión a las EPS, para que fueran las que gestionaran los recursos de la salud para su propio beneficio.
La CSR señaló que la universalización de la cobertura implicaba la atención integral de las enfermedades, la promoción de la salud y prevención de la enfermedad, con un componente de calidad. Refirió falta de avances en la misma, ya que Minsalud reportó una tasa de afiliación del 90%, para el 2017, lo que evidenció un retroceso respecto del 201 y 201. Realizó una diferenciación entre afiliación y cobertura universal, dado que la atención y prevención presentaron problemas notorios, las acciones de amparo y las quejas radicadas así lo demostraba. Lo anterior, sin dejar de lado que existía un 10% de la población, esto es, 4.5 millones de personas sin afiliar. Planteó la necesidad de realizar una reforma estructural del sistema de salud, que eliminara la intermediación financiera, las EPS y tuviera como centro a la salud como derecho fundamental.
En cuanto a las ZGD, adujo que los problemas generados por las condiciones de transporte e infraestructura hospitalaria generaban una crisis sistémica, que era más grave en estos territorios, sin que se haya observado mejoría y por el contrario, retrocesos. Recordó que desde 2014, Minsalud y el Gobierno reconocieron que en estas zonas el modelo de aseguramiento privado “no pegó”. A modo de ejemplo expuso que en Chocó, donde más del 80% de la población hacía parte del RS y sólo el 10% del RC, se esperaba el mantenimiento del hospital, cuando los allí atendidos, no tenían como pagar una consulta, ya que la red hospitalaria pública se había debilitado y quebrado. Mencionó las dificultades que allí se afrontaban para conseguir médicos especialistas y conservarlos y sostuvo que para garantizar la oferta de dichos servicios era necesario que el primer objetivo del modelo fuera la rentabilidad social y no la financiera. Agregó que si la prestación de servicios “no tuviera ánimo de lucro, se daría una atención razonable, de acuerdo con las necesidades del paciente, con autonomía médica autorregulada y bajo los principios éticos de la acción médica.
Agregó que hasta el 2017 en la mayoría de los territorios del país el MIAS no se aplicab, ya que el modelo de aseguramiento iba centrado en el individuo, lo que no permitía el desarrollo como línea central de atención primaria en salud, que requería la caracterización de la población y la definición de un mapa epidemiológico de las comunidade.
Saluderecho manifestó que el concepto de cobertura universal tenía tres elementos clave: (i) la idea de necesida, (ii) la noción de calida y, (iii) la exigencia de contar con protección financier para que los servicios de salud no forjaran dificultades de este tipo a las personas. Además, generaba el riesgo de prestar menor atención a grupos marginalizados o aislados, dando lugar a otros tipos de discriminación. Adicional a ello, presentó la teoría del cubo de la cobertura, mediante la que demostró de manera gráfica la forma en que se medía. Finalmente estableció que el concepto de cobertura universal no podía confundirse o asimilarse con el del derecho a la salu, por cuanto el primero no incorporaba todos los requerimientos fundamentales, pues lograr un nivel de asegurabilidad no significaba la garantía del derecho a la salud.
Agregó que el progreso en la cobertura universal debía ser un proceso continuo que se ajustara a las trasformaciones demográficas, epidemiológicas y tecnológicas, así como a los cambios de expectativas de las sociedades. Propuso un indicador de cobertura efectiv como forma de calcular los servicios esenciales de salu. Refirió que el resultado de la medición para Colombia fue de 76, sobre un máximo potencial de 100, que ubicó al país en la posición 27 entre 134 países de América Latina y el Caribe. Adicionalmente, manifestó que Colombia presentaba un buen desempeño en el tema de cobertura efectiva de servicios esenciales, no obstante, que tales resultados podrían ocultar diferencias importantes en cuanto a grupos poblacionales “por lo que uno debería preguntarse si los logros son los mismos para los desplazados, los pueblos indígenas, los afrocolombianos, las poblaciones aisladas, o incluso, los migrantes venezolanos. Puntualizó que la cobertura de aseguramiento, la de servicios y la protección financiera variaban entre grupos poblacionales distintos, por lo que para sectores específicos, debían existir determinados servicios.
Dejustici planteó los componentes esenciales para garantizar una cobertura universal en salud: (i) accesibilida, (ii) disponibilida, (iii) aceptabilida y, (iv) calida. Negó que Colombia los garantizara, sin desconocer el avance obtenido en materia de afiliación, pues no era igual la vinculación y acceso al sistem. En tales términos, expuso que para cumplir el objetivo de garantizar la cobertura universal sostenible, debían revaluarse las condiciones de acceso al SGSSS de la población migrante, toda vez que limitarla a la atención de urgencias no correspondía a tal propósito. Por estos motivos hizo un llamado a la creación de políticas públicas que permitieran a esta población acceder a servicios de salud antes de tener una urgencia, dado que mantener el modelo resultaba costoso para el sistema y no tenía en cuenta la dignidad humana.
Presentó de manera sintética los resultados del apartado sobre derecho a la salu y reiteró la importancia de un enfoque étnico diferencial, explicó las particularidades de la Guajira. Al respecto, señaló que los problemas en la prestación del servicio de salud en ese departamento no habían mejorado, la pobreza y la dispersión de las comunidades indígenas limitaban el acceso a la atención en salud, al agua potable y saneamiento, entre otros. Como problemas resaltó: (i) los causados por el consumo de agua insalubre y la desnutrició, (ii) falta de acceso a medicamentos, centros y puestos de salud, e (iii) insuficiencia de las visitas médicas ya que si bien a pesar de contar con un servicio médico extramural para la zona de la alta Guajira, por las condiciones geográficas y el limitado recurso humano, no era suficiente para atender a todas las comunidades.
En cuanto al tema de indicadores, aseguró que Colombia se encontraba rezagado en comparación con otros países de la región, teniendo condiciones similares a Ecuador y Perú, los que superan en número de camas por cada 1.000 habitantes a Colombia y si bien su desempeño había mejorado, seguían presentándose grandes diferencias entre departamentos, mostrando desigualdades en la disponibilidad de servicios de salud. Por lo tanto, reducir esa brecha en materia de recursos era el primer componente esencial que debía atender el Estado para garantizar una cobertura universal en el sector. De igual forma, aseguró que tales deficiencias en temas de infraestructur implicaban mayores costos para el sistema; respecto a las ambulancias indicó que no eran suficientes, ya que los indígenas no contaban con automóviles para trasladarse a un hospital, por lo que debían hacer largos desplazamientos, lo que empeoraba su estado de salud. Lo anterior, pese a cumplir con los estándares internacionales en materia de disponibilidad.
Por último, recomendó: (i) promover equipos médicos extramurales que operaran regularmente en el marco de acciones de prevención y promoción de la salud, teniendo en cuenta el territorio y las poblaciones indígenas, (ii) garantizar el aseguramiento y el acceso a la salud de los sujetos en condiciones de mayor vulnerabilidad, como los NN, madres lactantes, gestantes y adultos mayores, (iii) priorizar la marcha de centros de recuperación nutricional en los municipios de la alta y media Guajira, (iv) extender el acceso al servicio de salud a todos los habitantes de la región, fueran o no indígenas o nacionales e, (v) implementar medidas de registro sobre las acciones de aseguramiento, salud pública y prestación de la atención en salud. Por último, manifestó que para proveer servicios de salud con enfoque étnico, se debía contar con una armonización jurídica, conceptual y práctica, que permitiría obtener un equilibrio entre las prácticas indígenas tradicionales y las occidentales, reflejada en marcos normativos y en modelos de atención integral, que se respetaran los contextos socioculturales. Identificó como una de las dificultades, la incapacidad del Estado de aproximarse a la organización socio-cultural del pueblo Wayúu, la cual se ubica en lugares alejados entre sí, por lo que no todas tenían acceso a los mismos recursos.
Mediante auto 073 de 201 la Sala de Seguimiento recopiló la información obtenida durante la audiencia pública y convocó a sesiones técnicas para los ejes temáticos tratados en la misma, en la que se concluyó lo siguiente: (i) existencia de desigualdades respecto de la cobertura de servicios de la PGD entre los usuarios que habitaban las zonas urbanas y en mayor medida, las rurales; (ii) que las deficiencias en la infraestructura hospitalaria, así como las dificultades en materia de transporte que debían enfrentar los usuarios para acceder a los centros de atención, representaban un obstáculo para el logro de la universalización y, (iii) en torno a la implementación del MIAS, que no existía un avance significativo, lo que podía calificarse como una expectativa, ya que su proceso no había sido reglamentado y se evidenciaron dificultades en su materialidad.
A través de auto del 26 de febrero de 2019 se citó a sesión técnichttps://www.ramajudicial.gov.co/documents/3006721/27878101/52.+Auto+26-02-19+Sesi%C3%B3n+t%C3%A9cnica.pdf/8507d8b8-a632-49ba-b818-5f834cba26c9 y se interrogó a los participantes sobre las dificultades y posibles soluciones presentadas en el desarrollo del MIAS en Guainía. Sesión a la que se convocó al MSPS, la Defensoría del Pueblo, la Secretaría de Salud Departamental de Guainía, Gestarsalud, la CSR, el Observatorio Así Vamos en Salud y la Universidad Naciona.
En el documento allegado para la sesión técnica Minsalu manifestó que el MIAS en el departamento de Guainía se soportó en el Decreto 2561 de 2014, el Plan Decenal de Salud Pública -PDSP-, el Plan Territorial de Salud y la estrategia de Atención Primaria en Salud -APS-, en la cual se fundamentó la PAIS a través de un enfoque de salud familiar y comunitaria. Lo anterior, desarrolló un marco estratégico y un modelo operacional, denominado MIAS que integraba acciones en los actores del sistema general, el cual operaba con un único asegurador, para este caso la EPS Coosalud, seleccionada para un periodo de cinco años. De igual forma, puso de presente las líneas en las que se trabajó dentro del modelo, mencionando la formulación, el aseguramiento, la gobernanza, la intervención en la prestación de servicios, la organización para la operación, el talento humano y la infraestructura.
De igual forma, informó que la EPS Coosalud documentó el perfil de factores de riesgo de Guainí, lo que era correlativo a un mapa epidemiológic. Refirió como avances logrados a través del modelo: (i) la apertura de una oficina de la EPS que allí operaba; (ii) aumento en la cobertura de vacunas; (iii) disminución en muertes causadas por tuberculosis, la cual no podía concluirse como consecuencia de la llegada del MIAS y; (v) mejoría en el control prenatal, entre otros. Agregó que a pesar de que subsistían problemas en el acceso a los servicios de salud, se había mejorado la condición de la salud de la población respetando su cosmovisión. Lo anterior, al tener en cuenta los problemas generados en la zona por las características geográficas y culturales, lo que dificultaba la comunicación y exigió una articulación intersectorial como el mejoramiento de la conectividad y apoyo de otros sectores.
La Defensoría del Puebl resaltó las características de Guainía como territorio disperso, así como su población de alta ruralidad y baja demanda, en el que al igual que otros departamentos que compartían geografía, condiciones de frontera y de desigualdad, lo óptimo no era buscar la eficacia, sino la equidad, cerrar brechas de accesibilidad, disponibilidad, aceptabilidad y calidad en la atención. Adicionalmente, manifestó que el tener un único comprador de servicios parecía haber funcionado parcialmente en cuanto a los urbanos, sin embargo, una mayor integración vertical pública, con enfoque de atención primaria o de los hospitales de mayor nivel parecía ser deseable como modelo. Frente a lo anterior, la Defensoría indicó que: (i) la ausencia de alternativas cuando los mercados no han existido o han sido muy estrechos, generarían que los modelos de aseguramiento sociales, fueran ineficientes y poco propensos a asumir las externalidades propias de la búsqueda de equidad; (ii) un sistema de afiliación con condiciones de ese tipo para aquella población, siempre sería deficiente frente a la Unidad de Pago por Capitación -UPC-, que solo se limitaba a un equilibrio actuarial y no a uno social que buscaba cerrar brechas sociales y de equidad y; (iii) las propuestas de solución debían centralizar las alternativas y la información alrededor de la propiedad y la gestión de la salud como derecho fundamental. Asimismo, mencionó las falencias para la implementación del MIA y recomendó, entre otras cosas (i) disponer de los recursos necesarios para garantizarla; (ii) cumplir con el componente de prestación de servicios y las obligaciones normativas de infraestructura y suficiencia de red; (iii) fortalecer el talento humano en salud; (iv) implementar el SISPI para su articulación y coordinación con el modelo de aseguramiento y la red pública territorial y; (v) fortalecer la participación directa de las comunidades indígenas.
Fedesalud y la CS refirieron como dificultades evidenciadas en el desarrollo del MIAS, entre otras, (i) la carencia de voluntad política para reglamentar la Ley 1751 de 2015, por la falta de instalación de la infraestructura en Guainía, falta de definición de una UPC diferencial y, (ii) la intermediación mediante una EPS que no permitiera corregir los vicios que generaba el ánimo de lucro. Subrayaron que se encontraban enfrentados dos intereses diferentes: el lucro privado y la rentabilidad social que ordenaba la Ley Estatutaria en Salud -LES-. Por lo tanto, la intermediación financiera y administrativa de las EPS, la facturación como incentivo que propiciaba corrupción a todos los niveles y la ausencia de promoción y prevención, entre otros, generaban pérdidas indebidas y prevenibles. Destacaron la necesidad de medidas reglamentarias que condujeran al desarrollo y aplicabilidad de la LES, los determinantes en salud, la voluntad política del Gobierno nacional y departamental para diseñar y ejecutar un plan de salud pública en Guainía y darles participación efectiva a las comunidades. Asimismo, resaltaron la ausencia de normas dirigidas a mantener sanas a las personas que lo estaban.
Gestarsalu afirmó que el asegurador único incorporado al RC y RS era ideal para zonas dispersas como Guainía, con población muy pequeña para conformar un pool de aseguramiento, pero requería mecanismos de seguimiento que permitieran llenar las condiciones básicas planteadas para lograr lo anterior. Agregó, que en Guainía como en otros departamentos, el problema más grave estaba en la provisión de servicios de salud.
La Gobernación de Guainí refirió problemas financieros en la ejecución del modelo, toda vez que su evaluación inicial no tuvo en cuenta costos que en virtud del principio de integralidad debían ser cubiertos. Además, estaban los aspectos socioculturales de su población, 80% indígena, la lengua de las diferentes etnias existentes que dificultaban la relación médico-paciente; las condiciones geográficas de su territorio que limitaban el acceso a los servicios de salud; la conectividad insuficiente o inexistente que impedía hacer uso de las herramientas tecnológicas necesarias. Añadió que el Hospital Manuel Elkin Patarroyo continuaba enfrentando retos en materia de capacidad resolutiva, en particular frente a la dotación de equipos, por lo tanto, se tenía proyectada la construcción, adecuación y funcionamiento de 4 hospitales, 23 puestos de salud, 1 hospital departamental, lo que no se habían logrado finiquitar debido a las barreras administrativas. No obstante, se construyeron 6 puestos de salud y 2 centros hospitalarios con recursos del Sistema General de Regalías -SGR- durante el 2012 y 2015, ubicados en comunidades indígenas rurales dispersas y para el año 2019 se tenía proyectada la edificación de 9 puestos de salud en ZGD, asimismo, indicó que el Ministerio de Tecnologías de la Información y Comunicación -MinTic- estaba realizando una labor con el MSPS para verificar futuros proyectos de conectividad y sistemas de información en salud para el departamento y su población.
Adicionalmente, informó que la red de prestadores en salud estaba conformada por 25 puestos y 2 centros de salud y 1 único hospital en Inírida. Agregó que se contaba con 5 cuencas hidrográficas de difícil acceso y habitadas en un 80% por población indígena, en los que aplicar las normas de habilitación establecidos en el Sistema Obligatorio de Garantía de Calidad en Salud -SOGCS-, era casi imposible. Por lo tanto, señaló que se estaba trabajado en actualizar la norma para zonas rurales muy dispersas. En cuanto al MIAS, informó que fue implementado en el año 2016 y con corte al 2018, se encontraron avances en participación efectiva indígena, dado que el 50.18% equivalente a 136 personas de diferentes etnias, fueron contratadas en el Hospital Manuel Elkin Patarroyo y su red. No obstante, la dificultad radicó en que no se habían definido las competencias entre los médicos tradicionales y las parteras en el marco de la prestación de servicio de salud, articulando la medicina tradicional y la occidental.
Aportó información obtenida con la aplicación de los indicadores con el fin de evidenciar el impacto del MIAS en el departamento, así: (i) mayor captación de gestantes en el año 2018; (ii) aumento en el número de partos institucionales desde el 2013; (iii) para el 2017 y 2018 no se registraron casos de sífilis congénita, lo que reflejaba el diagnóstico y tratamiento oportuno en las gestantes; (iv) en 2017 y 2018 disminuyeron el número de pacientes con diabetes mellitus; (v) para los años 2017 y 2018 el manejo hospitalario de malaria complicada fue mayor, lo que reflejó más adherencia a la guía práctica para el manejo de este evento endémico; (vi) en el año 2016 se incrementaron las atenciones de crecimiento y desarrollo en primera vez, las cuales descendieron en el año 2018; (vii) el número de niños y niñas con bajo peso al nacer aumentó en los años 2016 y 2018, lo que se atribuyó a la mayor certificación de nacimientos y una mejor calidad de los datos, entre otros.
En torno a la caracterización realizada en el año 2017, indicó que se había adelantado en un 76% de la población, a corte de marzo de 2019 llevaban un 90% con 9.000 personas censadas y contaban con un plan de acción que permitiría lograr el 100% en el segundo semestre de 2019. Concluyó manifestando la necesidad de fortalecer la infraestructura, dotación y sistemas de informació de los centros hospitalarios, puestos de salud y el hospital departamental, con el fin de aumentar la capacidad resolutiva local y disminuir los costos en la prestación efectiva de salud.
La Universidad Naciona brindó un contexto general de lo que fue el objeto de la implementación del modelo en el departamento de Guainía, acto seguido refirió como dificultades más importantes (i) la persistencia de afiliados a Medimas y Nueva EPS en el RC, pese a la pretensión de contar con un asegurador único, lo que mantenía desigualdades en el acceso a los servicios; (ii) el exagerado gasto en transporte y sostenimiento para pacientes transferidos al hospital de alta complejidad en Bogotá, fuente de déficit para el asegurador y; (iii) obras inconclusas que buscaban el mejoramiento de la infraestructura de centros y puestos de salud. Como posibles soluciones, planteó nuevas estrategias normativas de relación en el interior del Estado, asimismo la puesta en marcha del SISPI, que implicaría repensar la autonomía de los territorios indígenas en el manejo participativo de los recursos públicos.
Mediante auto del 12 de febrero de 2020, la Sala Especial decretó pruebas al MSPS, la Supersalud y la Defensoría del Pueblo, con el fin de actualizar la información que reposaba en el expediente de seguimiento de la orden vigésima novena.
El 2 de marzo de 202, el Ministerio dio a conocer entre otras cosas que la afiliación al sistema de salud para el año 2017, se encontraba en 94.9%, en 2018 en 94.7% y en 2019 en 95.2, del reporte se desprende que para ese año el 45.4% y 45.2% de afiliados correspondían a los RS y RC respectivamente; además agregó que la tendencia en la universalización de la cobertura había sido creciente. Respecto del mes de enero de 2020, resaltó que el total de la población afiliada correspondía al 94.6%, cifra que no era comparable con los otros periodos por cuanto se trata de un solo mes, que además representó para algunos trabajadores independientes un periodo de transición dentro del SGSSS.
Destacó el hecho de que la cobertura del aseguramiento en salud en los últimos tres años había alcanzado el 95%, agregó que la meta de universalización del Gobierno nacional seguía vigente y por ello se expidió el Decreto 064 de 202, que se instituyó en un instrumento para que las ET y las IPS afiliaran a las personas de manera oficiosa al SGSSS a través del SA, bien fuera en el RC o en el RS, previo cumplimiento de las condiciones previstas. De igual forma, y con el fin de generar mayor impacto en la disminución de la población sin asegurar, con posterioridad a la expedición del mencionado decreto se brindó asistencia técnica a nivel territorial –EPS, IPS y ET-, la cual se llevaría a cabo hasta abril de 2020, para así promover la aplicación de dicho decreto y publicitarlo. Adicionalmente, expuso el artículo 242 de la Ley 1955 de 2019, relacionado con la solidaridad en el sistema de salud y que apuntaba a permitir la cobertura del SGSSS para la población pobre no asegurada que no cumplía condiciones para afiliarse al RS, pero que por su situación económica tampoco lograba cotizar al RC, como otra de las medidas desarrolladas, en la que los afiliados al RS que de acuerdo al Sisbén, fueran clasificados como no pobres o no vulnerables, deberían contribuir solidaria y parcialmente al sistema de acuerdo con su capacidad de pago.
Realizó un segundo reporte sobre el porcentaje de afiliación por departamento, en el que estableció que aquellos que presentaban mayor población afiliada a 2019 eran: Casanare, César, Guainía, Magdalena y Norte de Santander con un 100. De otro lado, los que daban cuenta del menor porcentaje de cobertura, eran: Guaviare con 66.48%, Vaupés 68.93%, San Andrés 73.27, Nariño 77.92% y Caquetá 78.40%, con un promedio para el año 2018 de 94.44%, 2019 de 94.98% y para enero de 2020 de 94.35%, indicando que existía diferencia entre esta y el promedio nacional de cobertura del SGSSS, originadas principalmente en: (i) las fuentes de información, esto es, las características propias de cada uno de los territorios y su dinámica en materia de aseguramient; (ii) la información de la población afiliada a los regímenes especiales y de excepción a nivel territorial, la cual no podía ser desagregada, en particular, las fuerzas militares y la policía nacional y, (iii) que la tasa de cobertura se calculaba con el denominador de las proyecciones poblacionales publicadas por el DANE, basadas en el censo realizado en el año 2005, que estaba en proceso de actualización y a la espera de recibir las proyecciones del censo de 2018 del DANhttps://www.dane.gov.co/files/censo2018/proyecciones-de-poblacion/presentacion-proyecciones-poblacion-area-sexo-2018-2023.pdf.
Asimismo, dio a conocer que según el REPS a enero de 2020 se contaba a nivel nacional con 68.983 sedes de prestadores, lo que representaba un incremento del 10.85%, respecto de las sedes inscritas en 2017 y, por tanto, frente a los servicios habilitados. Por clase de proveedor, a enero de 2020 se acrecentó, así: se pasó de 18.336 a 18.702 sedes de IPS; en materia de profesionales independientes se aumentó de 40.802 a 47.256 y referente a transporte especial de pacientes, fue de 346 a 364. Añadió que desde el año 2017 a diciembre de 2019, las sedes inscritas subieron en un 10.28%, siendo más significativo en los departamentos de Vaupés, Antioquia, Atlántico, Huila y Nariño. Sin embargo, informó de algunos departamentos donde se dieron reducciones, por cuanto el prestador habilitado era quien ampliaba o disminuía su capacidad de oferta. Asimismo, en torno a la ubicación de estos, tomando como referencia el año 2020, indicó que en las capitales se ubicaba el 60% de las IPS, el 66% de estos catalogados como “objeto social diferente a la prestación de los servicios de salud”, el 72% de los profesionales independientes y el 56% del transporte especial de pacientes.
Adicionalmente, remitió información correspondiente al número de servicios habilitados durante los años 2017, 2018, 2019 y enero de 2020, así:
Fuente: MSPS
En cuanto a capacidad instalada, reportó lo siguiente:
Fuente: MSPS y REPS.
Respecto del tipo de servicios con el que cuenta el sistema, dio a conocer lo siguiente:
 * Incluye auxiliares de la salud
* Incluye auxiliares de la salud
Por otro lado, informó que la organización de los servicios de salud por niveles de atención se predicaba únicamente en los prestadores públicos de salud -ESE- y respecto de los privados, se refería a grados de complejidad, clasificándose en baja, mediana o alta, por lo que un prestador solo podía habilitar servicios en los diferentes grados de complejidad. Agregó que la medición de la oferta en salud debería hacerse conociendo la capacidad de los proveedores que se tenían para las atenciones a la población. Indicó que la suficiencia era el proceso mediante el que se evaluaba la capacidad de las EPS para satisfacer las necesidades de sus afiliados, señalando que para el término de la vigencia de 2019 el 55.4% de las EPS contaban con concepto positivo de la Supersalud, respecto de su habilitación y que las demás se encontraban en ese proces–. Refirió que con corte a diciembre de 2019, la BDUA registró información sobre el número de afiliados al RC y al RS, el cual era del 39%, siendo los departamentos con mayor población vinculada: Vaupés con 86.2%, Guaviare 76.0%, Amazonas 75.8%, Nariño 72.2%, Vichada 66.2% y Casanare 65.6%.
En torno al trabajo adelantado en desarrollo del MIAS aseguró que este inició el 1º de mayo de 2016 y produjo grandes avances en el acceso y empoderamiento en la salud. Asimismo, mencionó que con la caracterización se habían logrado identificar grupos de riesgo cardiovascular, obstétrico, de cáncer de cuello uterino, EPOC y desnutrición. Puntualmente, indicó que Guainía era el departamento más disperso del país, que contaba con cinco zonas y cada una de ellas con 1 centro de salud y puestos de salud, además que a lo largo del río tiene comunidades indígenas específicas, un hospital de segundo nivel, 4 centros de salu y 23 puestos de salu, por lo que realizó un aseguramiento universal.
En este punto enumeró los avances del trabajo realizado en el departamento, de los que se enuncian algunos: (i) un único asegurador para el RS (94% de la población); (ii) incentivos al talento humano de la salud relacionado con bonificaciones por trabajo extramural y elementos de estancia para su bienestar; (iii) desarrollo de una historia de gestión de riesgo en salud que define la caracterización de la población por departamento; (iv) fortalecimiento del talento human– y de la investigación, innovación y apropiación del conocimiento; (v) canalización de 1183 personas pertenecientes a la PPNA hacia las EPS, a través de una comisión de afiliación de los Ríos Guaviare e Isana – Cuyarí y, (vi) orientación de los afiliados de Medimás para el traslado hacía Coosalud. Dio a conocer en torno a la implementación del Modelo de Atención Integral -Maite- en los territorios que deberían desarrollarse las fases de formulación, ejecución, monitoreo y ajustes mediante la elaboración de un plan de acción que especificara las prioridades del territorio en cada línea. Lo anterior, habría de llevarse a cabo en un término máximo de seis meses contados a partir de la posesión del respectivo gobernador o alcalde.
Expuso que los avances pretendidos con el nuevo modelo eran: (i) la garantía del derecho a la salud; (ii) el fortalecimiento de la autoridad sanitaria; (iii) la articulación de los agentes del sistema de salud y los actores territoriales; (iv) producir un ajuste en las respuestas del sistema de salud a las necesidades de los territorios y a sus poblaciones y mejorar sus condiciones y, (v) la satisfacción de los usuarios frente al sistema de salud y la sostenibilidad financiera del mismo. Adicionalmente, manifestó que el Maite se fundamentaba en la APS, centrado en las personas, las familias y las comunidades, asegurando una efectiva participación social y comunitaria, así como mayor suficiencia, equidad, eficiencia y sostenibilidad de las intervenciones en salud individuales y colectivas. Agregó que el modelo buscó responder a las prioridades de salud de la población y contribuir al mejoramiento del derecho fundamental, satisfacción de las expectativas de los ciudadanos y la sostenibilidad del sistema, bajo el liderazgo del departamento o distrito.
Ahora bien, en torno al avance en la implementación en los departamentos, refirió que en diciembre de 2018 el modelo inició en Vaupés, Vichada, Arauca, Chocó, Casanare y Guaviare; en junio de 2019 se realizó el segundo encuentro de secretarios departamentales y distritales de salud, en el que se firmaron 37 planes de acción y se inició su ejecución y seguimiento. Por lo tanto, las 37 ET formularían un plan de acción donde especificarían las prioridades del territorio, los cuales se monitoreaban trimestralmente a través de los líderes de Maite, para verificar el cumplimiento de los compromisos establecidos por cada línea de acción. Informó que como consecuencia del encuentro adelantado, se firmaron 1.466 compromisos, de los cuales: 718 que correspondían al 49% se encontraban ejecutados, 632 (43%) estaban en ejecución y 116 (8%) estaban por iniciar. Los departamentos que alcanzaron 100% en la ejecución de su plan de acción fueron Quindío, Huila, Cundinamarca y Boyacá, seguidos por Barranquilla 95%, Atlántico 95%, Córdoba 93% y Casanare 90%.
Por su parte la Supersalu manifestó que en el marco del procedimiento administrativo sancionatorio había iniciado un total de 41 investigaciones administrativas en contra de 24 EPS en todo el territorio nacional. Asimismo, había impuesto un total de 408 sanciones a 39 EP por un monto de $49.410.195 por el incumplimiento de las obligaciones propias del modelo de aseguramiento en salud, particularmente relacionado con la falta de garantía en la prestación oportuna de servicios en las vigencias 2017 a 202. Además, remitió la información respecto de las PQRD que se generaron por los siguientes conceptos:
| TIPO DE NEGACIÓN | UPC | NO UPC | ||||
| 2018 | 2019 | 2020 | 2018 | 2019 | 2020 | |
| Procedimientos | 25 | 21418 | 1118 | 14 | 10719 | 1119 |
| Medicamentos | 120 | 112420 | 9920 | 301 | 235021 | 28921 |
| Tecnologías en Salud | 220 | 215722 | 18122 | 495 | 433123 | 45123 |
| Trámite Junta de Profesionales | 103 | 289 | 26 | 380 | 885 | 125 |
De igual forma, puso de presente las ciudades en las que se reportaron el mayor número de PQR, relacionadas con la negación de procedimientos, medicamentos y tecnologías en salud “NO POS y trámite de la Junta de Profesionales de la Salud -JPS-, así: (i) procedimientos: Bogotá D.C. con 57, Valle del Cauca con 36, Antioquia con 35, Santander con 15, Atlántico con 12; (ii) medicamento informado un total de 5.649 en ciudades como Bogotá D.C. con 1051, Antioquia 738, Valle del Cauca 615, Atlántico con 529 y, Meta 275; (iii) tecnologías en salu, se indicaban que las ciudades con mayores quejas fueron Bogotá D.C. con 1877, Valle del Cauca con 1331, Antioquia con 1260, Atlántico con 748 y Santander con 499.
La Sala Especia corrió traslado de los informes remitidos por el MSPS y la Supersalud a los peritos voluntarios, asimismo, decretó nuevas pruebas al ente ministerial y al Fondo Nacional de Salud de las Personas Privadas de la Libertad.
El Ministerio de Salu, dio a conocer que conforme al artículo 242 del PND que regula la solidaridad en el SGSSS según la capacidad de pago parcial, desarrolló un proceso para el diseño de un instrumento que permitiera la cobertura en el sistema de la población no asegurada y que no cumplía con los requisitos para ingresar al RS y tampoco podían cotizar al RC, la cual también aplicaba para la PPNA. Citó el SAT y la afiliación de oficio como instrumentos para asegurar a ese grupo que no hacía parte del sistema o tenía la novedad de terminación de inscripción en una EPS y cumplía con los requisitos para acceder a alguno de los regímenes. Agregó que con ocasión de la pandemia generada por el Covid-19, a través de la Resolución 385 de 2020 modificada por la Resolución 844 de 2020 se dispuso la continuación del pago de la UPC de aquellos cotizantes y de su grupo familiar que fueron suspendidos del aseguramiento de salud por el no pago de las cotizaciones, así como de los beneficiarios de un cotizante fallecido, una vez terminado el periodo de protección laboral, cuando aplicara. Adicional a ello, dispuso el no cobro de intereses moratorios por cotizaciones al sistema.
Refirió haber desarrollado varios mecanismos de protección orientados a garantizar la continuidad de la afiliación de los beneficiarios de un cotizante fallecido, así como de quienes se encontraban en trámite pensional. De ello dio cuenta lo consagrado en el artículo 2.1.8.5 del Decreto 780 de 2016 que establecía que estas personas tenían derecho a permanecer en el SGSSS por el período de protección laboral cuando el cotizante había fallecido y contaba con el derecho. En caso de que no pudiera acceder al mencionado mecanismo, el pre pensionado y su grupo familiar podrían inscribirse, si cumplían con las condiciones para ello, como beneficiarios o bajo la figura de afiliado adicional, para lo que se redujo el valor de la UPC, lo que facilitaba que más personas pudieran acceder a este mecanismo, si tampoco lograba acceder a lo anterior y el pre pensionado se encontraba clasificado en los niveles I y II del Sisbén podría solicitar la movilidad con su grupo familiar al RS.
Finalmente, en caso de que no consiguiera vincularse a través de lo mencionado, el cotizante tendría la posibilidad de permanecer en el RC cuando de manera voluntaria cotizara como independiente sobre un smlmv, pese a la inexistencia de la obligación de cotizar. Una vez reconocida la pensión de vejez, la entidad de pensiones descontaría retroactivamente el valor de los aportes en salud y las giraría a la ADRES, quien devolvería el monto de las cotizaciones realizadas por el periodo sufragado como pre pensionado, en un monto equivalente a un smlmv.
Adujo que para calcular la población faltante de cobertura en el sistema, existían tres indicadores (i) cobertura total del sistema en un territorio, (ii) porcentaje de afiliación al RS, y (iii) el faltante de personas por afiliar al SGSSS, medida hasta el año 2019. Asimismo, señaló que el indicador más general era la cobertura total según la base de datos del BDUA, obtenida de contrastar el número de afiliados con las proyecciones de población realizada por el DANE, el cual arrojaba una estimación inicial de la población faltante por afiliar. Sin embargo, la información que desde allí se obtuvo, permitía objeciones como el margen de error propio de los ejercicios estadísticos del DANE. Reportó la información de la siguiente manera:
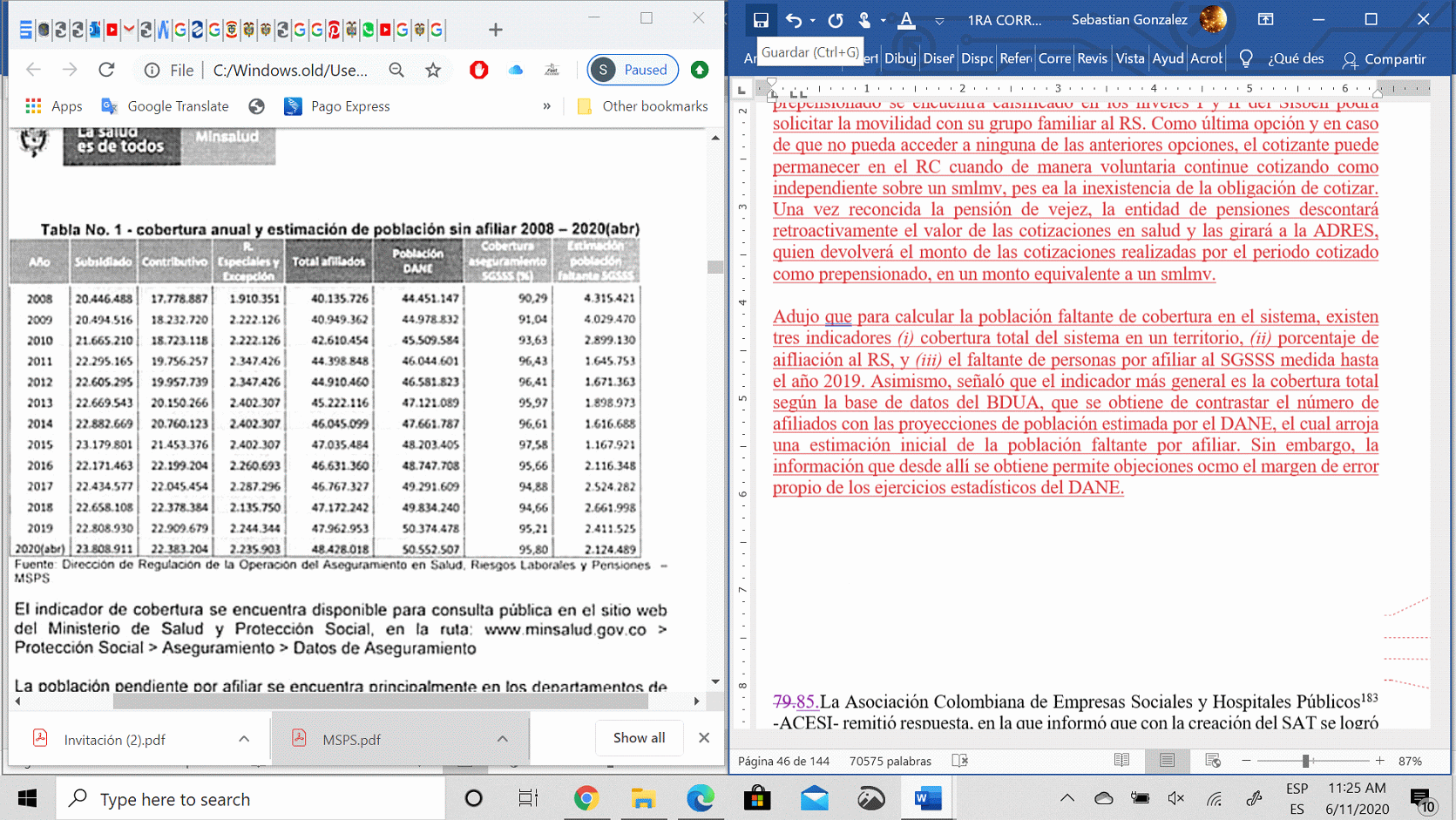
Sobre lo anterior dio a conocer que según las asistencias técnicas adelantadas por el MSPS a las ET, las principales razones por que las personas no se afiliaban eran el temor de perder otros auxilios que brinda el Estado, la falta de interés o motivación, las barreras por parte de las EPS y en menor medida, no contar con requisitos mínimos para la misma, como puede ser el documento de identidad. Referente al RS, la forma de obtener la población por afiliar era tomando el total de personas sin capacidad de pago y susceptibles de aseguramiento -Sisbén I y II- validado por el Departamento Nacional de Planeación -DNP-, con el número que lo conformaban. Agregó que la población afiliada en el RS pasó del 91.26% en el 2010 a tener en el 2019 un 98.89%. No obstante, continuaban trabajando en coordinación con las ET en la identificación y afiliación de las personas faltantes.
Respecto del Hospital Manuel Elkin Patarroyo expuso que la Gobernación de Guainía suscribió contrato con el Hospital San José para entregarle el manejo de la infraestructura y dotación de la extinta ESE, ahora bautizada como el Nuevo Hospital Manuel Elkin Patarroyo, de carácter privado y que inició su operación en el primer año del MIAS - Guainía con las mejoras necesarias para ello. Añadió que el SOGCS del cual hace parte el Sistema Único de Acreditación en Salud -SUA-, había sido de obligatorio cumplimiento para quienes quería ofertar y prestar servicios de salud. Adicional a ello, y pese a no haberse habilitado, se reguló la búsqueda activa de los prestadores de servicios de salud, fijando como responsabilidad de las direcciones de salud realizar tal búsqueda para verificar que la información contenida en el REPS concuerde con la realidad de la inscripción y consecuentemente, garantice el cumplimiento permanente de las condiciones de habilitación.
En torno a migrantes, planteó que dados los escasos recursos del sector salud, había buscado prever la fuente con la que podían cofinanciarse los servicios de urgencias que requería esta población, sin embargo, no contempló exigencias en materia de infraestructura hospitalaria para esas atenciones. Por lo tanto, indicó que con la Ley 1815 de 2016 se creó una fuente de recursos complementaria para financiar las atenciones iniciales de urgencias requeridas por los extranjeros de países fronterizos con situación migratoria irregular. Además, dio a conocer que tanto la oferta privada, las decisiones para la creación, la apertura de servicios o cierre de estos eran de entera libertad de los agentes económicos privados, lo que obedecía a condiciones propias de la operación del mercado. En cuanto a la oferta pública, la competencia radicaba en los departamentos, distritos y en los municipios certificados, entidades responsables de dicha oferta.
Agregó que Minsalud tenía a su cargo la prestación de servicios a través de cuatro ES y no tenía competencia para imponer a los prestadores de servicios de salud la obligación de continuar con un servicio determinado o de aumentar la capacidad instalada. No obstante, cuando por incumplimiento de las condiciones de habilitación se cierran uno o varios servicios de una IPS de salud y sea el único prestador en la zona de influencia, la entidad departamental o distrital de salud deberá, en conjunto con tal institución y la responsable del pago, elaborar un plan que permita la reubicación de los pacientes para la prestación aquellos.
Estableció que desde el año 2017 al 2019 se pasó de 8.386 a 93.322 migrantes afiliados al RS, por lo tanto, la cobertura se incrementó en un 1.113%, lo que demostraba los esfuerzos del Gobierno nacional para garantizar el derecho fundamental a la salud de quienes cumplían con los requisitos para afiliarse al RS. Adicionalmente, reportó 6.354.818 atenciones en salud a la PPNA que fueron prestadas a 702.505 personas, principalmente relacionadas con la maternidad y el feto, la cavidad amniótica y posibles problemas del parto, así como otros trastornos concernientes principalmente al embarazo, lo que correspondía al 5.3% del total de las atenciones.
En cuanto a la financiación de tales servicios, informó que se creó una fuente complementaria de recursos para cofinanciar las atenciones iniciales de urgencia brindadas a los migrantes de países fronterizos. Para ello Minsalud asignó $130.000.000.000 como recursos destinados al pago, a los nacionales de países fronterizos. Respecto de la financiación de la atención de los migrantes que se hallaban en situación irregular, eran cubiertos con los recursos de libre destinación que el ente territorial determinara para ese propósito y de no ser suficientes con los asignados en aplicación de dicha normatividad, cuando no pudieran ser asumidos por el paciente. Lo anterior, con el seguimiento de las secretarias departamentales y distritales de salud quienes en apoyo del ente ministerial, realizaban seguimiento a la ejecución de los recursos asignados desde el orden nacional. Indicó que la facturación realizada por atención inicial de urgencias a esta población ascendió entre 2017 y marzo de 2020 a $595.371.282.756, facturación que estaba sujeta a auditoría por parte de las ET, quienes, a la fecha de emisión del informe, habían auditado el 49% de las solicitudes, habiéndose pagado un total de $197.506.109.283. Informó del crecimiento que había tenido la figura de la movilidad, que desde finales del año 2014 registró 325.000 personas aseguradas, al mes de abril de 2020 el total ascendió a 4.012.250. Lo anterior, en mayor medida desde el RC al RS y se había estabilizado el número de aquellos quienes adquirieron capacidad de pago y pasado al RC. Así:
Movilidad entre regímenes 2014-2020 (abr)
Asimismo, remitió información respecto de portabilidad e indicó que el acumulado de acuerdo con el modelo diseñado para este propósito, pasó de 5.806 en 2013 a 1.177.993 en lo corrido de 2020 en el RC y de 7.873 a 600.734 en el RS dentro del mismo periodo. Siendo la Nueva EPS del RC la de mayor número de solicitudes y del RS la Asociación Mutual Ser EPS.
La Asociación Colombiana de Empresas Sociales y Hospitales Público -ACESI- remitió respuesta, en la que informó que con la creación del SAT se logró avanzar en temas de afiliación al SGSSS, ya que facilitó el cambio de aseguradora a los usuarios. Adicional a ello, la posibilidad de que los prestadores de salud pudieran afiliar a quienes asistían a una institución para el servicio de urgencias sin contar con dicho requisito, garantizaba el aseguramiento para ambos regímenes. Sin embargo, no se logró la cobertura universal, toda vez que no había sido resuelta la situación de quienes no cumplían con requisitos para recibir subsidios del Gobierno, pero tampoco lograban cotizar al RC, lo que generó grandes inconvenientes para el acceso al sistema, así como también para los prestadores que debían realizar el recaudo posterior.
Agregó que existía una gran diferencia entre capacidad instalada en los treinta y dos departamentos y los distritos, incluso dentro de estos se encontraron contrastes en este tema. Inequidades que salieron a flote con la llegada del Covid-19, que como en el Amazonas y Tumaco, dejó ver la insuficiencia de estas. Situación que se complicó aún más para las zonas de frontera, donde había migrantes que por tener una situación migratoria irregular, no podían acceder a los servicios de salud de forma integral, lo que generó una carga económica a los hospitales públicos. Destacó la ausencia de políticas hospitalarias que garantizaran el fortalecimiento de estos hospitales, únicos prestadores en el 70% de los municipios del país, presentes en zonas dispersas. Agregó que lo ocurrido con la pandemia es una oportunidad para fortalecer a las instituciones públicas. Adicionalmente, reconoció incrementos en la cobertura de algunos servicios en las zonas dispersas; sin embargo, señaló que resultaban insuficientes para brindar una cobertura efectiva, debido a la dispersión de los territorios y la precariedad de alguna infraestructura hospitalaria. Por lo tanto, en estas regiones era necesario eliminar el modelo de mercado, así como el fortalecimiento de la infraestructura, la dotación y el talento humano.
Indicó que la PAIS permitiría teóricamente, garantizar la prestación de los servicios de salud requeridos, no obstante, tanto la política mencionada como el Maite se encontraban en fase de implementación, lo que había impedido mostrar resultados. Además, consideró que la puesta de marcha de un enfoque de APS en un país en el que se limita la atención de la población al aseguramiento y en el que en un mismo hogar existen varios usuarios vinculados a diferentes regímenes, dificultaba estas estrategias. Planteó como uno de los impedimentos para materializar la PAIS y el Maite la expedición de la Resolución 3280 de 2018 que estableció las actividades que debía realizar toda la población acorde a su ciclo de vida. Agregó, no contar con recursos económicos para implementar las nuevas tecnologías, a lo que se sumaron las dificultades financieras de las ESE, únicos prestadores en estas zonas, quienes dependían de la venta de servicios y el pago de las aseguradoras, frecuentemente irregulares. Por lo tanto, era necesario garantizar los grupos la APS, independiente de la venta de servicios, asimismo el fortalecimiento del talento humano especializado, el que debía ser formado con personal de estos territorios para lograr la descentralización de servicios en las capitale.
En relación con lo anterior, agregó que los territorios dispersos, tenían la mayoría de sus IPS ubicadas en las zonas de mayor población, lo que no garantizaba la accesibilidad. Por lo que era necesario conformar equipos básicos de atención que fueran hasta las poblaciones dispersas y que tuvieran en cuenta los determinantes sociales. Expuso como una limitante para lograr la cobertura universal en algunas zonas del país la dificultad que se presentaban con aquellas personas que no tenían su documento de identificación, situación frecuente en la población indígena, usualmente ubicada en las zonas dispersas. Por lo tanto, era necesario implementar un mecanismo con la Registraduría Nacional, las aseguradoras y las EPS para lograr la afiliación de quienes, por esta causa, no hacía parte del SGSSS.
Agregó que el Covid-19 dejó en evidencia la gran desigualdad en los servicios de salud y las importantes dificultades que en las ZGD y alejadas se habían presentado para la prestación de los servicios de salud en temas de oferta de servicios. Aunado a lo anterior, habría de tenerse en cuenta la falta de recursos, atendiendo a los costos que implicaba el desplazamiento hasta estos sectores, ya que a algunas de ellos solo se llegaba a través de lanchas, avión o largas horas de trayecto a caballo e incluso algunas extensas jornadas caminando. Situación que habría de considerarse en los costos del talento humano.
Adujo que para establecer la suficiencia de la oferta, debían involucrarse factores como “dispersión geográfica, morbilidad de la población, pirámide población, demanda real y demanda rechazada, entre otras”. Señaló que lo más importante para definirla era la implementación de la estrategia de APS, que permitía llevar a cabo un diagnóstico de las principales necesidades y establecer la oferta de servicios, lo que requería realizar un ajuste al modelo de aseguramiento para garantizar la cobertura por regiones y la existencia de los equipos básicos de atención para fortalecer el acceso a los servicios de salud en ZGD. Añadió que la oferta de servicios de los territorios fue producto de una política de mercado, en la que al dejar de lado las necesidades de la comunidad, se daba prioridad a la rentabilidad económica, razón por la que disminuyeron las camas de pediatría y ginecobstetricia en diferentes regiones.
En torno al MIAS sostuvo que muchos de los avances de Guainía en temas de infraestructura hospitalaria y acceso en la prestación de los servicios se debieron al modelo implementado, que lastimosamente no continuó y dejó de lado algunos de los compromisos que había adquirido, como lo referente a la construcción de centros de salud. Lo anterior, debido a la falta de recursos y a su dependencia de la gobernanza de los departamentos que no fueron fortalecidos con personal ni recursos para lograr lo requerido. Debido a lo narrado, el modelo tampoco pudo ser implementado en la mayor parte del territorio nacional.
Adicionalmente, aseguró que se llevó a cabo la socialización de la información a los diferentes actores sobre las RIAS, mostrando avances en la caracterización de la población de algunas zonas del país. Sin embargo, las rutas seguían en fase de implementación por falta de recursos para la inclusión de nuevas tecnologías. Por lo tanto, el MSPS implementó la Resolución 276 de 2019 y estableció tres años para su materialidad. Informó que lo correspondiente a las Redes Integrales de Prestación de Servicios de Salud -RIPSS-, la redefinición del rol del asegurador y del esquema de incentivos no fueron reglamentados por Minsalud. Referente a las RIPSS, resaltó que la Resolución 1441 emitida por el MSPS, contrariaba la Constitución y la Ley 715 de 2001 por cuanto les entregó competencias a las entidades aseguradoras. Por último y en torno al fortalecimiento del talento humano, indicó que solo se llevó a cabo en Guainía, sin que se hubiera reglamentado la Ley de Talento Humano -Ley 1164 de 2007-.
En punto de indicadores, argumentó que los existentes eran de morbilidad y no de resultados en salud, además, realizaban mediciones desde lo cuantitativo, sin importar los efectos obtenidos. No obstante, las RIAS introducirán un número relevante de indicadores que evaluarían realmente el impacto. En torno a la labor que desempeñaba la Supersalud señaló que la cantidad de vigilados superaba la capacidad administrativa de la entidad, adicional a ello, el bajo número de sanciones que se interponían vs las innumerables y reiterativas barreras administrativas antepuestas a los usuarios hacía frecuente la negación de servicios PBS - UPC. Siendo lo anterior causa de muchas PQR.
La Unidad de Servicios Penitenciarios y Carcelarios -USPEC manifestó que la entidad encargada del registro, seguimiento y elaboración de los listados censales de la población privada de la libertad era el Instituto Nacional Penitenciario y Carcelario -INPEC-, por lo tanto, no podría brindar respuesta a la primera pregunt. Agregó, emitir conceptos en nombre del Fondo Nacional de Salud de las Personas Privadas de la Libertad.
En virtud de los protocolos de seguridad establecidos por el INPEC, el personal de salud es contratado para cumplir 192 horas para tiempo completo y 96 horas para medio tiempo por el fondo mencionado, quienes permanecían al interior de los Establecimientos de Reclusión de Orden Nacional -ERON- de lunes a viernes entre las siete de la mañana y las cinco de la tarde. Sin embargo, en algunas ocasiones se establecían horarios y días diferentes para cumplir los tiempos fijados. Agregó que conforme a la Resolución 5159 de 2015, modificada por la Resolución 3595 de 2016, los centros penitenciarios clasificados como de Justicia y Paz y/o de Alta Seguridad, contaban con atención médica ambulatoria y atención inicial de urgencias, las 24 horas. Indicó que no era posible brindar servicios de media y alta complejidad al interior de los ERON, por cuanto no se contaba con la infraestructura, el equipamiento y el talento humano necesario. Así como tampoco servicios de urgencias, hospitalización y especializados, los que tenían grandes exigencias para la habilitación de su funcionamiento, de la que se estaban excluidos este tipo de establecimientos, conforme lo señalado en la Resolución 2003 de 2012.
Agregó que existían algunas clasificaciones para los ERON, de acuerdo con su infraestructura general, según su antigüedad. Pues bien, informó que más del 50% de los mismos, eran de primera y segunda generación, es decir, llevaban más de 50 años de antigüedad, por ende, no contaban con áreas semejantes para la prestación del servicio de salud que otros del país. No obstante, todos los ERON tenían servicios de medicina general, enfermería, suministro de medicamentos y archivo de historias clínicas. Aquellos que poseen áreas adicionales y equipamiento necesario, garantizan el servicio de odontología general, higiene oral, esterilización, aislamiento preventivo y de contención de eventos de interés en salud pública, suministro, custodia y vigilancia de medicamentos, entre otros servicios de baja complejidad.
Aclaró que las personas privadas de la libertad se hallaban afiliadas a los RC, especial y de excepción. Dio a conocer que la garantía del acceso a los servicios de salud sin discriminar el aseguramiento o cobertura de la población reclusa era competencia del INPEC, de conformidad con lo establecido en el Decreto 2245 de 201 y de manera concreta en el modelo de atención en salud. Por lo tanto, era el INPEC el responsable de llevar a cabo el agendamiento de las citas médicas intra y extramurales, así como los traslados de los pacientes a las mismas y de certificar las citas efectivas. Informó que la atención en salud de la población recluida en prisión o detención domiciliaria se brindaba conforme lo establece el Decreto 1142 de 2016; a quienes se les aplicaba el RS cuando no cumplen con las condiciones para pertenecer a los demás regímenes. Casos en los cuales, el trámite para el acceso a los servicios de salud estaba a cargo de cada EPS.
Adicionalmente, reiteró que es el INPEC el garante del sistema de referencia y contrarreferencia, para lo cual debe disponer de los vehículos y de las unidades de guardia necesarias, para el traslado de la población reclusa al cumplimiento de las citas médicas agendadas por las IPS de la red extramural, contratadas. Resaltó que la movilización oportuna a las valoraciones, procedimientos y/o exámenes médicos debe ser asegurado por el INPEC y no por ninguna entidad del nivel municipal, ni por el transporte básico y medicalizado que tiene contratado el fondo, ya que de conformidad con lo pactado en el Convenio de Ginebra, no puede haber personal armado en ningún servicio de transporte médico, ya que solo deben estar custodiados por el INPEC.
Por último y en cuanto al caso de urgencias, planteó que aquellos que ameriten desplazamientos en ambulancia y que puedan esperarla, podrán ser trasladados, siempre y cuando así lo decida el INPEC, cumpliendo con sus protocolos de seguridad. Pero en ningún caso, podrá dicha entidad tener a su cargo vehículos de transporte básico o medicalizado, por cuanto esta operación debe ser habilitada por las autoridades sanitarias en cada territorio.
La CS en las respuestas remitidas, reiteró su dicho referente a que la afiliación no garantizaba el derecho a la salud. Agregó que los avances en torno a asegurabilidad eran mínimos frente al principio de cobertura universal, por cuanto la proyección a junio de 2020 daba cuenta que serían aproximadamente 2.518.621 las personas que no podrían acceder a la atención en salud. Lo anterior, en el contexto de una pandemia, en la que ni siquiera a los afiliados se había garantizado el acceso a los servicios de salud.
Resaltó que para la CSR, la figura de la afiliación constituía la legalización del contrato comercial para control del pago anticipado, que una vez cumplido, generaba el derecho a los servicios de salud. Situación que había dado lugar a la negación de estos, anteponiendo el interés de lucro al cumplimiento de la LES. Adicional a ello, y respecto del RC indicó que el porcentaje que reportado por el MSPS era solo de aseguramiento, lo que debería ser solo un requisito de carácter estadístico y administrativo y no la primera barrera para el goce efectivo del derecho a la salud, ya que dejar de tener trabajo y capacidad de pago, implicaba para este régimen la imposibilidad de acceder a los servicios de salud debido al reporte que se generaba al BDUA como inactivo o suspendido por pago y solo después de dos o cuatro meses de mora se desafiliaba. Por lo anterior, solicitó a la Corte instar a la Nueva EPS para que remita el indicador mensual de desactivados y desafiliados del RC para conocer la realidad del concepto de universalización y así acercar ese indicador al derecho a la salud. Destacó que aún priman los criterios de la Ley 100 respecto de la afiliación, dejando de lado lo establecido en la LES, que la reconoce como un derecho fundamental. Finalmente, solicitó que se cuestione al MSPS sobre los ciudadanos que no tienen capacidad de pago, que no logran clasificar al RS, pero no pueden pagar al RC y cómo se garantiza el derecho fundamental a la salud en los periodos de transición.
Estableció que la reglamentación del derecho a la salud parece estar directamente relacionado con la capacidad de pago. Debido a ello, aquellos hijos que no están estudiando, no pueden ser beneficiarios o el que cumple veinticinco años y no se ha vinculado laboralmente, si bien puede vincularse como beneficiario adicional, genera un gasto extra al grupo familiar. De igual forma, consideró que al negarse la atención en salud en los periodos de mora se viola el derecho fundamental, sin embargo, la deuda continúa generando intereses moratorios. Iteró en que la afiliación es un negocio, poniendo de ejemplo aquellas colectivas que se hacen, por lo que solicitó a la Corte se requiera al MSPS para que dé a conocer los correctivos que ha utilizado para evitar esas prácticas fraudulentas “que enmascaran una falsa cobertura del derecho a la salud en Colombia”.
Por otro lado, manifestó que eran muchos los requisitos existentes para acceder al RS, entre ellos la dificultad que generaba la aplicación de la encuesta Sisbén, ya que para ser clasificados en nivel I y II se necesitaba un grado de pobreza que rayaba en la miseria, lo que afectaba a los colombianos que por pérdida de trabajo y desmejora en sus ingresos económicos no pueden pagar la afiliación al RC como independientes sobre un salario mínimo. En virtud de lo anterior, indicó que todos los colombianos deberían estar afiliados de forma automática al sistema de salud y en caso de presentarse contingencias tendrían que solucionarse paralelamente a la prestación del servicio de salud y el goce efectivo del derecho. Situación que también se da en el SAT, donde se mantenía el requisito de pobreza para ingresar al RS.
Puso de presente la situación de los pacientes que sufrían enfermedades crónicas y de alto costo y que mes a mes eran desactivados del BDUA, por lo tanto, la CSR solicitó a Minsalud que cuando este grupo poblacional perdiera su capacidad de pago, realizara de manera automática su movilidad al RS, y así, pudieran continuar con sus tratamientos, ya que esta situación afectaba de forma importante el indicador de afiliación como criterio de cobertura universal. Ahora bien, resaltó que las EPS no cumplían con la obligación de dar continuidad a los tratamientos en curso cuando se ha suspendido la afiliación por mora, lo que dio cuenta que en Colombia el derecho a la salud no estaba garantizado como uno de carácter fundamental.
De igual forma expuso el caso de las personas que estaban la espera de que les fuera reconocida su pensión, pero no tenían la clasificación I o II de Sisbén, por lo que debían pagar para acceder al servicio y quienes, según la CSR, duraban años esperando por su pensión, muchas veces en conflicto entre los fondos privados y el Estado que en algunos casos, se resuelve después de la muerte del solicitante. Solicitó se fije un término para la implementación de un mecanismo como en el que ha planteado el rector de la política pública, consagrado en el artículo 242 de la Ley 1955 de 2019, dirigido a aquellas personas que por no cumplir con los requisitos para hacer parte del RS, ni cotizar al RC, no lograban vincularse a ninguno de los regímenes. Cuestionó las respuestas que sobre la cobertura a nivel nacional brindó el MSPS, quien tomó proyecciones de hace quince años, responsabilizando a las fuentes de información que la misma entidad debía reglamentar con el fin de evitar errores de planeación y elaboración del presupuesto de salud.
Agregó que la capacidad instalada no resultó suficiente para garantizar el servicio de salud en las zonas dispersas y de frontera, lo que se reconoció en el informe, adicionalmente en las ciudades principales y sus departamentos el acceso apenas se ha logrado incrementar. Sin embargo, el principal obstáculo para lograr la universalización de la salud es tener un modelo que privilegia el negocio y cuyos resultados se observan día a día en la negación de servicios de salud. Ello debido a que el interés privado es más el negocio que la prestación del servicio de salud. Refirió que la suficiencia de la oferta de servicios depende sustancialmente del perfil epidemiológico de la población con un análisis detallado de los determinantes de este y de la cultura que se haya logrado en el autocuidado de la salud. Agregó que un servicio habilitado, no implica que esté disponible para los usuarios.
Señaló que el REPS no daba a conocer la capacidad instalada en número de consultorios, ni horas hombre contratadas y prestadas realmente, lo que impedía conocer si se podía suplir la demanda de atención en salud. Lo anterior, ya que dicha información era un dato frío que necesitaba estar asociado a otros, como atención médica y demás actividades, carga de enfermedad de las zonas, con lo que podría conocerse la suficiencia en la capacidad. Por lo tanto, todos los datos allegados por el ente ministerial debían estar acompañados de información adicional que brindaran claridad sobre la demanda y la prestación del servicio en torno a ellos. Manifestó que la normatividad consagrada en las leyes 100 de 1993, la 1122 de 2007, la 1438 de 2011 y el Decreto 780 de 2015 contrariaban en algunos de sus artículos a la Ley 1751 de 2015. Por lo tanto, era necesario implementar un sistema que permitiera a todo colombiano acceder al derecho fundamental, el cual no podía estar regido por su capacidad de pago.
Aseguró que en la mayoría de los departamentos del país se incrementó la cobertura del servicio de salud, sin embargo, este aumento no fue representativo, ya que en la mayoría de los casos, el mismo fue menor al 10%, incluso en departamentos como Guainía y Vichada las consultas por urgencias o los servicios de radiología no aumentaron. La falta de un sistema único de información en salud, aunado a los problemas de conectividad reconocidos por Minsalud dificultaban conocer la realidad del goce efectivo del derecho en esas zonas. Por lo tanto, era importante que el MSPS fortaleciera los determinantes sociales en territorios dispersos, los cuales eran prioritarios.
Respecto de la PAIS y el Maite aseguró que no eran idóneas ni efectivas, toda vez que la afiliación continuaba siendo una barrera para acceder al sistema. Adicionalmente, alguna población tendría gastos de bolsillo que no podían ser calculados, ya que al no conocer indicadores y la línea base de varios de los objetivos de la política, era difícil conceptuar si su implementación generó mejoras y avances, por lo que mencionó algunas barreras que impedían la implementación del Maite de forma adecuad
.
De otro lado, indicó que no existía una garantía de acceso al sistema de salud en condiciones de calidad y ausencia de afectación financiera, por lo que habían sido necesarias las investigaciones y sanciones a aquellos prestadores de salud que seguían incumpliendo o que no contaban con capacidad para asegurar la efectividad del servicio. Resaltó el hecho de que en la crisis generada por el Covid-19, las EPS estuvieron totalmente ausentes, cerrando los servicios ambulatorios, de hospitalización y de cirugía programada, lo que les permitió obtener ganancias adicionales, toda vez que recibieron ingresos de las UPC y disminuyeron sus gastos. Agregó que Vichada fue de los departamentos que poseían menor número de servicios, equipos y centros de salud en el país y pese a que algunos de ellos como psiquiatría, cirugía general, ginecología y ortopedia aumentaron, lo que es importante, otros como urgencias, laboratorios clínicos, medicina general y pediatría disminuyeron o se mantuvieron desde el 2017 al 2020. De igual forma, muchos de los pacientes debían ser trasportados a ciudades intermedias o capitales para recibir atención especializada, lo que afectó los núcleos familiares, así como su estabilidad económica. Adicional a ello, el transporte interno de pacientes para acceder a atención primaria generó un gasto de bolsillo muy significativo, toda vez que el medio era fluvial y el costo del combustible, muy alto.
Referente al departamento de Guainía, afirmó que no existía cobertura universal en salud, ya que la mayoría de los servicios y especialidades se mantenían desde el 2017 al 2020 y los cargos financieros seguían siendo asumidos por la población. El MSPS no presentó en su informe un mapa epidemiológico que contemplara los determinantes sociales que afectaban con mayor peso a la salud de la población y que permitiera establecer un plan estratégico para el control de los determinantes que estaban incidiendo con mayor peso en la salud de los habitantes de este territorio, en el que un modelo de garantía del derecho a la salud basado en subsidio a la oferta y no en el aseguramiento, sería el más adecuado, con un modelo de atención combinada: fija y móvil.
Reiteró que la oferta que existía resultaba insuficiente para todas las regiones del país, atendiendo a su geografía, población e ingresos y en la actualidad por la pandemia que se atraviesa. Sin embargo, en algunas regiones la oferta sí podía ser la necesaria para atender las necesidades de la población, pese a ello, el pago global prospectivo y los días de cartera en mora con las IPS hacían diferente la prestación para cada EPS. Asimismo, la forma de contratación de los especialistas quienes acudían una vez al mes a dichas zonas y atendían a un número limitado de pacientes, generaba que la lista de espera aumentara cada vez más. Emitió algunas sugerencias que permitirán acercarse adecuadamente a organizar una oferta de servicio. Agregó que resultaba imposible analizar de forma objetiva las relaciones oferta y demanda, atendiendo a la existencia de un esquema “de mercado salpicado adicionalmente con altos niveles de corrupción y sin una propuesta seria de planes y programas de promoción y prevención específicas”. Adicionalmente, la ausencia de un sistema único de información que recaudara la caracterización de la población por tipo de región, departamento, ciudad y municipio, impedía determinar si la capacidad instalada era suficiente, pero de acuerdo con las quejas presentadas se sabía que no lo era, que faltaba disponibilidad de talento humano en salud y se dificultaba el acceso a las IPS debido a las distancias y el gasto que generaba.
En cuanto a la materialidad del MIAS resaltó que si bien se presentó por el MSPS narrativa sobre la caracterización de la población, regulación de las RIAS no se presentaron resultados, lo que de igual forma sucedió con otros componentes. Adicionalmente, no existía información sistemática y seguimiento a niños nacidos con VIH y/o sífilis congénita, ni gestión del riesgo por falta de una adecuada caracterización. Lo anterior, sin dejar de lado que no se contaba con datos de obesidad y/o sobrepeso, en un país donde las enfermedades no trasmisibles eran relevantes para la salud pública.
En tema de indicadores, señaló que los existentes no resultaban suficientes para evaluar resultados en salud, por cuanto la información solo estaba disponible hasta el cuarto trimestre de 2018. Además, no permitía realizar comparaciones o proyecciones evaluativas del proceso. Ahora bien, referente a la función que desempeñaba la Supersalud, afirmó que la misma desincentivaba la imposición de barreras administrativas que dificultaban el acceso a los servicios de salud, pues lo que hacía era imponer multas, que disminuían el presupuesto para la atención en salud, dado que los ingresos de las EPS provenían únicamente de las UPC y la rentabilidad que se podía obtener negando o dilatando los pagos de las IPS. Agregó que la entidad no tenía metodología para iniciar una investigación, así como tampoco para la imposición de las multas y/o sanciones, de ello daba cuenta las resoluciones de las multas que en ocasiones reunían 8.000 quejas para abrir una investigación y en otras cien. Corolario de lo anterior, es lo que acontecía con la falta de entrega de medicamentos MIPRES, cubiertos con el presupuesto de techos que el Estado pagaba por adelantado y que las EPS no cumplían. Pese a ello, la Supersalud no había iniciado ninguna investigación al respecto, y es por ello que las EPS no temen a la entidad, ya que no cuenta con capacidad coercitiva “para hacer cumplir la ley a la EPS y velar por la sostenibilidad financiera del sistema de salud”.
Aseguró que la causa por la que se siguen presentado PQRS por negación de los servicios de salud era la ausencia en la implementación de la LES, debido a que se mantenía el criterio del PBS. Aunado a lo anterior, atendiendo a que el número de prestadores de servicios de salud privados, superaban a los públicos y mixtos, los recursos del sistema se obtenían por aquellos interesados en el negocio y no en brindarlo, quienes no se regularon de manera efectiva. Aseguró que el Decreto 780 de 2016 va en contravía de la Ley 1751 de 2015, por cuanto existe contradicción jurídica, lo que genera que los pacientes no accedan a los servicios de salud.
Así Vamos en Salu dio respuesta a los interrogantes elevados por esta Corporación, en la que señaló que corroborada la información remitida por la cartera de salud, estableció que para el año 2019 había un 91% de afiliación al RC y RS. Por lo tanto, concluye que los datos responden a la realidad del país y son acordes con los insumos disponibles en los sistemas de información nacional, asimismo, que aquellos reflejan, en gran medida los logros obtenidos en la búsqueda de garantizar el derecho a la salud, priorizando la afiliación de la población al sistema y el acceso. No obstante, las variables de afiliación y capacidad se pueden entender y analizar como un “proxy” de la garantía del servicio, más no como indicadores explicativos.
Adicionalmente, y en cuanto a las PGD manifestó que existen unas variables poblacionales, socioeconómicas e institucionales que juegan un papel decisorio en el comportamiento que tiene la garantía de los servicios en aquellas zonas. Además, debilidades en los sistemas de información, demuestran la falta de articulación institucional con los diferentes niveles territoriales. Como observaciones frente a las cifras allegadas por Minsalud, refirió que: (i) para junio de 2020 se tenían 71.283 sedes de prestadores, lo que representó un incremento de 13.7% respecto del 2017; (ii) por clase de proveedor se pasó de tener 18.336 a 19.338, incremento del 5%; (iii) respecto de profesionales independientes se pasó de 40.802 a 48.830, incremento del 16% y; (iv) transporte especial, se pasó de 346 a 381, lo que demostró un incremento del 9%.
Señaló que la imposibilidad operativa no debería ser una justificación en el proceso de seguridad y protección social de la sociedad colombiana. Resaltó que el aumento presentado entre 2018 y 2019 fue de 0.5% mientras que el periodo 2017-2018 mostró una disminución del 0.2%. Con el fin de lograr la cobertura efectiva del 100% de la población, consideró necesario que en los territorios rurales, rurales dispersos y fronterizos, se (i) mejoraran los sistemas de información; (ii) crearan sistemas de información complementarios, específicos para las poblaciones rurales, rurales dispersas y fronterizas e; (iii) implementara un trabajo conjunto entre municipios, gobernaciones, secretarias de salud y EPS.
Añadió que el aumento de la cobertura en los territorios dispersos fue el resultado de un trabajo articulado entre diferentes sectores, así como a las estructuras técnicas de la PAIS y el Maite, las que se fundamentaron en la APS con un enfoque territorial comunitario. Aumento que generó al SGSSS el reto de mantener la equidad, la participación social y la sostenibilidad financiera. Sin embargo, el observatorio consideró que el aumento de la afiliación no se debía restringir a incluir poblaciones en las bases de datos, sino a garantizar el acceso y la prestación de los servicios de salud. Dio a conocer que para emitir una respuesta más acertada en torno a la sostenibilidad financiera y su afectación, era necesario conocer información que no fue presentada por el MSPS. Agregó que para saber si realmente dicha afectación disminuyó, debía responder la relevancia de la caracterización poblacional bajo el supuesto del direccionamiento financiero hacia las necesidades sanitarias y la priorización en la atención, a partir de grupos poblacionales.
En torno a la accesibilidad, manifestó que dependía en gran medida de la planeación efectiva entre oferta y demanda en el largo plazo. Lo anterior, debería traducirse en disponibilidad en cierto número de servicios que permitieran atender de acuerdo con las necesidades de la población con un determinado estado de salud, así como a la disponibilidad de talento humano. En virtud de lo anterior, indicó que respecto a Vichada, era necesario conocer la ubicación de las once IPS y el perfil epidemiológico de la población, para así poder afirmar si ese número de instituciones era suficiente para satisfacer el acceso a los servicios de salud.
Respecto del gasto de bolsillo mencionó que según el estudio presentado por A. Silva y G. Pérez, Colombia tenía un 15.9% de gasto de bolsillo, lo que la ubicó entre los porcentajes más bajos cuando se compara con el resto de los países de Latinoamérica. No obstante, se situó en el tercer porcentaje más alto del gasto en salud en Colombia. Indicó que es necesario actualizar los estudios y hacerlos públicos y tener como prioridad la PGD. En cuanto a lo consagrado en el artículo 232 del PND 2018-2022, estableció que la medida resultaba útil siempre y cuando las personas acudieran o necesitaran algún tipo de servicio médico, ya que permitía aumentar el porcentaje de afiliación, pese a ello, resultaba insuficiente cuando se pensaba en la prevención y promoción de la salud, toda vez que esta forma de afiliación convertía a la salud en un servicio que solo respondía cuando el individuo tenía su salud afectada y no a la noción de salud como un conjunto de elementos sanitarios y nutricionales que buscaban el máximo bienestar del sujeto.
Aseguró que en Colombia no se había llevado a cabo un estudio minucioso y actualizado que permitiera determinar la suficiencia de los servicios. No obstante, reportó evidencias que sugerían que regiones como la Amazonia, la Orinoquia y la parte suroccidental de la Región Pacífica no contaban con los servicios necesarios para atender a sus poblaciones, ya que la concentración de la oferta estaba en la región Andina y parte en la costa colombiana. Agregó que deberían existir unos parámetros estructurales a la hora de establecer la suficiencia de la ofert. Aseveró que la insuficiencia en la calidad, la poca demanda, los costos de mantenimiento y el cumplimiento financiero entre las EPS y prestadores de servicios, impactaban la disminución de la oferta de servicios, pues de perderse alguno de estos factores, la misma comenzaba a disminuir, lo que generaba un impacto negativo en la prestación y garantía de la cobertura universal, desde la prevención y promoción, garantía de prestación cobertura universal y financiamiento, priorización y progresividad del sistema.
Manifestó que el desarrollo del MIAS en Guainía mostró resultados esperanzadores en cuanto a cobertura y acceso a la prestación de los servicios de salud. Lo anterior, dado el porcentaje de afiliación de la población que en el 2019 llegó casi al 100% dentro de ambos regímenes. En consecuencia, consideró necesario que el informe del MSPS reflejara más indicadores que explicaran el acceso y el desarrollo de infraestructura hospitalaria. Respecto de las RIAS, consideró relevante conocer la evaluación y funcionamiento de su implementación con el fin de advertir las fallas recurrentes en esta ruta de atención integral. Asimismo, resaltó el significativo avance de la implementación de la Gestión Integral del Riesgo en Salud e invitó al equipo del MSPS a seguir con este trabajo, enfocándose en cumplir el 100% de la caracterización y también enfatizar en los planes de prevención y promoción. Respecto de las RIPS encontró necesario evidenciar un indicador de efectividad con respecto a la salud de la población, en la que se requería pensar en acciones de asistencia técnica y capacitación a nivel territorial, pero también, mostrar en términos cuantitativos la efectividad de la herramienta.
Destacó que el proyecto Fondo Educativo Departamental para la Educación Superior, que tuvo como prioridad formar especialistas en medicina familiar, así como gestores comunitarios y encuentros pedagógicos interculturales, resultó de gran valía para la búsqueda del desarrollo del sistema de salud. Sugirió tener en cuenta algunos aspectos para el fortalecimiento del talento human.
Respecto de los indicadores reportados en Sispro aseguró que los mismos resultaron necesarios para dar a conocer la evolución de la cobertura universal, pero era insuficientes, por lo que era preciso mejorar los sistemas de información para realizar comparativos y cruce de información con los territorios y así, conocer la situación del sistema, diseñar políticas públicas e implementar evaluaciones del impacto. Añadió que la función de la Supersalud disminuía las barreras de acceso, no obstante, resaltó la importancia de que la entidad no restringiera su labor a este tipo de actividades y avanzara en una estrategia pedagógica y de comunicación con los usuarios para que estos pudieran conocer sus derechos y sus deberes. Adujo que pese a que la Ley 1751 de 2015 permitió la estructuración del sistema de salud, ello no había sucedido con la pedagogía, es decir, los derechos y deberes de los ciudadanos para acceder a los servicios, así como tampoco había regulado administrativamente los aseguradores y prestadores, lo que generó la persistencia en la interposición de PQRD y a su vez, de las barreras de acceso que han impedido garantizar el derecho, lo que resultaba clave para formular políticas que disminuyeran las barreras de acceso a los servicios y tecnologías.
Mediante auto del 14 de enero de 2022, la Sala Especial solicitó información a Minsalud, la Supersalud, la Defensoría del Pueblo, Inpec y al Fondo Nacional de Salud de las Personas Privadas de la Libertad. l MSPS indicó la cobertura en salud desde el año 2018 al 202. Resaltó que en los años 2020 y 2021 se llegó al 99% y explicó que al acercarse más al 100% se dificulta la afiliación de la población no asegurada. Refirió que la implementación de la estimación poblacional del DANE que migró de las proyecciones demográficas con base en el Censo 2005 al ejercicio realizado en 2018, impactó la proyección de la entidad, pues la población estimada que alimentaba el indicador pasó de 50.9 a 50.7 millones de personas. En consecuencia, se observa que el ritmo de la afiliación cada año, ha sido superior al crecimiento poblacional. Además, dio a conocer la afiliación por regímenes y departamentos del país para los años 2020 y 2021, por ende, afirmó que el RC contaba a diciembre de 2021 con 24.623.736 afiliados, el RS con 23.968.577 y los regímenes de excepción con 2.239.164.
Agregó que bajo el marco del SUA todo prestador de salu está obligado a suscribirse en el REPS, lo que la constituye a este registro como la única fuente de información, consolidada por el MSPS. Por lo tanto, dio a conocer que las IPS reportaron incrementos del 2.4% en el 2021 y del 7.3% frente al 2019; en cuanto a profesionales independientes, el aumento fue del 8.1% en 2021 y del 17.7% respecto del 201. En cuanto a los departamentos, dio a conocer una ampliación de las sedes en 2020, respecto a 2019 del 8%, del 14% en 2021 respecto al 2019 y del 6% en 2021, respecto al 2020; resaltó que para el 2021 Vichada, Vaupés, Amazonas y Putumayo registraron incrementos importantes en el último año, en el número de sedes inscritas en el REPS. Añadió que en 2021 el 74% de las sedes correspondía a profesionales independientes, 22% a IPS, 3% a instituciones con objeto social diferente y 0.5% a transporte especial de pacientes. Adicionalmente, refirió lo siguiente:
| Servicios reportados | |||||
| Servicio | 2020 | 2021 | Servicio | 2020 | 2021 |
| Sedes de prestadore | 73.869 | 78.512 | Odontologí | 35.513 | 37.628 |
| Medicina genera | 14.514 | 15.506 | Ginecobstetrici | 4.506 | 4.982 |
| Pediatrí | 4.241 | 4.504 | Ortopedi | 3.115 | 3.299 |
| Cirugía genera | 2.183 | 2.271 | Psiquiatrí | 1.921 | 2.072 |
| Psicología | 9.854 | 1.461 | Nutrició | 5.555 | 5.705 |
| Laboratorio | 4.556 | 4.695 | Radiología e imágenes diagnosticas | 2.092 | 2.179 |
| Terapia respiratori | 2.711 | 2.752 | Medicina intern | 4.4.92 | 4.727 |
Finalmente, en lo a capacidad instalada se refiere, se dio a conocer que con ocasión del Covid-19 se presentó en todo el país un aumento significativo de camas hospitalarias (adulto, pediátrica, cuidado intensivo y cuidado intermedio), en consecuencia, se dio un incremento del 189% entre 2019 y 2021, así, los departamentos con mayores incrementos fueron Vaupés, Casanare, Bogotá, Antioquia, Cundinamarca, Risaralda, Cauca, Amazonas y Boyacá. Manifestó que para el 2020 el país registró un total de 87.554 camas, 3.068 quirófanos, 1.352 salas de parto y 6.273 ambulancias, mientras que para el 2021 fueron 116.098 camas, 3.236 quirófanos, 1.259 salas de parto y 7.784 ambulancia. Además, que al término del 2020 el país registraba un número bajo de contagios de Covid-19, lo que generó una menor demanda de servicios de mediana y alta complejidad, lo que implicó que la capacidad instalada creada para la atención de la emergencia empezó su recomposición.
Asimismo, indicó que en el 2020 se contaba con 86.027 camas habilitadas de forma permanente y en el 2021, 92.575, con un incremento del 7%. Sin embargo, como el Decreto 538 de 2020 facultó a las secretarías departamentales y distritales en salud para autorizar de forma transitoria a un prestador de servicios de salud inscrito en el REPS, para el 31 de diciembre de 2020 se registraron 12.834 camas y en 2021, 11.486. De igual forma, adujo que las salas de parto eran para el 2020, 1.357 y en el 2021, 1.259; en cuanto a quirófanos afirmó que para el 2020 se registraron 3.080 quirófanos y 3.236 al término de 2021 y, respecto de las ambulancias, fueron para el 2020, 6.674 y para el 2021, 7.056, las cuales aumentaron de forma especial en Guainía, Amazonas, Magdalena y Bogotá. Reportó el número de profesionales de la salud habilitados para ejercer su profesión por departamentos, sin que ello implique que efectivamente laboren en el reportado, así, se conoció que a diciembre de 2021, había 28.759 bacteriólogos, 87.907 enfermeros, 152.243 médicos y 63.295 odontólogos, entre otros.
Acto seguido, manifestó que en el 2021 se registraron 39 prestadores de naturaleza mixta, 61.256 privados y 1.112 públicos. Respecto del número de personas que estas sedes cubren, adujo que con el fin de asegurar la accesibilidad a los servicios de salud, promovió la regulación atinente a la habilitación de las Redes Integrales de Prestadores de Servicios de Salud -RIPSS-, las que deben ser coordinadas en cada uno de los departamentos por las EPS como instrumento para la atención en salud de su población afiliada, las cuales eran 235 a nivel nacional.
En torno al gasto en salud, informó realizar tal medición mediante la metodología sugerida por la Organización para la Cooperación y el Desarrollo Económico -OCDE-. Según lo anterior, el gasto total público para el 2019 fue de $58.806.022 -71.9%- del gasto total y el 5.5% del PIB, mientras que el gasto privado fue de $23.000.273 -28.1%- y el 2.2% del PIB y el gasto directo o de bolsillo fue de $12.153.929, correspondiente al 14.9% y 1.1% del PIB. De otro lado, para el 2020 el gasto público fue de $64.210.569 -74.3%- del gasto total y el 6.4% del PIB, mientras que el gasto privado fue de $22.241.736 -25.7%- y el 2.2% del PIB y el gasto directo o de bolsillo fue de $12.203.481, correspondiente al 14.1% y 1.2% del PIB. Agregó no contar con la información desagregada por departamentos y que la correspondiente al 2021, se hallaría disponible para marzo de 2022.
De igual forma, después de definir el concepto de gasto de bolsillo, dio a conocer que este se constituye en un “indicador importante del desempeño de los sistemas de salud, pues muestra el grado de protección financiera que alcanzan los hogares cuando se enfrentan a la enfermedad por parte de alguno de sus miembros”, al que se le realiza seguimiento desde el indicador definido por la OMS, en el marco de los Objetivos de Desarrollo del Mileni![]() , el cual permite identificar los gastos empobrecedores y los catastróficos, aquellos que se presentan cuando los gastos en salud en un hogar representan el 40% de su capacidad de pago o más. Lo anterior, se establece a partir de la Encuesta de Calidad de Vida -ECV-, que representa el ingreso total del hogar, no obstante, no es posible utilizar dicha encuesta para determinar el gasto por quintil a nivel departamental, dado que su diseño no permite alcanzar la representatividad a ese nivel. En consecuencia, la ECV dio a conocer que en el 2020 el gasto total del hogar para servicios de salud fue del 1.4%. Acto seguido, publicó los resultados preliminares del gasto catastrófico por departamento, lo que permitió concluir que Nariño con 4.69%, Quindío con 2.27% y Casanare con 2.26% fueron los territorios con el mayor gasto mencionado.
, el cual permite identificar los gastos empobrecedores y los catastróficos, aquellos que se presentan cuando los gastos en salud en un hogar representan el 40% de su capacidad de pago o más. Lo anterior, se establece a partir de la Encuesta de Calidad de Vida -ECV-, que representa el ingreso total del hogar, no obstante, no es posible utilizar dicha encuesta para determinar el gasto por quintil a nivel departamental, dado que su diseño no permite alcanzar la representatividad a ese nivel. En consecuencia, la ECV dio a conocer que en el 2020 el gasto total del hogar para servicios de salud fue del 1.4%. Acto seguido, publicó los resultados preliminares del gasto catastrófico por departamento, lo que permitió concluir que Nariño con 4.69%, Quindío con 2.27% y Casanare con 2.26% fueron los territorios con el mayor gasto mencionado.
De otra parte, aseguró que en la actualidad se encuentra en curso el proyecto de resolución “Por la cual se determina el régimen aplicable para el cobro de copagos compartidos o copagos y cuotas moderadoras a los afiliados del Sistema General de Seguridad Social en Salud” que busca entre otras cosas, contemplar en un solo acto administrativo toda la regulación en esta materia, el que estuvo publicado para comentarios y observaciones durante un término de 15 días y que culminó el 14 de diciembre de 2021, sin haberlos recibid. Además, recordó la medida creada a través del artículo 15 del Decreto 538 de 2020, que ha permitido que durante la emergencia sanitaria se continúe pagando la UPC de quienes perdieron su empleo y para garantizar la continuidad del aseguramiento, se ha previsto que los beneficiarios que hayan sido clasificados en el Sisbén puedan afiliarse de oficio en el RS, hasta por un periodo de 4 mese. Esta medida de afiliación de oficio implica seguir cubriendo el pago de la UPC en dicho régimen.
En torno al mecanismo de contribución solidaria consagrado en el artículo 242 de la Ley 1955 de 2019, afirmó que para su puesta en marcha se prevé la expedición de un decreto reglamentario en el que se fijarán las condiciones y competencias de los actores involucrados en dicha medida, el cual debe ser suscrito por todos los ministros y que fue publicado para comentarios desde el 21 de diciembre al 4 de enero de 202, lo cual conlleva una labor técnica de mayor complejidad ya que a través de dicha norma podrán afiliarse al RS aquellas poblaciones identificadas mediante listado censal, los pobres y vulnerables y los no pobres y no vulnerables. Por lo tanto, en el primer semestre del 2020, se establecieron mesas de trabajo en las que se concluyó que la herramienta de focalización eficaz sería la del Sisbén IV y no el Sisbén II. Finalmente, dio a conocer que desde el 15 de febrero de 2022, el proyecto del decreto mencionado se encuentra en el Ministerio de Hacienda y Crédito Público para su validación y firma.
Refirió que para el primer semestre de 2020, el número de afiliados en el RC bajo la figura de “Activo por emergencia” fue de 370.365; en el segundo semestre fueron 1.321.425; en el primer semestre del 2021, 2.049.409 y en el segundo semestre, 1.993.25. En cuanto a la afiliación de los migrantes venezolanos, confirmó que con la expedición del Decreto 216 y la “Resolución 971 de 2021”, se busca que esta población acceda al Permiso de Protección Temporal -PPT- que los autoriza a que durante su vigencia, que es de 10 años, ejerzan cualquier actividad u ocupación legal en el país, asimismo, les permite acceder al SGSSS y al Sistema General de Pensiones. Agregó que el Decreto 064 de 2020, dispuso que aquellos venezolanos que no cuenten con capacidad de pago -pobres y vulnerables-, que cuenten con PEP vigente, al igual que sus hijos menores de edad con documento de identidad válido, se consideran población especial y pueden afiliarse al RS sin que exista el requisito de aplicarse la encuesta Sisbén.
Añadió que con el Estatuto Temporal de Protección de Migrantes Venezolanos -ETPMV- se estima la regularización de 1.8 millones de ellos, para lo que se ha llevado a cabo la búsqueda activa de aquellos regularizados con PEP, sin afiliación al SGSSS, y/o que se regularicen con PPT para vincularlos. De igual forma, indicó lo siguiente:
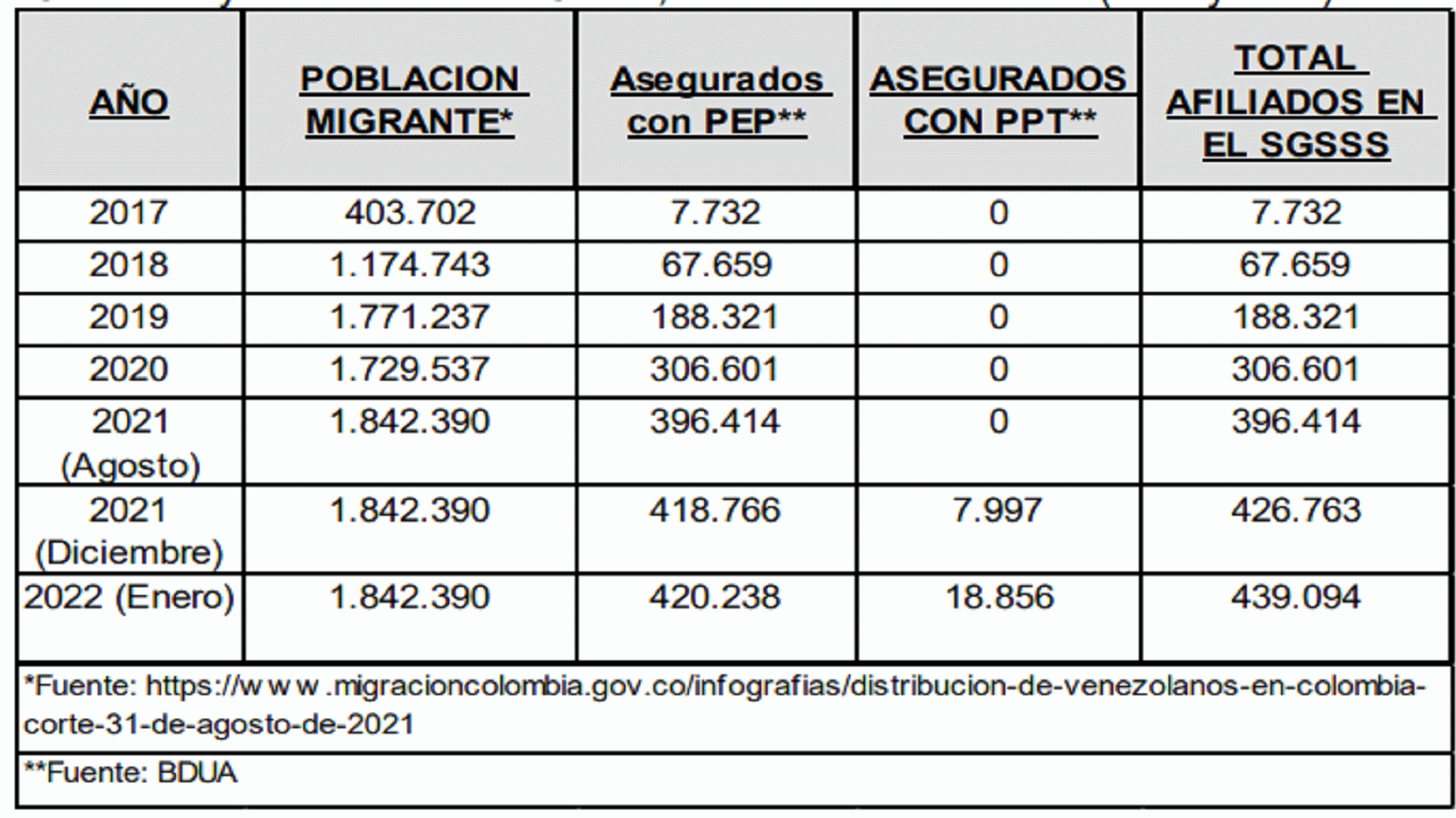
En lo que se refiere a la población carcelaria, manifestó que el Ministerio en el marco de sus competencias y de forma articulada con la USPEC, diseñó el Modelo de Atención en Salud para la Población Privada de la Libertad, caracterizado por ser un modelo especial, integral, diferenciado y con perspectiva de género, en cuyo marco se expidió la Resolución 5159 de 2015, el cual es implementado por la Uspec y el Inpec. Aludió que dados los contagios por Covid-19 en los centros de reclusión se adoptaron protocolos especiales de bioseguridad a través del “Lineamiento para control y prevención de casos por COVID-19 para la población privada de la libertad-PPL en Colombia. Concluyó manifestando que dentro de sus competencias, ha expedido la regulación y fijado los lineamientos e instrucciones, contentivos de las medidas para la garantía de la atención en salud de las personas privadas de la libertad.
Adujo que debido a la emergencia sanitaria, se han generado atrasos en el desarrollo de actividades, programas y proyectos como el Maite, por ello, la Resolución 1147 de 2020 modificó los artículos 9 y 10 de la Resolución 2626 de 2019 que señaló que “los departamentos y distritos tendrán un plazo de un (1) año, contado a partir de la definición del lineamiento que contenga la metodología para la construcción del MAITE - PAIM”. Asimismo, que la entidad está trabajando en la elaboración del lineamiento metodológico para la construcción del Maite y una vez tenga la herramienta, los departamentos y distritos deberán construir su respectivo plan de acción en el marco del modelo, para en ese momento, iniciar el conteo de dicho plazo para la formulación y adopción de la herramienta, la cual cuenta con un enfoque de integración al sistema de gestión integral territorial de la salud pública, que permite a los territorios una planeación basada en los problemas y necesidades de salud propias del territorio.
Finalmente, dio a conocer que la implementación del Maite se ha dilatado ya que las entidades territoriales han debido dirigir sus esfuerzos para avanzar en mejorar su capacidad instalada para atenderla pandemia del Covid-19. Agregó que desde el Ministerio se busca expedir el lineamiento metodológico para la construcción del modelo, que requiere estar armonizado con mejoras estructurales a múltiples procesos de planeación territorial en salud vigentes, lo que los obliga a simplificarlos para facilitar la gestión de los territorios en el marco del nuevo Plan Decenal de Salud Pública 2022-2031. Por lo anterior, afirmó que el cronograma solicitado por la Corte y los plazos que allí deben fijarse, están supeditados a factores externos.
La Defensoría del Puebl puso de presente su preocupación por la falta de implementación de políticas públicas en salud, especialmente en las referidas a los modelos de atención diferenciales para los territorios y para la población dispersa -Guajira, Chocó, Meta, Arauca, Vichada y Guaviare- donde reside población vulnerable. Se refirió a la adopción del MIAS y del Maite, en el que se recogen los avances y desarrollos del MIAS, que debía ser implementado al 30 de junio de 2020, pero en el 2020 no se avanzó debido a la pandemia del Covid-19, por lo que se expidió la Resolución 1147 de 202. Es decir, a la fecha no se ha puesto en marcha la herramienta y por ende, no se ha impactado de forma significativa el derecho fundamental de la población colombiana.
Puso de presente las principales dificultades que enfrentan las personas privadas de la libertad en materia de acceso y atención a los servicios de salud, como limitaciones (i) de acceso a la prevención y el tratamiento de las enfermedades; (ii) de acceso igual y oportuno a los servicios de salud básicos; (iii) de acceso igual y oportuno al sistema de protección de salud ofertado por el Estado que permita a todas las personas en reclusión, sin discriminación, igualdad de oportunidades para disfrutar de un alto nivel posible de salud o de bienestar físico, mental y social; (iv) al ejercicio del derecho de acceso a los servicios de salud especializados para atender enfermedades crónicas, transmisibles y no transmisibles, enfermedades catastróficas y de alto costo -tuberculosis, hepatitis, VIH/SIDA, entre otras-; (v) de acceso a servicios de salud especiales, para atener poblaciones con características particulares como las mujeres, adultos mayores discapacitados, grupos étnicos y población OSIDG; (vi) de acceso a los medicamentos y, (vii) de acceso libre y oportuno a los servicios, bienes e instalaciones de salud en su conjunto.
De igual forma, reportó que durante los años 2020 y 2021 se recibieron 1.126 PQRD que tuvieron como principales motivos la falta de oportunida y negació en el acceso a los servicios de salud; interrupción o falta de continuidad en el tratamient; falta de entrega o entrega incompleta de elementos de bioseguridad Covid-1; e incumplimiento de acciones judiciales, acción de tutela, desacato, otros. Por último, y respecto a solicitudes presentadas por la imposibilidad de pagar cuotas moderadoras y copagos, aseguró que la Defensoría del Pueblo durante los años 2020 y 2021, recibió un total de 379 quejas, sin embargo, no cuentan con información relacionada con el impacto, afectación y porcentaje destinado a cubrir gastos en salud.
Con ocasión de lo anterior, la Supersalu dio a conocer que entre el 1 de enero de 2020 y el 19 de diciembre de 2021 se recibieron 4.130 PQRD por la negación de servicios médicos PB. Asimismo, que fueron 6.896 PQRD las que se radicaron por la negación de servicios médicos No UP. Refirió que el Sistema Único de Habilitación reitera que la responsabilidad de realizar la inspección, vigilancia y control se encuentra en cabeza de las ET; sin embargo, la Dirección de Inspección, Vigilancia y Control -IVC- para prestadores de servicios de salud, realiza visitas a los prestadores de servicios de salud en las que se tiene en cuenta los componentes del Sistema Obligatorio de Garantía de Calidad -SOGC-, por ende, los prestadores están obligados a contar con condiciones y procedimientos mínimos establecidos para la inscripción y habilitación de servicios de salud y el mantenimiento de los mismos.
Indicó en torno al Sistema Único de Habilitación –SU, que cada año verifica el reporte de información en el aplicativo REPS, como insumo para la medición de su desempeño frente a la prestación de servicios de salud. Adicionalmente, realiza visitas y auditorías a las ET en las que aplican un instrumento diseñado para evaluar algunos criterio. De igual forma, se lleva a cabo el plan anual de visitas de verificación que deben efectuar las ET, pese a ello y dada la emergencia sanitaria declarada por el Covid-19, esta obligación se encuentra suspendida hasta tanto se levante la condición de emergencia sanitaria para el paí.
Dio a conocer que durante las vigencias 2020 y 2021 impuso sanciones por valor de $19.783.303.982.00 por fallas e incumplimientos en la prestación de los servicios de salu en contra de Comfamiliar Cartagena, Cajacopi Atlántico, Nueva EPS, Coomeva EPS, Caja de Compensación Familiar de Boyacá, Comparta EPS, Asmet Salud EPS, Caja de Compensación Familiar del Valle del Cauca, Ambuq EPS, Anas Wayuu Epsi, Comfasucre, Emdisalud EPS, Sanitas EPS, Famisanar EPS, entre otras.
De otra parte, informó sobre las investigaciones en curso que fueron iniciadas en contra de las EAPB y que se relacionaron con fallas en la prestación del servicio de salud, las cuales ascendieron a 73 procesos administrativos que estaban en curso hasta diciembre de 2021 y refirió los motivos de investigació en contra de Comfachocó, Medimas EPS, Coomeva EPS, Caja de Compensación Familiar de la Guajira, Saludvida EPS, Coosalud EPS, entre otras.
Posteriormente, a través de auto del 17 de febrero de 2022 se requirió nuevamente a las entidades que no dieron respuesta para que en un término de cinco días, allegaran la información requerida.
El 2 de marzo de 2022, el Consorcio Fondo de Atención en Salud en Liquidación integrados por la Fiduprevisora S.A. y Fiduagraria S.A. indicó que en la actualidad no cuenta con competencia para continuar con la contratación de los servicios médicos de las personas privadas de la libertad. Por lo tanto, no pudo brindar las respuestas requeridas, agregó que conforme al contrato suscrito por la Uspec y Fiduciaria Central S.A., está entidad debe garantizar la continuidad en la prestación de servicios de salud del grupo poblacional mencionado, por ser quien administra el presupuesto del Fondo Nacional de las Personas Privadas de la Libertad y contratar la red intramural. En consecuencia, remitió la solicitud elevada por la Corte al nuevo administrador del Fondo Nacional de las Personas Privadas de le Libertad -Fiducentral- mediante oficio No. 20221000451531 para lo de su competencia.
Por su parte, el Fideicomiso Fondo Nacional de Salud PPL, refirió que efectuado el proceso de verificación y evaluación de las ofertas presentadas, la USPEC adjudicó al proponente Fiduciaria Central S.A. el contrato correspondient. Asimismo, dio a conocer el personal sanitario contratado en los centros de servicios y las personas que deben atender en las diferentes regionales, así: (i) Central 366 empleados para atender a 33.575 internos; (ii) Noroeste, 135 para 10.980; (iii) Oriente, 9.733 para 117; (iv) Norte, 10.089 para 144; (v) Occidente, 18.268 para 186 y; (vi) Viejo Caldas, 18.268 para 186, lo anterior, para un total de personal sanitario de 1.074 y 93.691 internos. Adujo que no es esta entidad quien toma las decisiones respecto de la destinación de los recursos y realiza la contratación de acuerdo con las instrucciones del Uspec.
Por otro lado, en una nueva comunicación la Supersalu puso de presente ante la Sala, las EPS contra las que se interpusieron el mayor número de quejas por negación de servicios PBS y PBS no UPC, en el siguiente orden:
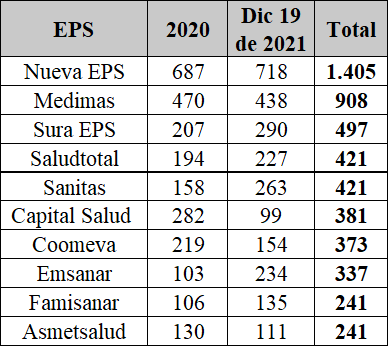
El 7 de marzo de 2021, el Inpec dio a conocer que de acuerdo con la información remitida por esta entidad y consolidada por el Ministerio de Justicia y del Derecho al 25 de febrero de 2022, eran 97.502 las personas privadas de la libertad intra-muralmente. Asimismo, que la financiación de la atención integral en salud se brinda a través del Fondo Nacional de Salud de la PPL, con el fin de optimizar los procesos y recursos para dar una respuesta más cercana a las necesidades de esta población. Agregó que la Uspec es la encargada de disponer y supervisar los recursos que administra el mencionado fondo, para lo que suscribe un contrato de fiducia mercantil con una entidad fiduciaria, destinado a la celebración de contratos derivados y pagos necesarios para la atención integral en salud y la prevención de la enfermedad de la PPL a cargo del Inpec.
Indicó que la prestación del servicio de salud se garantiza a través de un operador de servicios de salud regional, que debe organizar y presentar la capacidad técnica resolutiva de red de servicios de salud propia y mediante terceros, que asegure la prestación de servicios de salud a la PPL en cada región. Afirmó que en la actualidad la Fiducia Central tiene contratada la prestación de los servicios de salud de la siguiente manera: Regional (i) central, a través de la Cruz Roja Colombiana Seccional; (ii) noroeste, E.S.E Hospital La María; (iii) occidente, U.T Eron Salud Unión Temporal; (iv) norte, U.T Salud Integral PPL; (v) oriente, IPS Sersalud S.A.S y; (vi) Viejo Caldas, Premier Salud Eron Viejo Caldas S.A.S.
Competencia
En virtud de las facultades otorgadas por la Sala Plena de la Corte Constitucional en sesión del 1° de abril de 2009; el artículo 86 de la Constitución Política y; el artículo 27 del Decreto Estatutario 2591 de 199
, esta Sala Especial de Seguimiento es competente para proferir el presente auto.
Metodología de la valoración
La Corte evaluará por primera ocasión el grado de acatamiento de la orden vigésima novena emitida en la sentencia T-760 de 2008, en atención a los niveles de cumplimiento que se han establecido paulatinamente a partir del auto 411 de 201, con fundamento en el acervo documental que reposa en el expediente y en las intervenciones de las demás entidades adscritas al trámite de supervisión.
Para tales efectos, la Sala verificará las acciones adoptadas por el Ministerio de Salud tendientes a lograr la meta de cobertura universa. Lo anterior, que se materialicen los componentes de la universalización en salud, de los que hacen parte la (i) afiliación de toda la población residente en el territorio nacional, (ii) la accesibilidad que incluye: capacidad instalada, acceso en condiciones de calidad y protección de bolsillo.
Respecto de la metodología para determinar el grado de acatamiento de las órdenes en el desarrollo de las labores de seguimiento, esta Corporación ha asegurado que es válida la utilización de niveles que permitan valorar los avances, rezagos o retrocesos en la ejecución y el seguimiento de las políticas pública.
Con base en las anteriores precisiones para el análisis y evaluación de la directriz bajo examen la Sala Especial se referirá a (i) la intervención excepcional del juez constitucional en materia de políticas públicas y niveles de cumplimiento; (ii) la cobertura universal en salud; (iii) el alcance de la orden vigésima novena de la Sentencia T-760 de 2008; (iv) al análisis y evaluación de las medidas implementadas por el Gobierno nacional para dar materialidad a la orden vigésima novena de la Sentencia T-760 de 2008 y finalmente efectuará (v) la valoración del nivel de cumplimiento de la orden vigésima novena.
Intervención excepcional del juez constitucional en materia de políticas públicas y niveles de cumplimient
Conforme al artículo 2º del Pacto Internacional de Derechos Económicos Sociales y Culturale
, los Estados parte deben desplegar acciones tendientes a lograr la efectividad plena de los derechos reconocidos en tal compromiso.
El seguimiento extraordinario que la Sala Especial realiza al acatamiento de las órdenes emitidas en la sentencia T-760 de 2008, tiene fundamento en la persistencia de afectaciones sobre el goce efectivo del derecho a la salud. El tiempo que se ha dispuesto para observar los mandatos generales al no cumplirse integralmente exponen la eficacia de la providencia para la garantía del Estado social de derech y el respeto de los fines esenciales como la efectividad de los derechos (arts. 1º y 2º superior), lo cual hace que el control judicial tienda a ser más activo en la búsqueda de la superación definitiva de los obstáculos que impidan el goce y disfrute del derecho a la salu.
La intervención del juez constitucional en materia de políticas públicas ha de ser excepcional y, por ende, justificada ante situaciones complejas de bloqueos institucionales o prácticas inconstitucionale, toda vez que su diseño e implementación son competencias del Gobierno nacional. Entonces, la función judicial constitucional en principio se expone deferente frente a las competencias de las autoridades responsables, generando espacios de interacción y diálogo entre los actores del sistem.
Este Tribunal ha valorado la mayoría de las órdenes durante los doce años que han transcurrido desde la expedición del fallo estructura. El tiempo que ha acontecido a partir del momento en que fueron emitidas, hace más riguroso el seguimiento jurisdiccional para evitar que las providencias de la Corte terminen en una simbología. Ello sin desconocer los avances significativos que paulatinamente se han registrado a través de las medidas gubernamentales adoptadas e implementadas.
La labor actual de la Sala de Seguimiento expone una supervisión respetuosa de las competencias gubernamentales, que lejos de interferir en el diseño de las políticas públicas en salud, busca generar de forma dialogada y constructiva soluciones oportunas y eficaces para la superación definitiva del déficit en materia de salu. Por lo tanto, esta Corte podrá acudir a diversos mecanismos como el desarrollo de sesiones técnicas para la superación de obstáculos, solicitudes de informes de progreso y valoraciones de las órdenes impartidas, además de las inspecciones judiciales, entre otras
De esta manera, el estudio de los actos formales acreditados por el Gobierno nacional conlleva a que los logros conseguidos se midan no solo por la expedición del acto normativo, sino también desde la evidencia social y la materialización de los mismos, siempre en la búsqueda de la satisfacción efectiva de las necesidades de los usuarios del sistema de salu. Así, esta Sala de Seguimiento valora el cumplimiento material de las órdenes impartidas en la sentencia T-760 de 2008, partiendo de la verificación del avance en el goce efectivo de los derechos de los usuarios del sistema.
Es importante resaltar que el papel del Tribunal Constitucional se articula con el diseño e implementación de las políticas públicas, a través de una labor abierta y deliberativa al momento de analizar la obediencia de los mandatos emitidos, para lo cual tendrá que calificar las medidas adoptadas y las acciones desplegadas por las autoridades encargadas. En esas condiciones, las valoraciones de las órdenes se efectuarán de manera general y específicamente sobre cada uno de sus elementos constitucionalmente significativos.
La Corte ha sostenido que para declarar el grado de observancia de una orden como general no es necesario su satisfacción plena, siempre que se evidencien cambios significativos en el funcionamiento del sistema de salud, derivados de actuaciones oportunas e idóneas que se reflejen en resultados y avances sostenibles para que la Sala pueda suspender o entrega el seguimiento.
De conformidad con lo anterior, el cumplimiento se analizará atendiendo principalmente tres puntos: las medidas, los resultados y los avance. La valoración inicia con la verificación del primer aspecto, a fin de determinar si son conducentes para la superación de la falla estructural y con base en ello, declarar un nivel de cumplimient, que puede ser bajo, medio, alto, general o incluso incumplimiento general. A grandes rasgos, puede decirse que este último se decreta si, revisado el estado de la orden, se constata que la autoridad obligada no adoptó acciones para superar la falla.
Se califica con cumplimiento bajo cuando los resultados evaluados pongan en evidencia la implementación de medidas por la autoridad obligada y se presente al menos uno de los siguientes supuestos:
que sean inconducentes para cumplir con el mandato estructural, toda vez que no son compatibles con los elementos del mandato, (ii) que sean conducentes para la observancia de la disposición que se examine, por cuanto abordan acciones en relación con los requerimientos de la orden, pese a que la autoridad encargada no acreditó resultado, (iii) aunque sean conducentes y los resultados hayan sido informados a la Sala, no se advierten que estos últimos sean reale, por lo que no es posible calificar el acatamiento con satisfacción del mandato al no evidenciarse que se haya superado la falla y, (iv) las labores desplegadas aun cuando son conducentes concluyen en resultados que solo atienden al aspecto formal y no al material de la orden.
El nivel de cumplimiento medio será declarado cuando a pesar de haber ejecutado accione, las mejoras no sean suficientes sino parciales en la superación de la falla estructural que dio origen a la orden. En estos casos la Sala otorgará un plazo razonable para que la autoridad encargada trabaje en su acatamiento, al final del cual se verificarán nuevamente las actuaciones realizadas y los resultados obtenidos. Decretará el grado alto, cuando: (i) se hayan adoptado las medidas adecuadas para cumplir con el mandato de que se trate; (ii) la autoridad obligada reporte los resultados a la Sala; (iii) se evidencien avances suficientes, progresivos, sostenibles y significativos para el acatamiento de la orden en cuestión y; (iv) la problemática que dio lugar a la orden valorada se pueda superar.
Finalmente, si la Corte concluye que las actividades desarrolladas son adecuadas para cumplir con lo dispuesto en el mandato y que sus resultados son suficientes, sostenibles, significativos, progresivos a tal punto que permiten concluir que se superó la falla estructural que dio lugar a la expedición de la orden, calificará con cumplimiento general las actividades llevadas a cabo por la autoridad encargada. Adicionalmente, se espera que el sistema haya recopilado herramientas suficientes para enfrentar circunstancias similares a las que dieron origen a la sentencia T-760 de 2008 y que puedan presentarse en el futuro.
Cuando una orden sea valorada con incumplimiento, nivel de cumplimiento bajo y medio, el trámite de supervisión también podrá cesarse si el mandato ha perdido los fundamentos de hecho o de derecho, que le dieron lugar o cuando se haya agotado su vigencia temporal. Es decir, cuando el cumplimiento del mandato estaba limitado en el tiempo y debía presentarse en una fecha específica, siempre que se permita determinar con claridad la superación formal y material del motivo que dio lugar a lo ordenado y no continúe produciendo efectos jurídicos, dando lugar a restablecer el goce efectivo del derecho.
En caso de que las autoridades obligadas persistan en los tres primeros niveles de cumplimiento (incumplimiento general o niveles de acatamiento bajo y medio), la Corte implementará medidas para hacer efectivas sus órdenes, esto es conseguir avances progresivos y significativos, evitando la secuencia de incumplimientos. En este contexto la Sala podrá ejercer un control y seguimiento adoptando medidas restaurativas, de reemplazo o cualquier otra que pueda estimar apropiada, en la pretensión de una mayor participación democrática y un empoderamiento ciudadan. Finalmente, en pro del seguimiento al acatamiento de las órdenes emitidas en la sentencia T-760 de 2008 se cuenta con la Procuraduría General de Nación, la cual deberá realizar un acompañamiento con enfoque preventiv a las entidades concernidas en la ejecución de los mandatos, además de disponer de la potestad disciplinari, sin perjuicio de las decisiones que continúe profiriendo la Sala Especial mientras se mantenga el incumplimiento de las órdenes generales.
La Cobertura Universal en Salud
El artículo 49 de la Constitució, estableció la universalidad como uno de los principios de la Seguridad Social, la cual debería ser ampliada de forma progresiva y que ha sido denominada por esta Corporación como cobertura universal en salud y por la OMS como cobertura sanitaria universahttps://www.who.int/features/qa/universal_health_coverage/es/.
También indica que la “atención de la salud” es un servicio público a cargo del Estado, que debe garantizar “a todas las personas el acceso a los servicios de promoción, protección y recuperación de la salud” conforme a los principios de eficiencia, universalidad y solidaridad. Es así como se le asigna al Estado la obligación de organizar, dirigir y reglamentar la prestación de servicios de salud, conforme a tales principios. En el ámbito internacional, el Protocolo Adicional a la Convención Americana sobre Derechos Humanos en materia de derechos económicos, sociales y culturales, “Protocolo de San Salvador , en el artículo 10, conminó a los Estados parte a reconocer “el derecho de toda persona al disfrute del más alto nivel posible de salud físico, mental y social” y a la salud como un bien público, para lo cual fijó compromisos para garantizarl.
Por su parte, la Observación General núm. 14 del Comité de Derechos Económicos, Sociales y Culturales, estableció que en virtud del párrafo 1º del artículo 12 del Pacto Internacional de Derechos Económicos, Sociales y Culturales, se reconoció por los Estados Partes el derecho a la salud como “el derecho de toda persona al disfrute del más alto nivel posible de salud física y mental”; asimismo, el párrafo 2 del artículo 12 mencionó las medidas que deberían adoptar los Estados Partes para asegurar plena y efectivamente este derech
. De igual forma, el artículo 2 de la Ley 100 de 199 reiteró lo establecido en la C.P. y señaló que “el servicio público esencial de seguridad social se prestará con sujeción a los principios de eficiencia, universalidad…”, definiendo a esta última como la “garantía de la protección para todas las personas, sin ninguna discriminación, en todas las etapas de la vida”. Por su parte, el artículo 16 de la misma normatividad fijó un plazo máximo para alcanzar este objetivo, el cual debía lograrse antes del año 2001, con el acceso de todos los habitantes del territorio nacional al RC y RS. Plazo que, a través de artículo 9 de la Ley 1122 de 200 fue extendido en tres años más, con el fin de lograr la cobertura universal en los niveles I, II y III del Sisbén.
La Ley 1438 de 201 estableció que todos los residentes del país debían estar afiliados al SGSS y exigió al Gobierno nacional el desarrollo de mecanismos para garantizar la universalización de la afiliación. Además, reguló el trámite de afiliación al RS, cuando una persona no asegurada y sin capacidad de pago, requiriera la atención en salu
.
La Ley 1751 de 201 definió el derecho fundamental a la salud como autónomo e irrenunciable y estableció a la universalidad como uno de sus principios, concebida como la exigencia que pueden realizar los residentes de Colombia de gozar de manera efectiva del derecho fundamental a la salud, en todas las etapas de la vida. Al respecto, la Corte al llevar a cabo el estudio previo de constitucionalidad, mediante la Sentencia C-313 de 2014, analizó de forma detallada lo que constituye el principio de universalidad del derecho fundamental. Sobre ese particular, precisó que guarda relación directa con la cobertura sanitaria y citó lo establecido por la OM, realizó además una interpretación extensa sobre el principio en mención y destacó que la prestación efectiva del derecho debe entenderse no solo por su oportunidad, sino también por sus condiciones de calidad, continuidad, integralidad etc. Concluyó que el desarrollo que mejor se ajusta a la Constitución es el que permite en sentido amplio, entender el goce efectivo en todas las dimensiones que este comporta, acorde con el principio de progresividad, el cual implica la gradualidad y mejorar las condiciones del goce efectivo del derecho, lo que impide adoptar medidas regresivas y en cambio permite el cumplimiento inmediato de las obligaciones en materia de derechos como la salud; todo ello orientado a la cobertura sanitaria y a la reducción de las desigualdades en materia de determinantes sociales en salu.
Ahora bien, en cuanto a la accesibilidad a los servicios de salud, debe decirse que este principio hace referencia a la facilidad que tienen las personas afiliadas al SGSSS para acceder a los mismos. En virtud de lo anterior, la sentencia en mención advirtió que el sistema debía contar con establecimientos, bienes, servicios, tecnologías y condiciones necesarias para alcanzar el más alto nivel de salud, manifestaciones que para la Corte, hacen referencia a la no discriminación, la accesibilidad física, la asequibilidad económic y el acceso a la información, en consonancia con lo preceptuado en los numerales (i, ii, iii y iv) del literal b) del párrafo 12 de la Observación 14 del Comité de Derechos Económicos, Sociales y Culturales.
Adicionalmente, el artículo 236 del PN 2018-2022, buscando lograr la cobertura universal requerida, señaló que cuando una persona no estuviera afiliada al SGSSS, debería ser vinculada a través de la EPS, al correspondiente régimen, en coordinación con la IPS y de acuerdo con su capacidad de pago. Agregó que los costos derivados de la atención de la PPNA serían asumidos por las ET. Asimismo, reconoció dentro de su ordenamiento la necesidad de fortalecer en el sistema de salu– “(2) el acceso efectivo a los servicios de salud en las zonas aisladas y con población dispersa; y (3) la prestación de servicios con calidad. Lo anterior, con el fin de contar con un sistema de salud que centrará su atención en el paciente, a quien deberían brindársele servicios de calidad, es decir, una cobertura universal sostenible financierament.
En este punto, vale la pena recordar que la sentencia T-760 de 2008 señaló que la cobertura universal debía lograrse de forma progresiva, es decir, de manera gradua, dadas las implicaciones que genera su materialización, de acuerdo con los recursos disponibles y la complejidad de su cumplimiento, al igual que la disminución de las barreras que impiden el goce efectivo del derecho; sin que ello se convirtiera en una excusa para la inacción. Sin embargo, no puede dejarse de lado que desde el año 2008 se vienen otorgando plazos incumplidos por el Gobierno nacional y que trece años después de emitida la sentencia estructural tienen a Colombia en una situación semejante a la de aquel tiempo. Por lo tanto, la exigencia en cuanto a los resultados debe ser mayor.
Asimismo, el artículo 2.1. del PIDESC estableció que el derecho fundamental debe abarcar en todas sus formas y niveles, elementos como (i) disponibilida; (ii) accesibilida; (iii) aceptabilida y; (iv) calida. Así, dichos criterios serán adoptados por la Sala Especial, como criterios de interpretación relevantes, tenidos en cuenta al momento de valorar el nivel de cumplimiento de la cobertura universal dentro del sistema de salud.
De otro lado, la Organización Panamericana de la Salud -OPS-, ha afirmado que la cobertura universal de salud implica que todas las personas y comunidades tengan acceso sin discriminación a medicamentos y servicios integrales, de calidad, oportunos, adecuados y de acuerdo con sus necesidades, “a la vez que se asegura que el uso de esos servicios no expone a los usuarios a dificultades financieras, en particular los grupos en situación de vulnerabilidadhttps://www.paho.org/hq/index.php?option=com_content&view=article&id=9392:universal-health-coverage&Itemid=40690&lang=es. Adicionalmente, indicó que para lograr el acceso y la cobertura universal se requiere de la elaboración e implementación de políticas públicas con un enfoque multisectorial en el que se aborden los determinantes sociales y señaló que la cobertura se fundamenta en el acceso universal, oportuno y efectivo a los servicios, sin los cuales lograrla sería inalcanzable.
Del mismo modo, la OMS ha indicado que la cobertura sanitaria universa, implica que las personas y comunidades disfruten de la oferta en salud con calidad, sin que se generen para ellos dificultades económicahttps://www.who.int/es/news-room/fact-sheets/detail/universal-health-coverage-(uhc), la cual podrá lograrse si se cuenta con (i) solidez, eficiencia y buen funcionamiento del sistema de salu
; (ii) asequibilida; (iii) acceso a medicamentos y tecnologías esenciales para el diagnóstico y tratamiento de problemas médicos y; (iv) suficiente personal sanitario, capacitado y motivado para prestar los servicios que satisfagan las necesidades de los pacientes, así como la disponibilidad de mejores pruebas científicas. En suma, la OMS refiere las consecuencias que genera para la población la cobertura sanitaria universal, en tanto les aumenta su capacidad de producción y así contribuyen más activamente al interior de sus familias. En cuanto a la protección financiera que conlleva, impide que su situación económica empeore al verse obligados a sufragar por su propia cuenta la atención en salu . Por lo tanto, la cobertura universal se constituye en un factor determinante para disminuir las brechas de desigualdad existentes y es un distintivo de un Gobierno determinado a mejorar el bienestar de todos sus ciudadanohttps://www.who.int/features/qa/universal_health_coverage/es/.
Ahora bien, dado que los parámetros fijados por las organizaciones internacionales han sido tenidos en cuenta por la Corte como criterios hermenéuticos relevante y atendiendo a su importancia dentro del proceso que debe adelantarse para la formulación de soluciones a una dificultad inscrita dentro de la agenda públic, como es en este caso, la problemática de afiliación y accesibilidad presentada a nivel mundial y de forma especial en Colombia, se hace necesario tenerlos en cuenta, toda vez que aportan insumos significativos para la elaboración de políticas públicas, la vigilancia de su implementación y la evaluación de sus resultado.
Adicionalmente, cabe señalar que varios sistemas jurídicos han intentado avanzar en el desarrollo de un sistema de cobertura universa. Países que la han implementado dentro de su normatividad, con el fin de garantizar no solamente la asegurabilidad, sino también el acceso efectivo en condiciones de calidad con protección financiera. Debido a ello, puede deducirse la importancia que desde años atrás ha venido tomando la cobertura universal en salud como base fundante del desarrollo sosteniblhttps://news.un.org/es/story/2019/04/1453991#:~:text=La%20cobertura%20de%20salud%20universal%20es%20esencial%20para%20el%20desarrollo%20sostenible,-OMS&text=%E2%80%9CNo%20basta%20con%20mejorar%20los,Secretario%20General%20de%20la%20ONU. y la disminución de desigualdades e inequidades, para garantizar la protección del derecho fundamental de la mano del amparo económico de los habitantes de un territorio.
En conclusión, la cobertura universal se entenderá como lograda, una vez se materialicen sus componentes, esto es: (i) afiliación y; (ii) accesibilidad, que a su vez está compuesta por a) accesibilidad física; b) calidad y; c) protección de bolsillo. Los cuáles serán analizados posteriormente por la Corte.
Alcance de la orden vigésima novena de la Sentencia T-760 de 2008
Esta Corporación en la sentencia T-760 de 2008 encontró que en tres de los casos estudiados se demandaba a la Oficina de Salud Municipal por incumplimiento en la atención de las personas vinculadas al SGSSS, lo que indicaba que el mismo, no se ajustaba al principio de universalidad establecido en el artículo 48 de la C.P. En virtud de lo anterior, emitió la orden vigésima novena que buscó remediar la violación recurrente del derecho a la salu. Por lo tanto, advirtió que ante la obligación constitucional de ajustar el sistema de salud al principio de universalización, era necesario establecer métodos para que todos los habitantes del territorio nacional hicieran parte este y pudieran acceder a los servicios de salud cumpliendo con los estándares mínimos.
Adicionalmente, la sentencia estructural extrañó las medidas encaminadas a alcanzar la cobertura universal en salud, por lo que consideró necesaria la implementación de políticas públicas con el fin de lograr la meta impuesta de una forma gradual y sostenible. No obstante, aclaró que la progresividad con la que debía darse lo pretendido, no significaba la imposibilidad de exigir su cumplimiento o que este pudiera no materializars. En consecuencia, ordenó al entonces Ministerio de Protección Social que adoptara las medidas necesarias para asegurar la cobertura universal sostenible del sistema antes de la fecha fijada por el legislador -enero de 201- y dispuso que en caso de no cumplirla, explicara las razones del incumplimiento y fijara una nueva meta.
Ahora bien, en auto 068 de 2012 la Sala Especial señaló que la carnetización no era suficient para entender la existencia de cobertura universal en salud y por el contrario, reflejaba aún más la falta de posibilidades que tenían muchas personas para acceder a servicios. Por lo tanto, estableció que la cobertura universal se extendía a garantizar a los usuarios del sistema el acceso a los servicios de salud en condiciones de calidad, eficacia y oportunidad. En tales términos, ha de entenderse que para alcanzarla, el Gobierno nacional debe tener en cuenta los diferentes componentes desarrollados desde la sentencia estructural, que van mucho más allá de simplemente hacer parte de los registros del SGSSS. Para la Sala, la afiliación resulta de trascendental importancia por permitir el ingreso inicial al sistema, pero no es lo único que deba garantizarse, pues adicionalmente tiene que asegurarse el acceso efectivo a los servicios de salud, entendido como la posibilidad de los usuarios de disfrutar de aquellos con facilidad, siempre y cuando cumpla con dos aristas para tenerse por lograda, como son la (i) accesibilidad física y; (ii) asequibilidad económica. Adicionalmente, y si bien se tiene como un principio adicional, la calidad en el sistema de salud se constituye en parte esencial de la prestación efectiva del derecho fundamental, que también requiere ser evaluada en torno a la infraestructura y el personal médico que pose. Finalmente, teniendo en cuenta lo que conlleva el principio de universalidad, la orden que se analiza, se entenderá cumplida una vez pueda verificarse lo siguiente:
a) Afiliación de toda la población residente en territorio colombiano y particularmente de (i) aquellos que al haber perdido su capacidad de pago para cotizar el RC, no clasifican en la encuesta Sisbén para ingresar al RS; (ii) quienes han sido beneficiarios de pensionados o cotizantes fallecidos, durante el tiempo que dura el trámite de reconocimiento de la pensión de sobreviviente o sustitución pensional, cuando no tienen capacidad económica para cotizar al sistema; (iii) la población migrante y, (iv) carcelaria.
b) Accesibilidad a la atención en salud, lo cual implica además (i) accesibilidad física; (ii) calidad y, (iii) asequibilidad económica.
Cuestiones previas
Diferencias en los datos
En este punto, la Corte considera necesario precisar que si bien la Sala ha tomado como datos de referencia los remitidos por el MSPS en informes allegados el 12 de febrero, 29 de mayo de 2020 y 9 de marzo de 2022, se han observado algunas diferencias en torno a los emitidos sobre el número de afiliados consagrados en determinados apartados. Para comprender lo mencionado, se citará lo pertinente.
En cuanto al porcentaje de la población asegurada, se observan inconsistencias para los años 2011, 2013 y 2015, que pese a no representar mayores diferencias entre sí, no ofrecen total certeza respecto de los reportes que se analizan. Por ejemplo, en el informe del año 2012 se establece una población afiliada para el 2011 del 95.4, mientras que en el ofrecido para el 2016 se cita en el año mencionado un porcentaje del 96.4 que además coincide con el mencionado en el 2018 en la audiencia pública. En el año 2013 se presentó en el documento del 2016 un porcentaje de 96, mientras en el informe del 2020, se habla del 96.6. Es decir, una vez revisados los datos allegados y confrontados entre sí, se observan discrepancias que afectan la certeza de estos.
En relación con lo dicho y como bien lo manifestó Minsalud, la tasa de cobertura se calcula con las proyecciones poblacionales publicadas por el DANE, basadas en el censo poblacional del año 200, desde el que ha transcurrido un largo interregno de tiempo como bien lo ha manifestado la entidad. Lo anterior, genera imprecisiones en los datos aportados, toda vez que al variar la población DANE, los porcentajes remitidos también se modifican y generan en ocasiones, poblaciones sobre y subestimadas. Sobre este particular es preciso señalar que al momento de la remisión del informe por la cartera de salud, el DANE ya había publicado en su página web, las proyecciones hasta el año 2023 con base en el censo del año 2018. Como ejemplo de este problema, se tiene la siguiente tabla con la comparación de la población 2020, situación que también se evidencia para los años 2018 y 2019.
| Departamento | Población 2020 | Departamento | Población 2020 | ||
| Reportada MSPS | Dane 2018 | Reportada MSPS | Dane 2018 | ||
| Amazonas | 79,817 | 79,020 | Huila | 1,212,336 | 1,122,622 |
| Antioquia | 6,774,726 | 6,677,930 | La Guajira | 1,069,252 | 965,718 |
| Arauca | 273,528 | 294,206 | Magdalena | 1,313,594 | 1,427,026 |
| Atlántico | 2,575,846 | 2,722,128 | Meta | 1,036,792 | 1,063,454 |
| Bogotá D.C. | 8,289,299 | 7,743,955 | Nariño | 1,832,203 | 1,627,589 |
| Bolívar | 2,197,453 | 2,180,976 | N. Santander | 1,403,618 | 1,620,318 |
| Boyacá | 1,284,588 | 1,242,731 | Putumayo | 364,410 | 359,127 |
| Caldas | 995,987 | 1,018,453 | Quindío | 578,540 | 555,401 |
| Caquetá | 502,915 | 410,521 | Risaralda | 973,410 | 961,055 |
| Casanare | 382,071 | 435,195 | San Andrés | 79,113 | 63,692 |
| Cauca | 1,427,765 | 1,491,937 | Santander | 2,101,515 | 2,280,908 |
| César | 1,078,761 | 1,295,387 | Sucre | 886,576 | 949,252 |
| Chocó | 520,726 | 537,782 | Tolima | 1,424,025 | 1,339,998 |
| Córdoba | 1,815,881 | 1,828,947 | Valle | 4,808,533 | 4,532,132 |
| Cundinamarca | 2,849,082 | 3,242,999 | Vaupés | 45,405 | 44,712 |
| Guainía | 44,192 | 50,636 | Vichada | 79,292 | 112,958 |
| Guaviare | 117,636 | 86,657 | |||
Tabla 1. Realización propia. Datos remitidos por el MSPS en marzo de 2020.
En efecto, del comparativo se concluyen diferencias entre la población que se ha publicado por la cartera de salud y la publicada por el DANE, con base en el censo llevado a cabo el año 2018, las que también se reflejan en modificaciones de los porcentajes de afiliación remitidos por la cartera de salud, por lo que hasta este punto, era necesario actualizar los datos tomados como fundamento para los reportes que allegan ante esta Corporación. No obstante, para el último reporte, dicho proceso se llevó a cabo y se emitió información conforme el último censo llevado a cabo.
Imposibilidad del cumplimiento del 100%
En este punto, la Sala Especial también encuentra necesario pronunciarse respecto de la manifestación realizada por el MSPS en el 2009, cuando remitió un plan y cronograma con el fin de dar cumplimiento a la orden vigésima novena, en el que resaltó que fenómenos como la movilidad entre municipios, los nacimientos y las defunciones, impedían alcanzar el 100% de la afiliación a salud de los residentes del territorio nacional, que además adquirió el compromiso de tener financiación para ese porcentaje de cupos (100%. Sin embargo, contrario a lo manifestado en esa oportunidad, en la actualidad se observa que en el 2021 se alcanzó una afiliación del 99%, conforme al propósito que desde el año 2018 se fijó la cartera de salu cuando dio a conocer que su propósito en asegurabilidad era el 100%.
En relación con este asunto, la OMS señaló que “ninguno de los países de ingresos altos, de los que se suele decir que han alcanzado la cobertura universal, cubre realmente al 100% de la población para el 100% de los servicios disponibles y en el 100% del coste, sin listas de espera. Adicional a ello, algunos peritos voluntario coincidieron con el rector de la política pública en mencionar semejantes factores como los que han impedido lograr la mencionada met. Por lo tanto, la Corte debe precisar que si bien se entiende la complejidad que para la cartera de salud puede implicar lograr la afiliación del 100% de la población residente en territorio nacional, ello no significa que no sea necesario continuar trabajando con el fin de mantener, como hasta ahora, un porcentaje que deje al menor número de residentes del territorio nacional, fuera del sistema, por ser este el primer paso para garantizar la prestación integral de los servicios de salud y del que deben hacer parte todos los habitantes del territorio nacional.
Análisis y evaluación de las medidas implementadas por el Gobierno nacional para dar materialidad a la orden vigésima novena de la Sentencia T-760 de 2008
La Sala procederá a analizar las medidas implementadas por el Gobierno nacional, con el propósito de avanzar en cada uno de los componentes que integran el concepto de cobertura universal; para ello verificará en primer lugar la afiliación al SGSSS de toda la población residente en territorio colombiano, dentro de lo que analizará la efectividad en el acceso al sistema de salud de toda la población residente en territorio nacional y, de forma especial (i) a quienes al haber perdido su capacidad para cotizar al RC, no cumplen los requisitos para ingresar al RS; (ii) los beneficiarios de pensionados o cotizantes fallecidos, durante el tiempo que dura el trámite de reconocimiento de la pensión de sobreviviente o sustitución pensional y carecen de capacidad económica para cotizar al sistema; (iii) la carcelaria; (iv) la migrante; asimismo, (v) la movilidad de los usuarios del sistema. Posteriormente, evaluará accesibilidad y calidad del sistema de salud, dentro de que lo que se estudiará la (i) la accesibilidad física; (ii) la asequibilidad económica y la (iii) calidad.
a) Afiliación al SGSSS de toda la población residente en territorio colombian
https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/DE/COM/abece-afiliacion-salud.pdf
Sea lo primero manifestar que la afiliación ha sido definida desde el art. 157 de la Ley 100 de 1993 como una de las formas de participación en el servicio esencial de salud que ofrece el SGSSS, que además podía darse de forma temporal como participante vinculado. Asimismo, esta Corporación en la sentencia T-760 de 2008 resaltó la necesidad de avanzar en el cumplimiento del propósito de universalización del servicio de salud.
Lo anterior, ha sido reiterado en posteriores pronunciamientos, dentro de ellos el auto 110 de 201 y la sentencia T-611 de 2014 que tuteló los derechos invocados y ordenó la recalificación de la actora conforme a su nueva situación económica y posterior a ello, afiliarla al RS para acceder a los servicios de salu. Posteriormente, la sentencia T-192 de 2019 estableció que según el artículo 48 de la C.P., el derecho a la seguridad social contiene una doble dimensión, una que lo concibe como servicio público de carácter obligatorio que se presta bajo la dirección, coordinación y control del Estado, con sujeción a los principios de eficiencia, universalidad y solidaridad, en los términos que establezca la ley y, por otro lado, como “garantía de carácter irrenunciable e imprescriptible de todas las personas, representada en la cobertura de (i) pensiones, (ii) salud, (iii) riesgos profesionales y (iv) los servicios sociales complementarios definidos en la misma ley”.
Desde la expedición de la sentencia T-760 de 2008, el Gobierno nacional ha proferido diversas normas con el propósito de lograr la meta de afiliación universal, y de esa forma dar cumplimiento a la directriz que se analiza. Entre las que se observan como más relevantes para el estudio de la Sala, las siguientes:
La Ley 1438 de 201, tuvo como uno de sus fines fortalecer la APS de todos los residentes del país, así como la calidad y equidad en la atención de salud, para asegurar la universalidad de la afiliación en el marco de la sostenibilidad financiera. Creó el Observatorio Nacional de Salu e impuso al Gobierno nacional la obligación de definir los territorios de población dispersa y su atención en salud, así como los mecanismos para mejorar el acceso al sistema de dichas comunidades y el fortalecimiento del aseguramient.
La Resolución 3778 de 201, estableció los puntos de corte para la afiliación al RS y los subsidios plenos para la población clasificada en niveles I y II del Sisbén.
La Ley 1450 de 201 se refirió al plan plurianual nacional de universalización de la cobertura y unificación de los regímenes de salud, metas que se lograrían de forma progresiva y sostenible, teniendo en cuenta los siguientes aspectos: (i) planes financieros integrales del RS; (ii) acciones, metas e indicadores requeridos cada año; (iii) definición de la transformación de los recursos y, (iv) el efecto de las medidas contempladas sobre financiamiento de la red pública de prestadores de salud.
El Decreto 2353 de 201, unificó y actualizó las reglas de afiliación al SGSSS y creó el SAT con el fin de registrar la información de los datos básicos y complementarios de los inscritos, para garantizar la continuidad en el aseguramiento y el goce efectivo del derecho.
La Ley 1753 de 201, asignó recursos del Presupuesto General de la Nación para financiar la universalización de la cobertura y la unificación de los planes de beneficios.
La Resolución 6408 de 201, replicó en el numeral 8 del artículo 3º, lo establecido en la LES en torno a la universalidad como principio del SGSSS. Reiteró que todos los residentes del territorio nacional, en todas las etapas de su vida deberían tener garantizado el derecho fundamental. De igual forma, el artículo 9º consagró la obligatoriedad de brindar a los usuarios del sistema el acceso efectivo a los servicios y tecnologías.
La Resolución 1268 de 201, ordenó la afiliación al RS de las personas que se muestren renuentes a vincularse al sistema, quienes una vez identificadas y verificada su aversión, serán notificadas y asignadas a una EPS de manera oficiosa. Norma derogada por la Resolución 1128 de 2020.
La Resolución 4119 de 201 agregó dos parágrafos y señaló que los afiliados al RS con ocasión de la actualización del puntaje Sisbén Metodología III, que superen los puntos de corte establecidos, continuarán afiliados a este. Asimismo, que los puntajes actualizados del Sisbén metodología III que indiquen que pueden ser beneficiarios del subsidio en salud, harán parte del RS.
La Ley 1955 de 201, en su artículo 236 buscó lograr la cobertura universal en salud e indicó que cuando una persona no estuviere afiliada al SGSSS, la ET competente, en coordinación con la EPS e IPS pública o privada, procedería a afiliarla al correspondiente régimen, teniendo en cuenta su capacidad de pago. Agregó que los costos derivados de la atención de la PPNA serían asumidos por las ET. Estableció como retos dentro del componente de salud “(2) el acceso efectivo a los servicios de salud en las zonas aisladas y con población dispersa; y (3) la prestación de servicios con calidad.
De igual forma, el artículo 242 creó el mecanismo de contribución solidaria, que permite la afiliación de quienes no tienen capacidad de pago para hacer parte del RC, pero tampoco cumplen requisitos para el RS. Norma que establece como base gravable la UPC del RS, la cual será fijada de forma progresiva entre el 1% y el 15%, de acuerdo con la capacidad de pago parcial.
La Resolución 1128 de 202, mediante la cual se reglamentó la inscripción de oficio de la población identificada o focalizada por la ET o que requiera servicios de salud y no cuente con afiliación o novedad de terminación de inscripción ante la EPS, quienes una vez requieran de servicios de salud o sea focalizados, deberán ser inscritos de forma inmediata a través del SAT o directamente en la EPS. Norma que derogó la Resolución 1268 de 2017.
Desde lo anterior, puede decirse que el Gobierno nacional ha proferido varias normas que regulan la afiliación al SGSSS y que han permitido que cada día más residentes del territorio nacional, hagan parte de este. Ahora bien, con el fin de realizar la evaluación de los avances obtenidos en la universalización del aseguramiento, la Sala estima necesario analizar la situación actual de la afiliación, así como la tendencia del aseguramiento y para ello tendrá como base la información consolidada y remitida para cada año por el MSPS, así como la publicada en su página respecto del 202. A continuación, se presenta lo sucedido con la afiliación a nivel nacional entre 2010 y 2021.
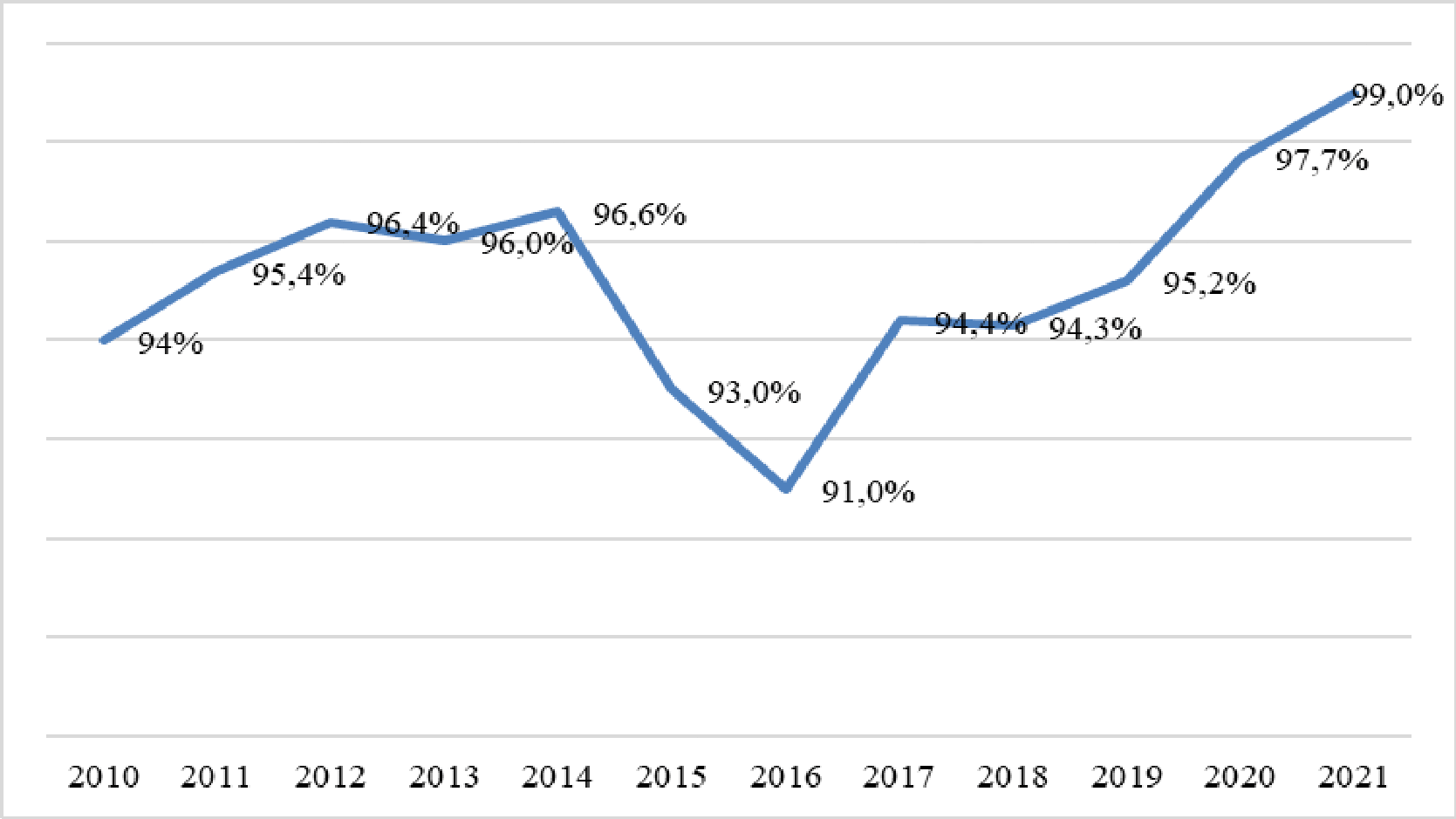
Figura 1. Creación propia. Datos Minsalud.
De acuerdo con la figura No. 1, para el año 2010 el porcentaje de afiliación a nivel nacional era del 94% y presentó cambios positivos y negativos entre 2011 y 2016, momento en el cual se advierte un incremento que llegó hasta el 99% en el 2021. Ahora bien, la Sala debe resaltar que para el último año analizado se observó un incremento importante que deja a Colombia a un punto porcentual de llegar al 100% de afiliación en salud, lo que evidenció el impacto que han tenido las medidas de política pública implementadas por el Gobierno nacional en virtud de la pandemia del Covid-19, a través de las que se ha mantenido la afiliación y pago de la UPC de usuarios del sistema que perdieron su capacidad económica, las cuales si bien son temporales, han demostrado un avance importante en el propósito de la universalización del aseguramiento.
Por su parte, la información reportada y desagregada por departamentos, permite observar el comportamiento del aseguramiento en las diferentes regiones, como se muestra a continuación:
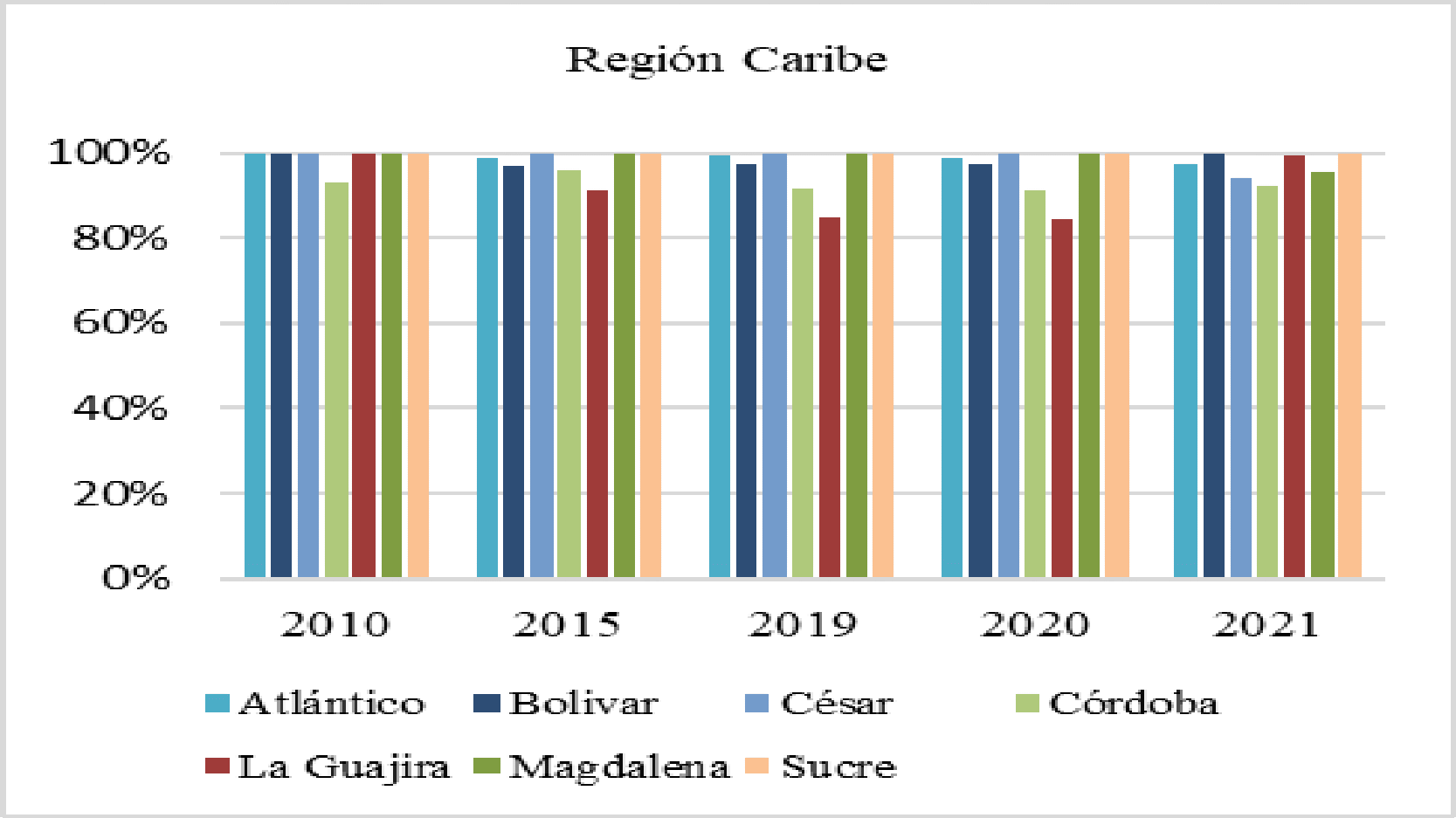
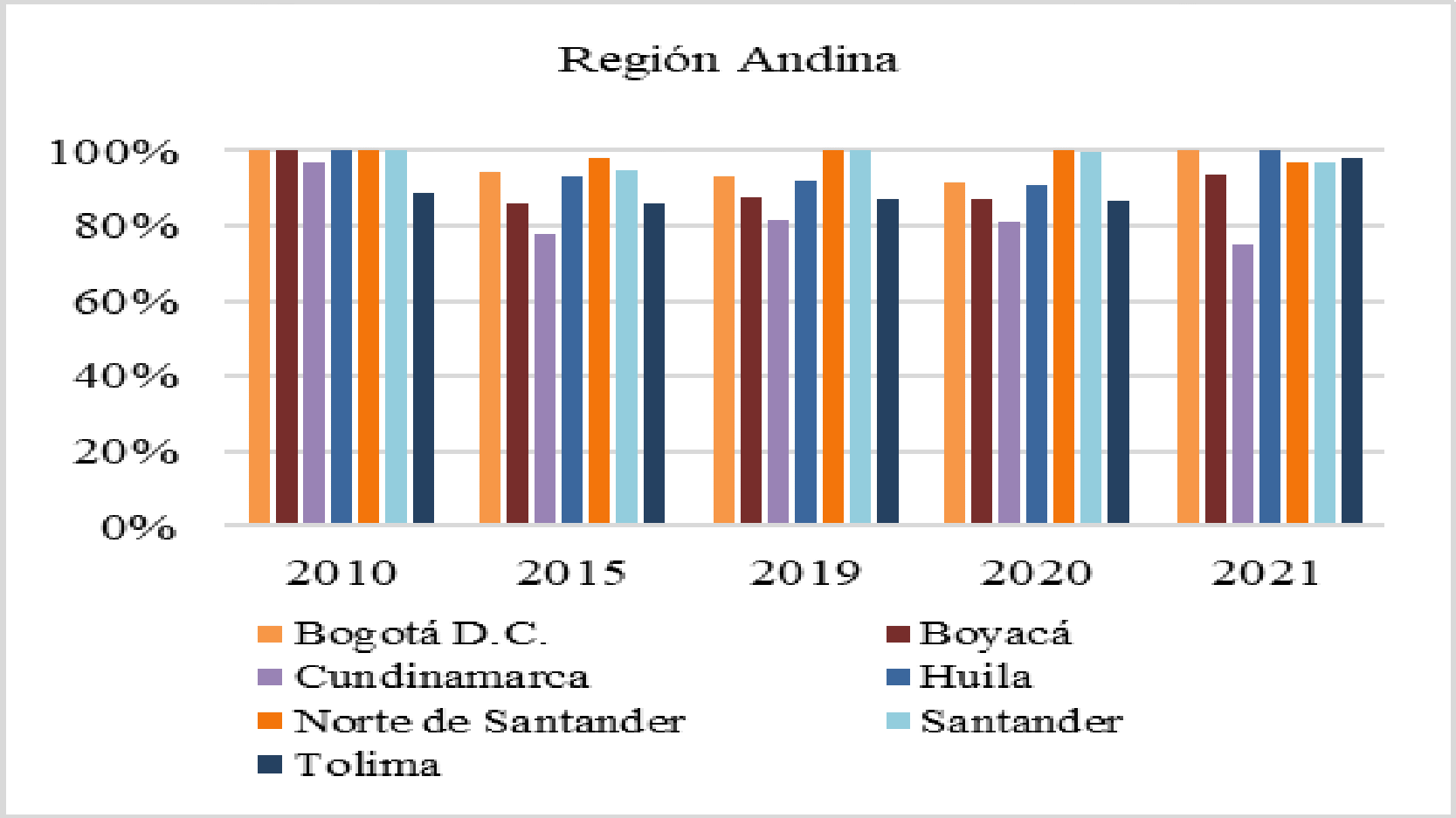
Figura 2. Creación propia. Fuente: MSPS Figura 3. Creación propia. Fuente: MSPS
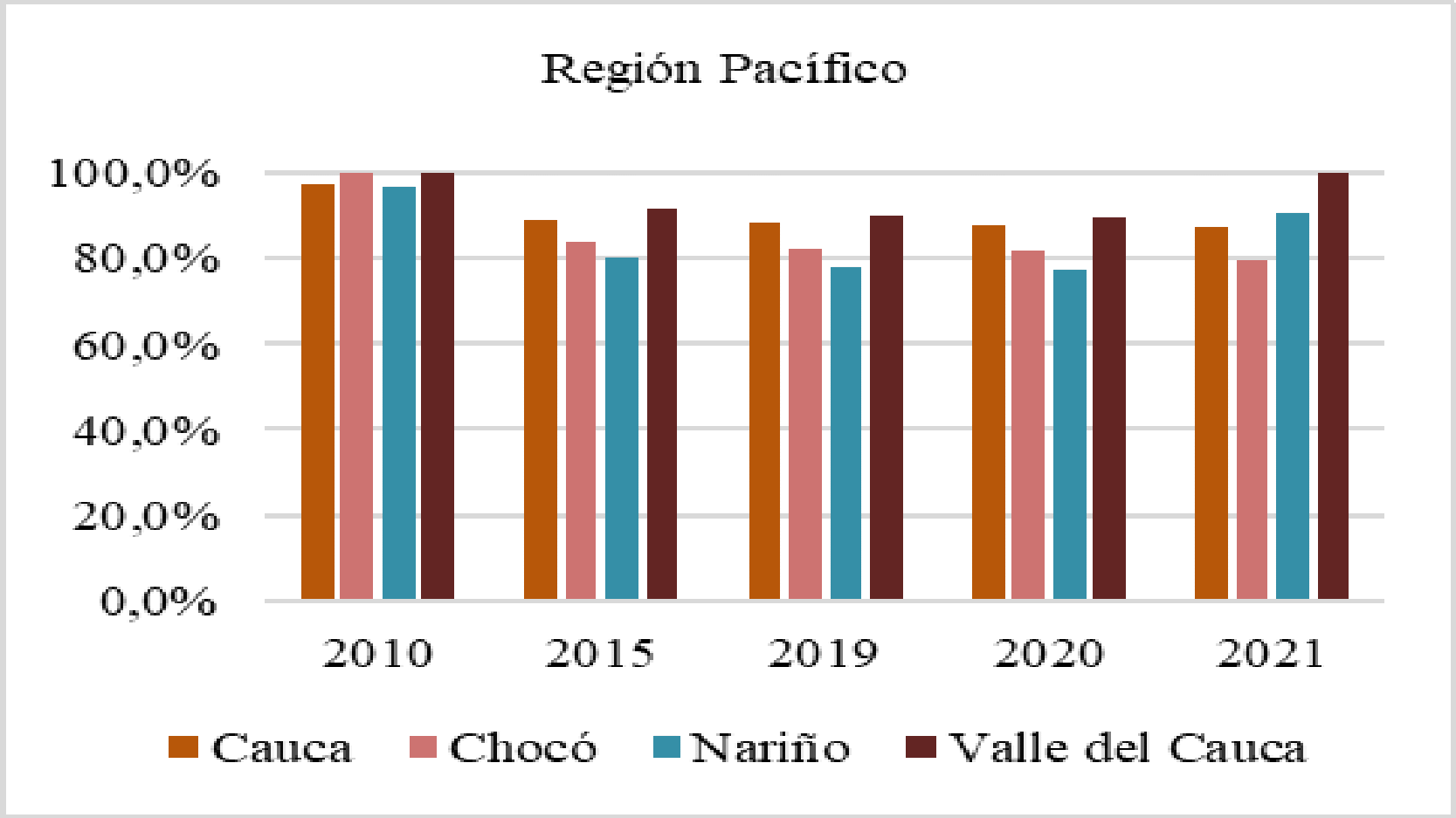
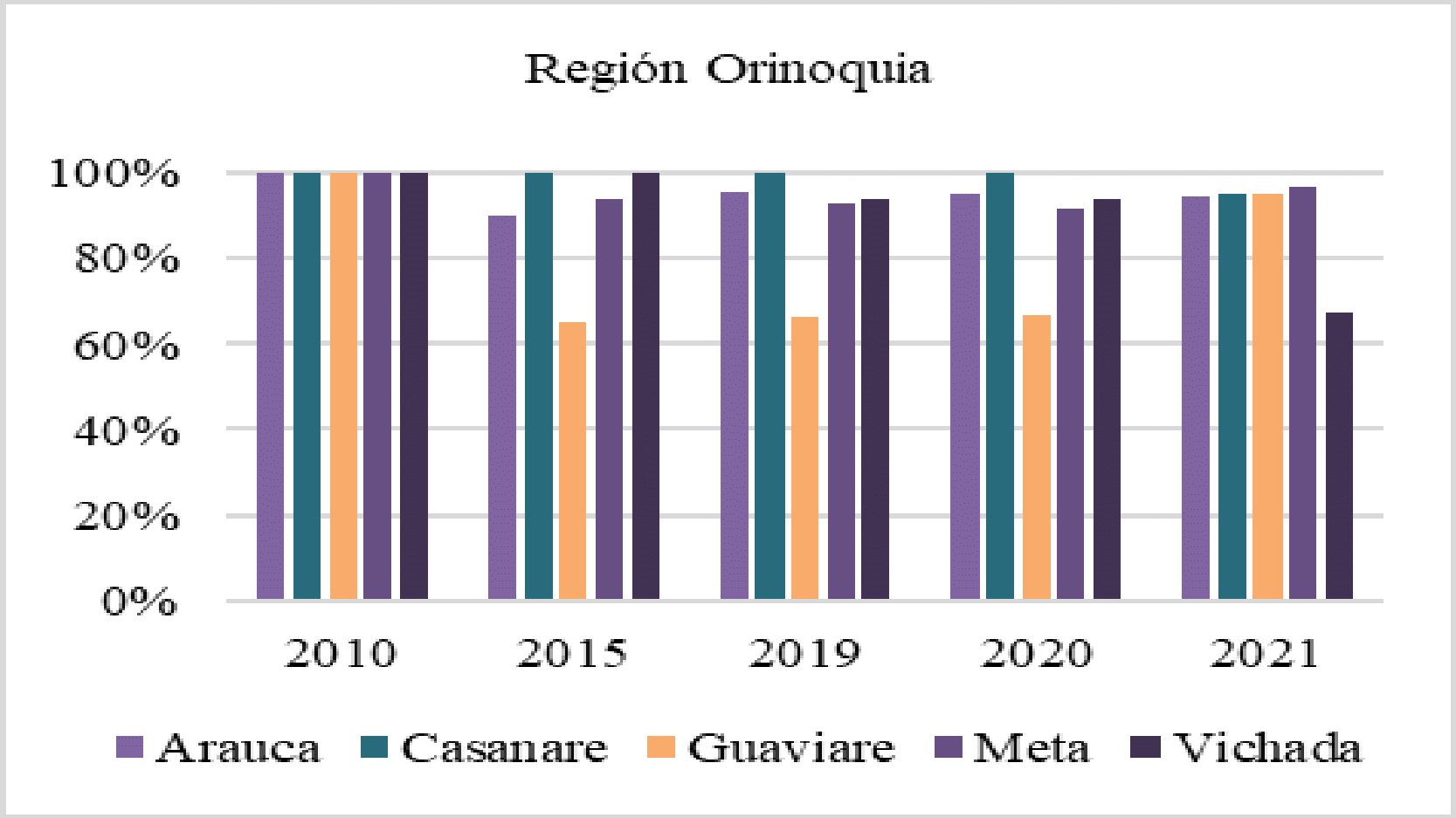
Figura 4. Creación propia. Fuente: MSPS Figura 5. Creación propia. Fuente: MSPS
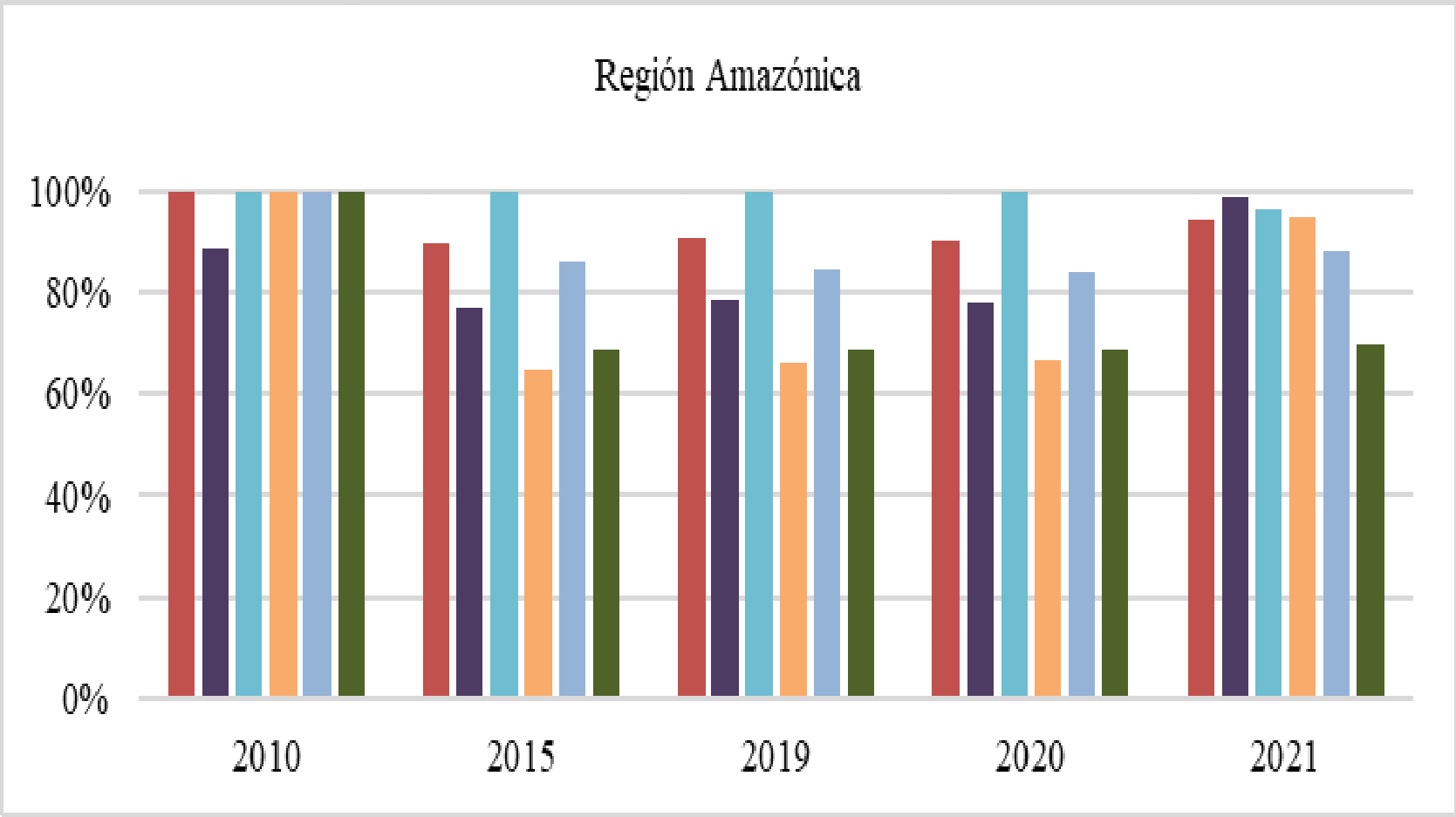
Figura 6. Creación propia. Fuente: MSPS
Lo primero que se desprende de las gráfica, es que a 2010, 25 de los 32 departamentos contaban con un aseguramiento del 100. Adicionalmente, cabe destacar que si bien en algunos departamentos se observaron disminucione, para el año 2021 se evidenció una importante recuperación en temas de aseguramiento, pues dichos departamentos reportaron porcentajes del 95.1% -Guainía-, 97.1 -San Andrés-, 90% -Nariño-, 98% -Caquetá-, Vaupés se mantuvo y Vichada pasó de tener 94% en el 2020 a 67.3% en el 2021.
Ahora bien, los reportes correspondientes al año 2021 dieron a conocer departamentos con porcentajes de afiliación que superan el 100%, como por ejemplo Sucre 116%, Vichada 115%, César 110%, Magdalena 105% y Guainía 103%. Lo anterior fue objeto de pronunciamiento por parte del rector de la política pública, quien señaló que esta situación obedecía a que el número de afiliados BDUA era mayor al reportado por el departament que se originó en las proyecciones del Dane, lo que deja en evidencia los problemas que genera no contar con datos veraces en materia de població, así como a las dificultades que de tiempo atrás se han señalado respecto de las bases de datos que contienen la información del sistema de salu.
Es preciso señalar que en atención a lo estipulado en la orden vigésima novena y a la Ley 1122 de 2007, el plazo para alcanzar la cobertura universal era de tres año, motivo por el cual, al no poder dar cumplimiento al mismo, el MSPS aportó las proyecciones para la asegurabilidad para los años 201, 201 y 201, las cuales de acuerdo con los datos analizados tampoco se lograron.
De otra parte, al verificar los resultados del aseguramiento en los territorios dispersos, si bien la Sala advirtió un avance significativo en la afiliación de quienes allí residen, en Vaupés desde el 2011 no se ha superado el 69% de afiliación y Vichada se evidenció una disminución, pues pasó del 94% en el 2020, al 67.3% en el 2021. Ahora bien, a pesar de lo anterior, la CS reconoció un aumento en la asegurabilidad de estas zonas, la cual atribuyó al trabajo articulado de diferentes sectores, así como a la implementación de la PAIS y el Maite. De igual forma, Acesi aceptó que los programas implementados por el Gobierno nacional en los mencionados territorios han impactado de alguna manera la asegurabilidad y la prestación de los servicios de salu, que se ha evidenciado en los resultados conocidos. Pese a ello, se hace necesario continuar trabajando en la PAIS, el Maite y el reto de mantener la participación social, para así disminuir las brechas de inequidad que han perdurado en tales territorios, para lo que será necesario, crear unos nuevos sistemas de información y mejorar los actuales.
Ahora bien, con el propósito de evaluar la participación de cada uno de los regímenes en la situación actual de aseguramiento, la Sala analizará la tendencia que allí ha tenido la afiliación:
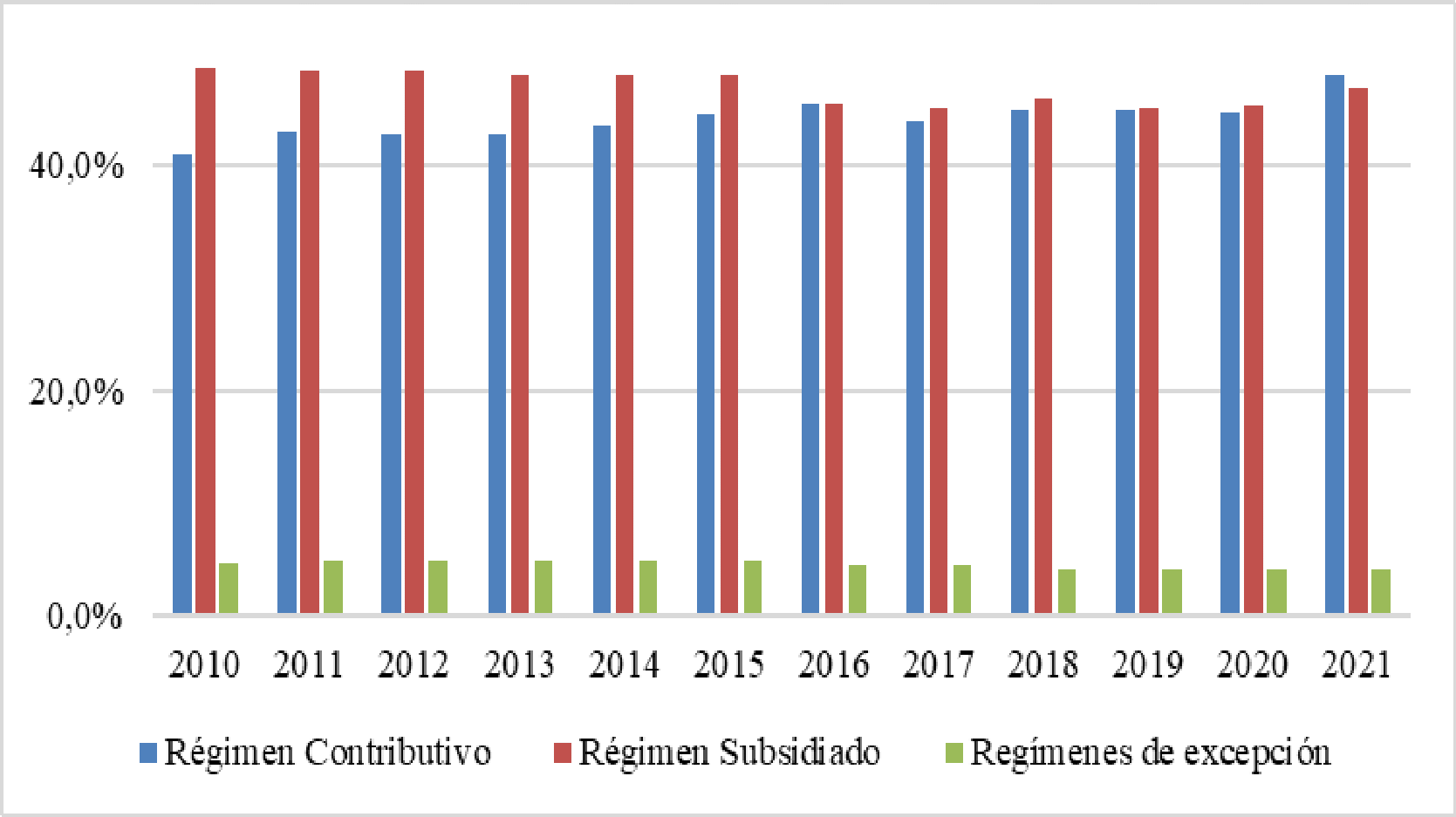
Figura 7. Afiliación por regímenes.
En principio, cabe manifestar que de la gráfica se desprende que los afiliados al RC han ido aumentando, mientras los del RS en algunos tiempos, han disminuido. Crecimiento que respecto del RC, favorece la estabilidad y sostenibilidad del sistema, ya que implica que menos personas necesiten recibir un subsidio pleno – afiliación al RS- para su aseguramiento en salu.
En torno al RS entre los años 2015 y 2016 se presentó una disminución de casi un millón de personas, pues pasó de tener 23.179.801 a 22.171.462 afiliados; no obstante, dicha cifra se incrementó levemente entre los años 2018 y 2019 hasta el año 2021. Sobre este punto, la Sala resalta que si bien por primera vez el número de afiliados al RC superó a los vinculados al RS, lo que resulta ser positivo, no debe perderse de vista que esto puede ser consecuencia de la medida contenida en el parágrafo 1 del artículo 15 del Decreto 538 de 2020, que posibilitó a la Adres para subsidiar en el RC la UPC de quienes estando afiliados a dicho régimen, perdieron su capacidad de pago por la emergencia sanitaria declarada por el Covid-19, como mecanismo para preservar su afiliación al sistema. Asimismo, y en cuanto al RC se observa que hasta el 2016 solo se obtuvieron incrementos, situación que pudo estar relacionada con la baja tasa de desempleo de esta anualida y que a lo mejor impactó la afiliación de quienes hacían parte del RS y suelen vincularse de manera informal al campo laboral, a través de contratos por cortos periodos de tiempo y en los que la figura de movilidad implementada por el MSPS impide su inactivación en el sistema de salud.
Adicionalmente, respecto del RC para el año 2017 y 2020 se observaron disminuciones del 0.7%, mismas que si bien no pueden ser catalogadas como representativas, también se dieron dentro del RS entre los años 2017 y 2018, sin embargo, la población descendió en las siguientes anualidades y para el 2021 se observó un importante incremento del 3.4%. Finalmente, cabe reiterar que el número de personas afiliadas al sistema de salud ha aumentad, lo que debe ser reconocido por esta Corporación.
También le corresponde a la Sala evaluar la situación de la población que aún no hace parte del sistema de aseguramiento, para ello primero analizará (i) el panorama nacional, (ii) el regional, y finalmente (iii) se pronunciará en particular respecto de algunos grupos poblacionales sobre los que se han identificado mayores dificultades para el ingreso al sistema de salud. Para abordar el primer asunto, a continuación se presentan los porcentajes anuales de no afiliados entre los años 2010 y 2021.
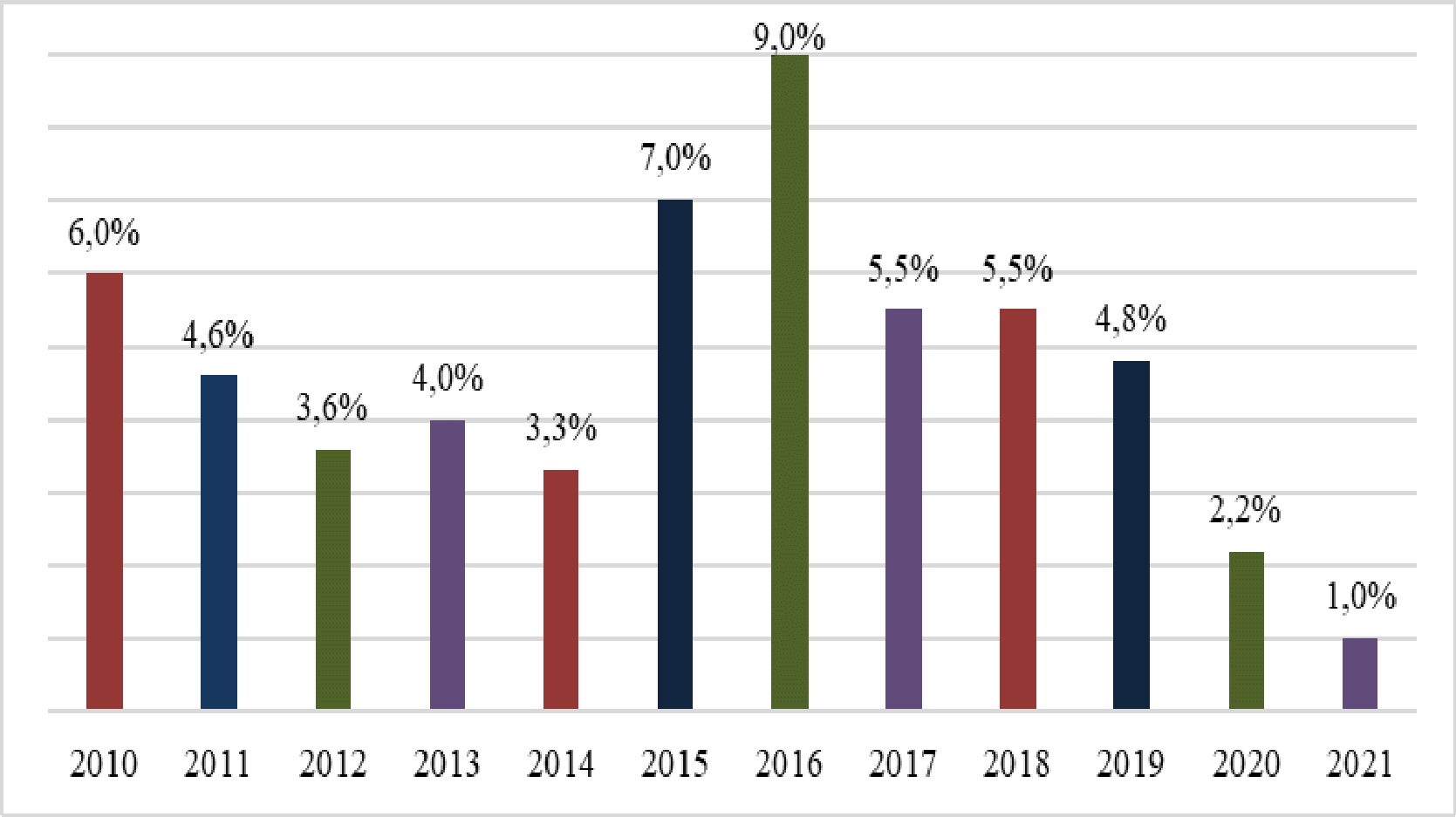
Figura 8. Fuente. MSPS.
De la gráfica se deduce que en algunos de los años reportados se han presentado avances que muestran una población no afiliada por debajo del 4%, como sucedió en los años 2012, 2014 y 2021, lo que evidencia que la labor desplegada, arrojó buenos resultados y permitió que la mayor parte de los residentes del territorio nacional hicieran parte del sistema. Sin embargo, en anualidades como 2015 y 2016 los porcentajes se incrementaron de forma desmedida, lo que implicó que 3.326.400 y 4.335.300 personas respectivamente no estuvieran afiliadas al SGSSS. Dicho de otro modo, se han presentado periodos en los que el trabajo adelantado se ha reflejado en las cifras y de forma especial debe resaltarse lo acaecido en el último año, en el que se contó con el menor número de población no afiliada. Lo anterior, como bien se ha dicho en líneas precedentes puede tener origen en la medida temporal emitida por el presidente, que ha permitido mantener el aseguramiento en el RC de quienes perdieron su empleo por la pandemia del Covid-19; no obstante, cuando termine la emergencia sanitaria declarada por el MSP, podrían quedar fuera de dicha protección dados los altos índices de desempleo que se reportan en Colombi.
En este punto, la Sala precisará que si bien el rector de la política públic, refiriéndose a la población por afiliar para el año 2015, expuso que era menor al 2.4%, al verificar el informe del año 201, se observó que los habitantes asegurados correspondieron al 93%, lo que implicaba que la población no asegurada era del 7%, tal y como lo demuestra la gráfica.
Desde el panorama regional, la situación de desafiliación ha sido la siguiente:
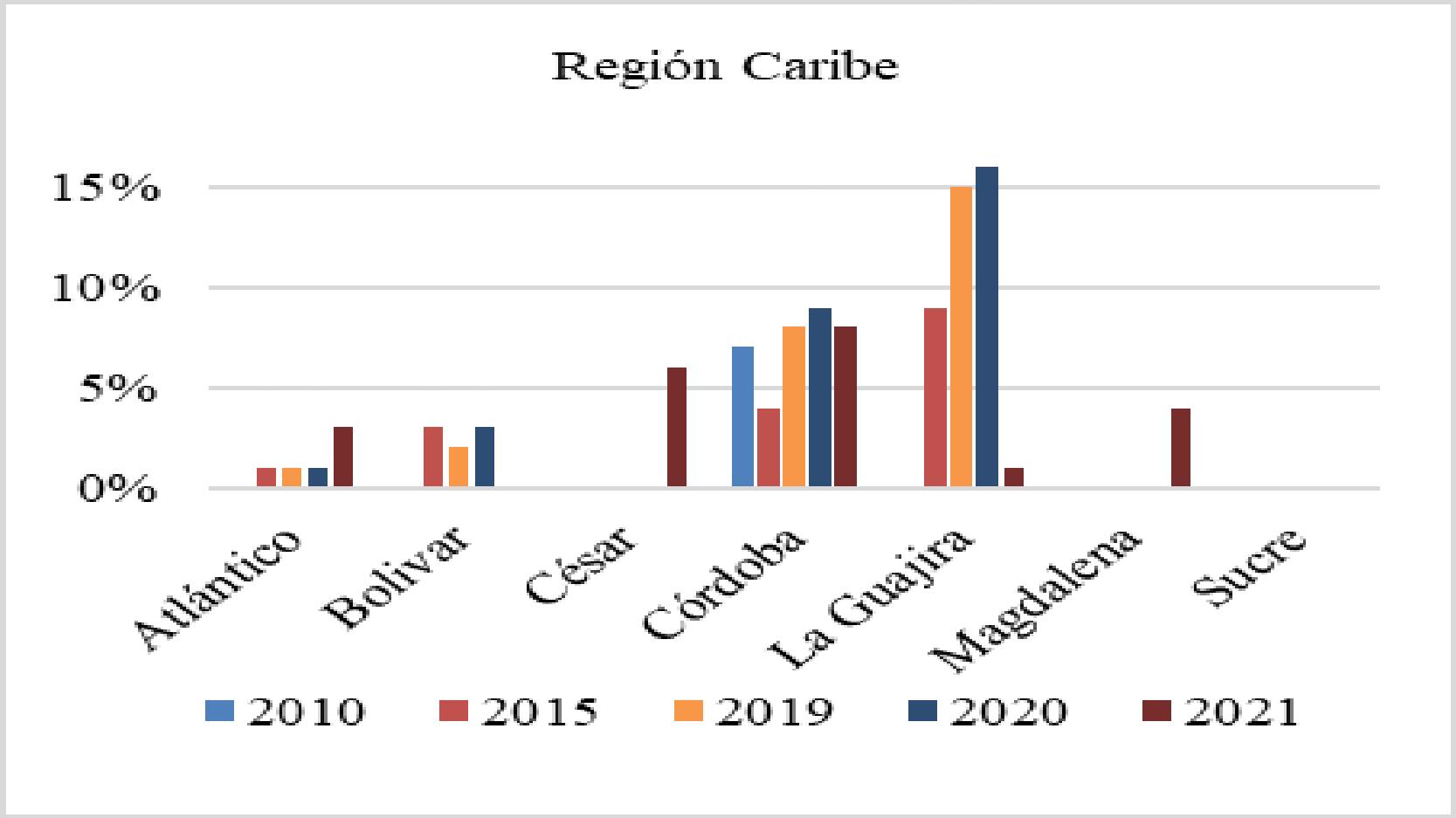
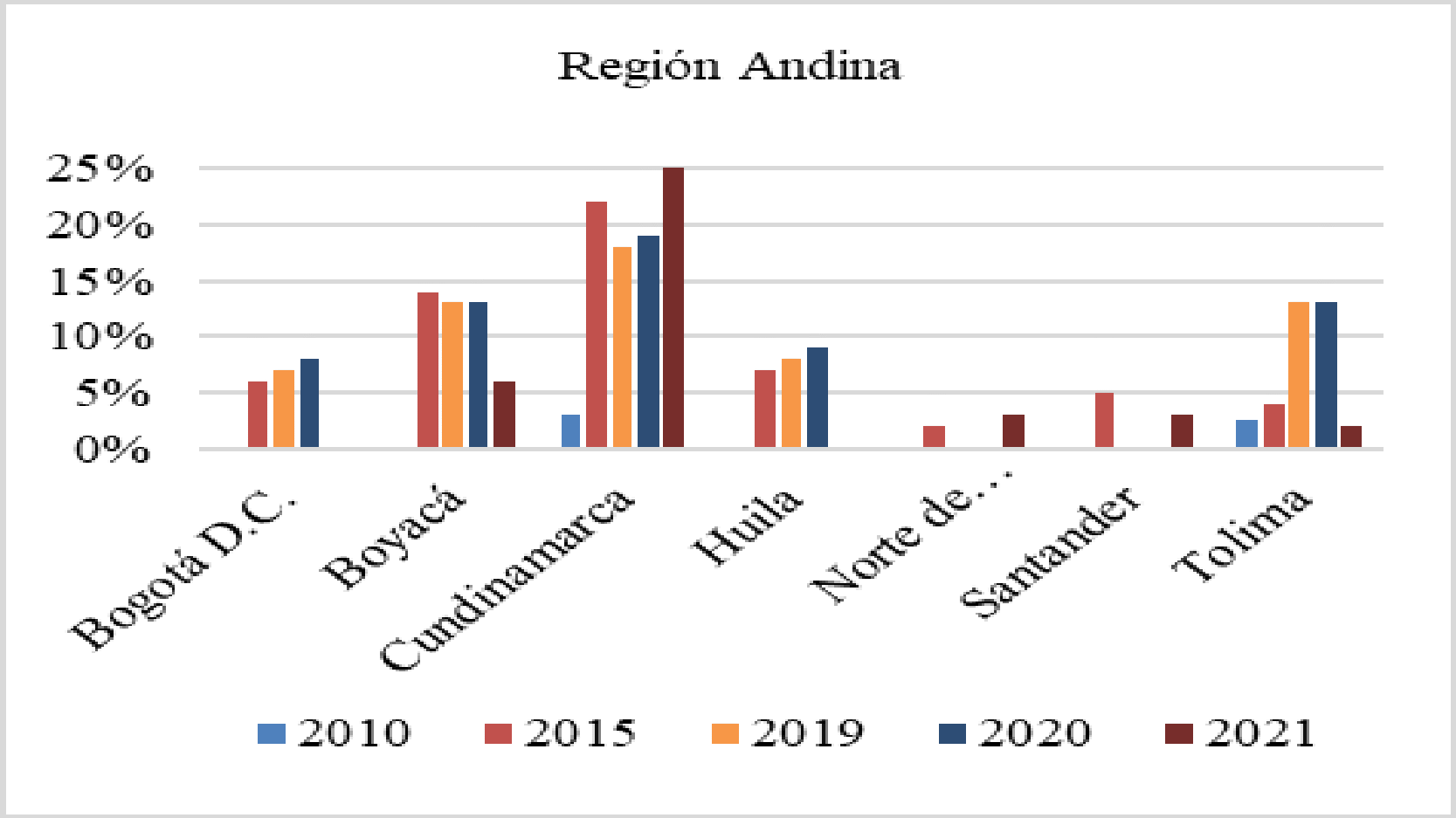
Figura 9. Fuente, MSPS. Creación propia. Figura 10. Fuente. MSPS. Creación propia
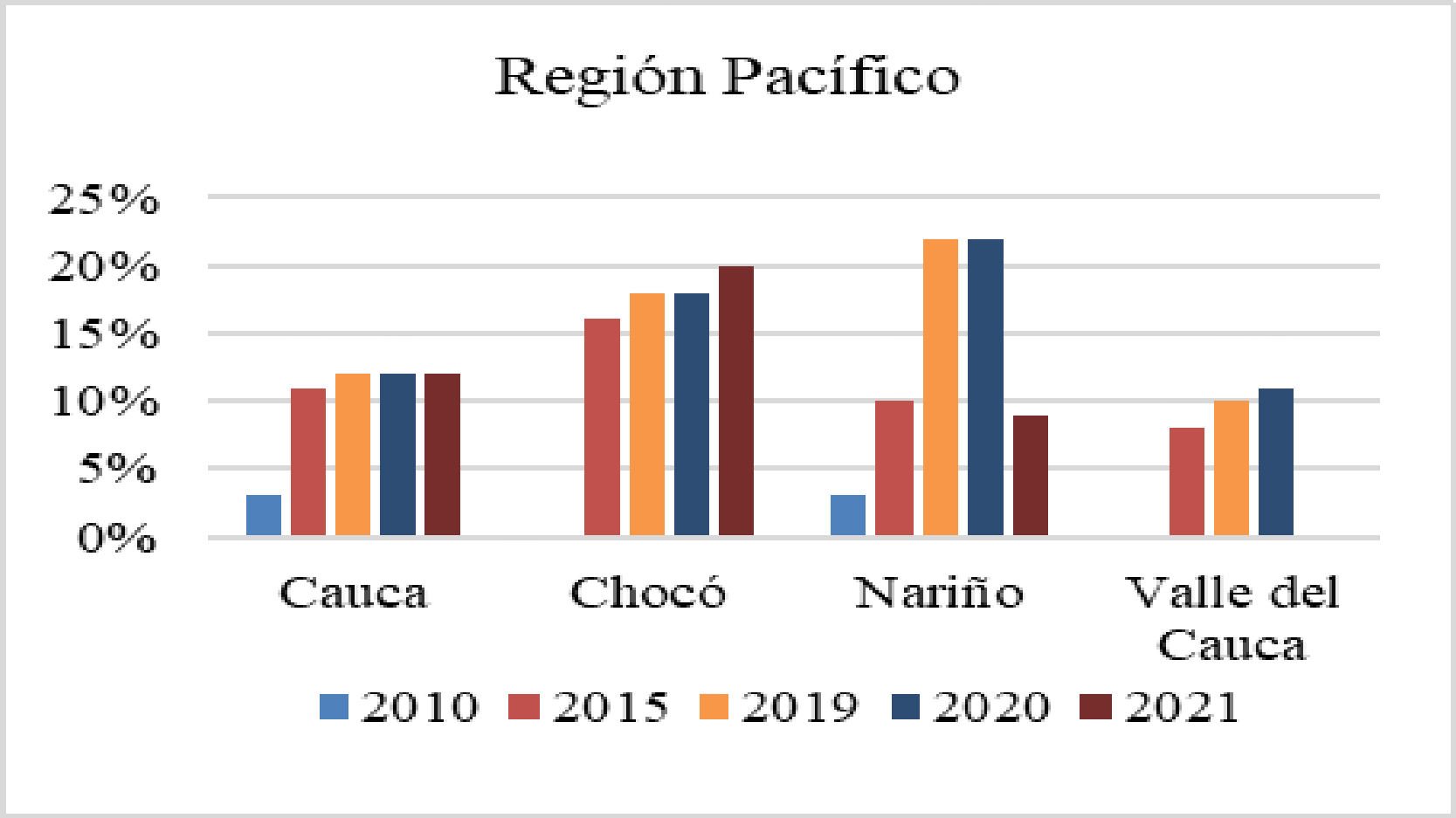
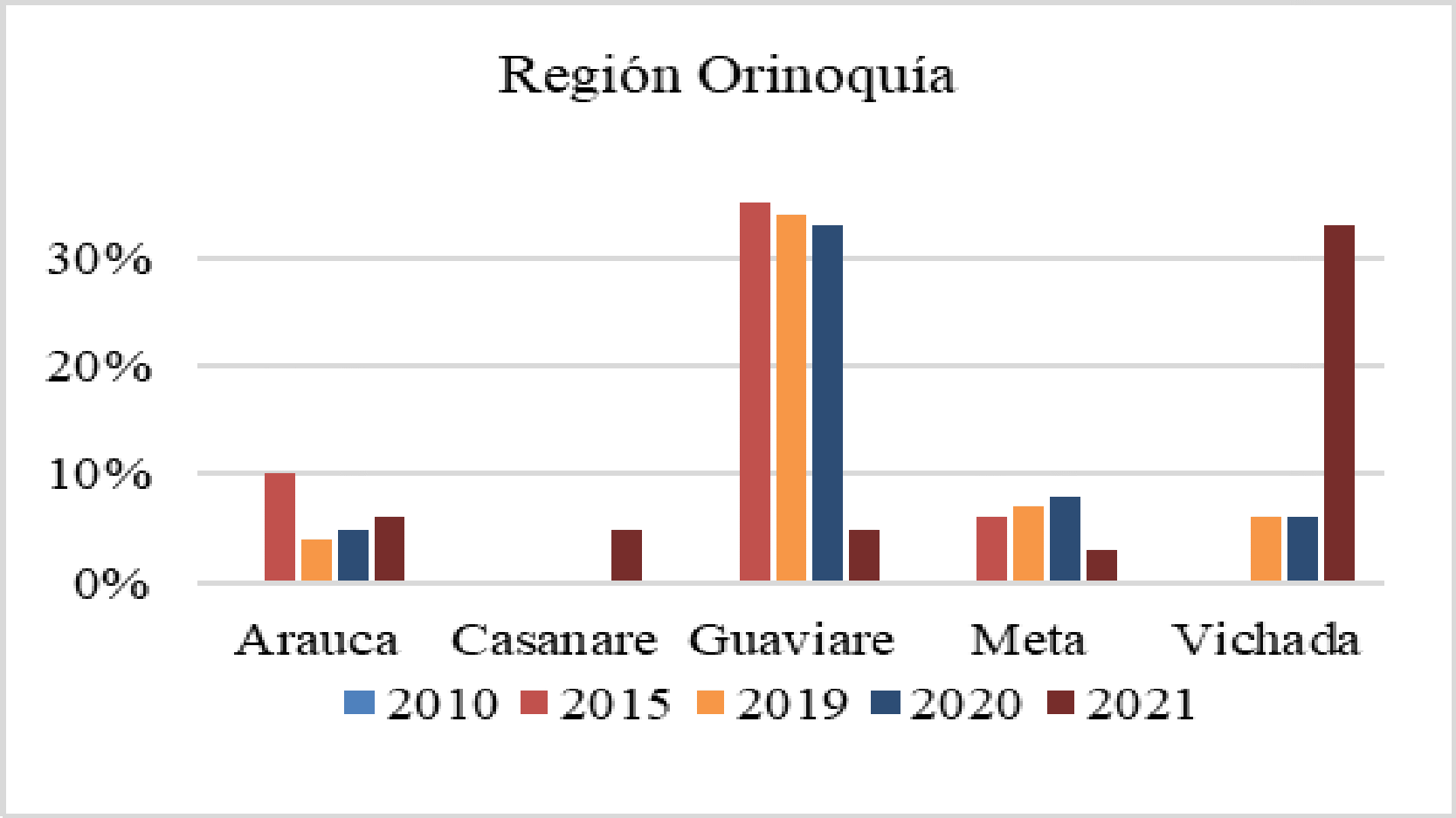
Figura 11. Fuente. MSPS. Creación propia Figura 12. Fuente MSPS. Creación propia
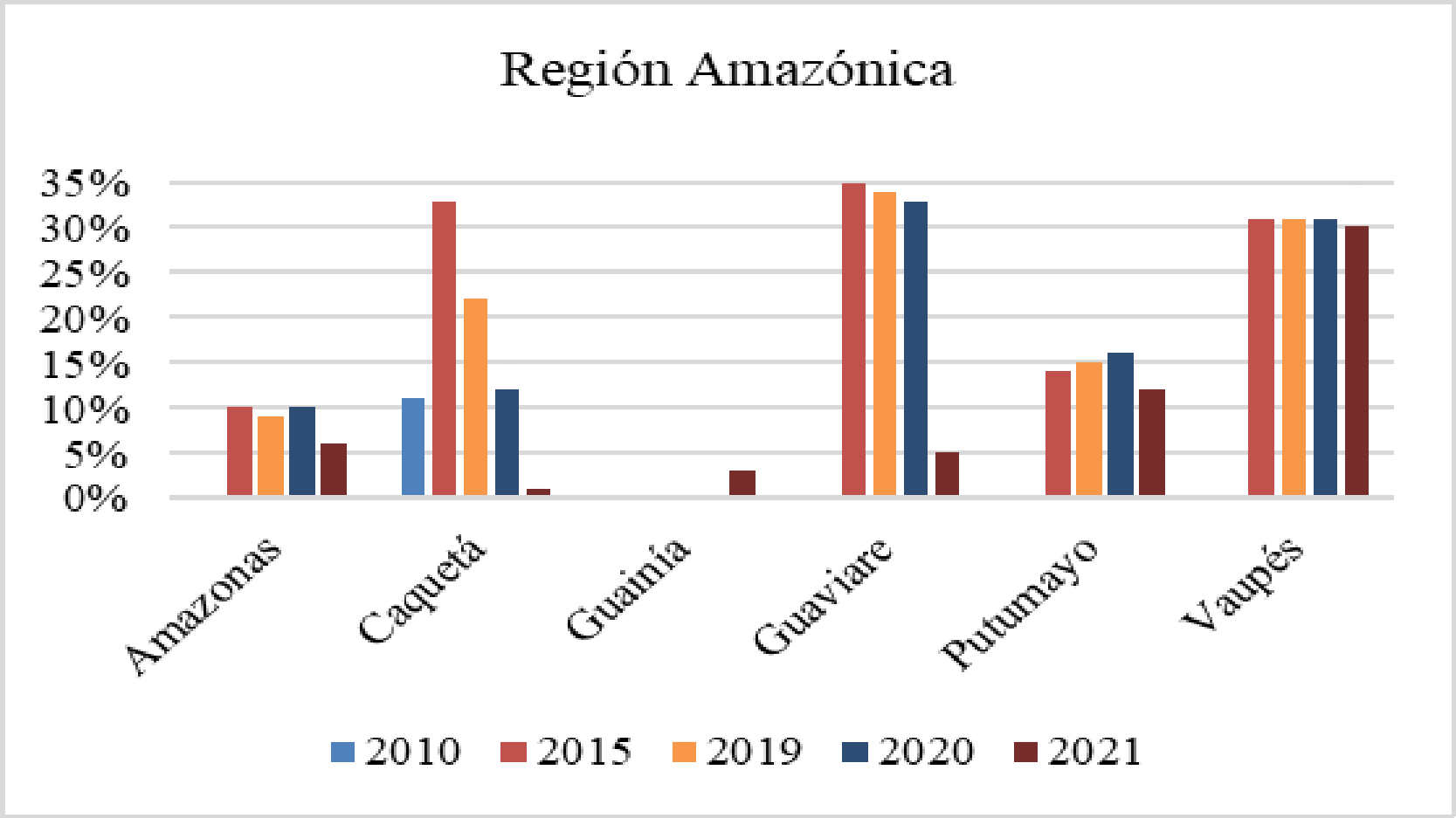
Figura 13. Fuente MSPS. Creación propia
Sea lo primero manifestar que de las anteriores figuras se excluyó al departamento de Sucre, ya que para los periodos analizados ha tenido un porcentaje del 0 de población no asegurada. No obstante, debe decirse que llama la atención de la Sala que en el reporte remitido en el año 2020, se observaron porcentajes de afiliación que en algunos casos superaron el 100, situación que fue objeto de pronunciamiento en los fundamentos jurídicos 33 y 34 de esta providencia.
Ahora bien, el número de afiliados ha tenido a lo largo de estos años -2010 a 2021- disminuciones y aumentos en cada uno de los departamentos agregados a las gráfica. Como se advierte, en el año 2010 eran veinticinco los territorios que tenían a todos sus habitantes asegurados, situación que no se mantuvo, por ejemplo, Vaupés y Vichada, zonas dispersas y de frontera, aumentaron considerablemente su población no asegurada, toda vez que en un periodo de once años, pasaron de tener a todos sus habitantes vinculados al sistema de salud, a contar con porcentajes de no afiliados de 30 y 33 respectivamente. Adicionalmente, se observó que los departamentos de Casanare, César, Guainía y Magdalena tuvieron porcentajes de 0% de población no afiliada entre los años 2010 al 2020, pero para el 2021 reportaron porcentajes del 5%, 6%, 3% y 4%, es decir, hubo un incremento en la misma para el último año analizado, lo que equivale a concluir que en estos entes territoriales disminuyó el porcentaje de población afiliada, lo que generó un retroceso en la meta de aseguramiento universal.
Así las cosas, y con el fin de aclarar el panorama, cabe señalar que realizada la confrontación de datos entre lo remitido por el DANE respecto del censo 2018 y lo puesto de presente por el rector de la política pública, se observa que mientras el primero reportó para el año 2018, 79.081 habitantes para Guaviare, el MSPS habló de 77.217, igual situación respecto de Vaupés, ya que el censo contó 37.690 personas en su territorio y Minsalud de 31.332, lo que deja ver diferencias en las cifras que restan credibilidad a las mismas; no obstante, en la información de afiliación publicada en la página del MSPS, correspondiente a los años 2020 y 2021, se toma como base la proyección del censo del 201 con lo que se resuelve la discrepancia mencionada.
A su vez, departamentos como Cundinamarca y Chocó que para el 2010 tenían a todos sus residentes vinculados al sistema de salud, en el año 2021 reportaron 25% y 20% de personas no afiliadas, porcentajes que variaron negativamente y que si bien no han tenido cambios como los observados en otros territorios, deben ser objeto de revisión, pues tales datos se traducen en un retroceso visible que afecta a 1.686.110 y 219.690 residentes respectivamente que se hallaban fuera del SGSSS. Cifra que resulta relevante por tratarse de personas que no cuenta con servicios de promoción de la salud y prevención de la enfermedad, ya que solo reciben atención en urgencias, lo que desconoce, entre otras cosas a artículo el 49 de la Constitución Política y 2 de la Declaración Universal de Derechos Humanos.
De otra parte, no puede dejarse de lado el comportamiento del aseguramiento en departamentos como Atlántic, Risaralda, Norte de Santande, Bolíva, Sucr y Santande, en los que el porcentaje de no afiliados o se aumentó o disminuyó un poco entre los años 2010 al 2020, situación que merece ser reconocida y demuestra que sí es factible mantener porcentajes altos de afiliación, pese a los fenómenos de nacimientos, defunciones y migración; constituyéndose en un incentivo para que los demás departamentos continúen avanzado hacia la afiliación universal. Adicionalmente, se tiene que para el año 2010 se contaba con porcentajes menores, pues de los 32 departamentos, solo uno reportaba un porcentaje de población no asegurada por encima del 12 y para el año 2021 fue otro el panorama, pues 7 territorios superaron tal porcentaj. Lo anterior, evidencia la persistencia en menor medida, en la problemática de afiliación y la afectación del acceso al SGSSS de quienes pierden su vinculación al mismo.
En cuanto a la nueva población no afiliada, la cartera de salud señaló que esta provenía de aquellas personas que no contaban con capacidad de pago para hacer parte del RC, pero tampoco lograba clasificar a los subsidios del Gobierno nacional, a través de las ET para el RS; así como de la falta de interés por la afiliación y la existencia de multiplicidad de trámites que dificultan la vinculación de las personas al sistema, quienes en muchas ocasiones deciden desistir de las diligencias antes de someterse a la burocracia que en algunos casos, se requiere cumpli. No obstante, se cuestiona al Ministerio en torno número de residentes que no cuentan con aseguramiento, quienes, en virtud de la movilidad entre regímenes, deberían tener garantizada la cobertura en salud, ya que, al perder la capacidad de cotización, ingresarían de forma directa al RS y no quedarían fuera del SGSSS.
En relación con lo anterior, debe decirse que ha trascurrido un largo periodo desde que el mismo rector de la política pública evidenció los problemas en torno a la entrada al sistema de los mencionados residentes, sin que haya tomado medidas para lograr su afiliación. Sin embargo, no puede dejarse de lado lo establecido a través del artículo 242 del PND que pese a no estar reglamentado, regula la contribución solidari como mecanismo para ingresar al RS de aquella población que ha sido catalogada por el Sisbén como no pobre o no vulnerable.
Ahora bien, desde el año 2014 el MSP dio a conocer que el principal obstáculo del aseguramiento en salud de la población no pobre ha sido el impacto fiscal que tendría su vinculación, no por el costo que genera cubrirlos a todos, sino por la evasión que podría incentivar en quienes cotizan al sistema de salud; al respecto agregó que se trataba de una “situación bastante difícil de controlar dado que en su mayoría se trata de trabajadores independientes o por cuenta propia que se encuentran por fuera de cualquier sistema formal (como por ejemplo el bancario o el tributario), lo que hace casi imposible su caracterización precisa, su seguimiento y control permanente. A propósito de esta dificultad, a través de la Ley 1273 del 201 el Gobierno nacional ha intentado limitar la evasión de las contribuciones al SGSSS, imponiendo como obligación a los trabajadores independientes el pago de aquellas. Asimismo, dispuso que los contratantes públicos o privados sean quienes lleven a cabo de forma directa la retención en la cotización de los contratistas relacionados con las funciones de la entidad. Sin embargo, según lo reportado, el problema ha perdurado en el tiempo, lo que exige la creación e implementación de nuevas medidas o sanciones que impidan que estas situaciones se continúen presentando, dado que el sistema se financia a través de las cotizaciones que efectúan los empleadores y los empleados dependientes, asimismo, los independientes, pensionados y las madres comunitaria.
Para continuar la evaluación, la Sala se pronunciará sobre algunos grupos poblacionales que de tiempo atrás, han encontrado barreras para ingresar al sistema de aseguramiento.
A este grupo pertenecen todas aquellas personas que no están obligadas a cotizar al R y obtienen en la encuesta Sisbé, puntajes superiores a los establecidos como punto de corte para el nivel II en la Resolución 3778 de 201, lo que les impide recibir el subsidio pleno que les permita afiliarse al SGSSS a través del RS; pero sus condiciones económicas les impide ser cotizantes voluntarios al RC, lo que implica que sus necesidades en salud deban ser cubiertas en forma particular en lo que exceda a la atención de urgencias.
De acuerdo con la información allegada por Minsalu, entre 2015 y 2016, fueron 716.848 personas en esa situación y 648.065 entre 2016 y 2017, de los que el 57% habían sido cotizantes, 42% beneficiarios y el 1% beneficiarios adicionales. Con el fin de resolver tal situación, la cartera de salu creó el mecanismo de contribución solidari, contenido en el artículo 242 de la Ley 1955 de 2019, que permite a aquellas personas que tengan disminuida su capacidad de pago, seguir cotizando al sistema de manera proporcional. Lo anterior, teniendo como base gravable la UPC del RS, con una tarifa progresiva fijada por Minsalud, que oscilará entre el 1% y el 5%, de acuerdo con la capacidad de pago del afiliado.
Sin embargo, el beneficio mencionado, pese a haber sido creado desde el año 2019, aún no ha sido reglamentado por el Ministerio, quien ha dado a conocer que para la puesta en marcha de dicha norma expedirá un decreto reglamentario que fue publicado para comentarios el 21 de diciembre de 2020 al 4 de enero de 2021y que por el alto número de observaciones recibidas y que debieron ser concertadas con los actores del sistem, tuvo que publicarse por segunda ocasión -30 de junio y el 5 de julio de 2021-, oportunidad en la que también recibió comentarios que fueron igualmente dialogados. Asimismo, indicó que desde el 15 de febrero de 2022, el proyecto del decreto mencionado se encuentra en el Minhacienda para su validación y firma. Finalmente, señaló que la herramienta de focalización eficaz sería la del Sisbén IV y no el Sisbén II. Por lo tanto, la Sala reitera que si bien se ha avanzado el proceso que permite la reglamentación de la norma referida, trascurridos más de dos años desde su emisión, el mecanismo aún no se ha materializado.
En relación con lo anterior y con ocasión del estado de emergencia generado por el Covid-19, se implementaron medidas extraordinarias para disminuir el impacto ocasionado por la pandemia en el empleo, que dio lugar a un incremento de este grupo poblacional. En virtud de ello (i) se continuó realizando el giro de la UPC de los cotizantes y sus beneficiarios que perdieron o pierden el empleo durante la emergencia sanitari; (ii) se adicionó un parágrafo al artículo 242 del PND, que permite la vinculación al RS de los afiliados al RC y sus beneficiarios mediante contribución solidari, cuando el cotizante (a) no cumpla con las condiciones para pertenecer al RS, (b) haya finalizado su relación laboral durante la emergencia sanitaria o durante los seis meses siguientes a su finalización y, (iii) haya aportado al SGSSS sobre un IBC de hasta un smlm.
Ahora bien, la norma mencionada no ha resuelto los problemas de afiliación y acceso que tiene el grupo analizado, ya que entrará en operación cuando finalice el beneficio establecido en el Decreto Legislativo 538 de 2020 y no ha sido reglamentada. Adicionalmente, el Ministerio puso de presente que el mecanismo de protección al cesant, buscó mitigar los efectos del desempleo que enfrentan los trabajadores, a través de un subsidio a la cotización al sistema de salud por hasta seis meses, lo cual permite al desempleado mantener su afiliación al SGSSS sin cambiar de régimen. Este mecanismo tiene como población beneficiaria, las personas que hayan perdido su empleo y no cuenten con ningún ingreso, siempre y cuando cumplan con los requisitos establecidos en el artículo 13 de la Ley 1636 de 201
.
Finalmente, sobre los mecanismos creados por el Gobierno nacional para proteger a la población que no cuenta con capacidad económica para cotizar al RC y tampoco cumple requisitos para vincularse al RS debe decirse que el consagrado en el artículo 242 del PND, si bien prima facie, resulta ser apropiado para la protección requerida, no ha sido puesto en marcha, pues no se ha reglamentado, motivo por el que aún no produce efectos. En cuanto al subsidio de la cotización ofrecido por el mecanismo de protección al cesante, hay que reconocer que resulta idóneo para conservar la afiliación de quienes se encuentran en un desempleo friccional, por lo menos por un tiempo de seis meses, pero no soluciona el problema para quienes tienen un desempleo estructural. En consecuencia, la Sala observa que son escasas las políticas que en favor de este grupo poblacional se han creado y menores las que están produciendo efectos. Motivo por el cual, se exhortará al Gobierno nacional para que (i) reglamente el artículo 242 de la Ley 1955 de 2019 y, (ii) garantice que de forma permanente existan mecanismos que permita a esta población la afiliación al SGSSS.
Sobre esta población, cabe señalar que el Decreto 2353 de 201, estableció la posibilidad de que un cotizante del sistema de salud o un pensionado, tenga como beneficiarios a los integrantes de su grupo familiar, cuando cumplan con los requisitos señalados para ello, de tal forma que también puedan acceder a los servicios de salud; protección que perdura hasta que el cotizante o el pensionado fallec, pues al no contarse con cotización al sistema, la afiliación se suspende. Sin embargo, cuando se reconoce y paga la prestación económica por sobrevivencia o sustitución, se descuentan con destino a la Adres, los valores que por aportes al sistema de salud debían sufragarse, lo anterior, pese a que aquellos beneficiarios durante el trámite de reconocimiento de la pensión no contaron con servicios de salud.
Frente a las posibilidades de acceso de los beneficiarios del cotizante fallecido y de quienes se encuentran a la espera de obtener su pensión de sobrevivientes, el rector de la política pública informó que existen varios mecanismos para que continúen afiliados al SGSSS, como lo son: (i) el período de protección laboral o el mecanismo de protección al cesante, siempre y cuando el cotizante fallecido hubiere tenido derecho a ello. En caso contrario, cuentan con la posibilidad de (ii) ser beneficiarios de otro cotizante o un afiliado adiciona; (iii) solicitar la movilidad del grupo familiar al RS si hace parte de los niveles I y II del Sisbén o; (iv) cotizar al RC como independiente sobre 1 smlmv, con la posibilidad de que una vez reconocida la pensión, le sea reintegrado el valor que por cotizaciones haya realizado por el periodo cancelad.
En tales términos se tiene que las medidas que refiere Minsalud como creadas para atender a este grupo poblacional, en realidad han existido para la ciudadanía en general, que incluye a los beneficiarios de los cotizantes o pensionados fallecidos para solventar temporalmente la falta de aseguramiento en salud. Sin embargo, la Corte no evidencia un mecanismo instituido con el objeto de lograr la cobertura en salud de este grupo específico de personas. Ejemplo de ello, es la referida en el literal (ii) que implica cumplir con los requisitos para ser beneficiario o pagar para vincularse como adicional, lo que en ocasiones no será posible para algunas personas de acuerdo con su capacidad económica. Adicionalmente, y en torno a la medida enunciada en el literal (iii) debe decirse que todos los habitantes del territorio nacional clasificados en niveles I y II de Sisbén pueden afiliarse al RS, lo que demuestra que no se trata de una medida especial para el grupo analizado.
Por último, en lo que respecta a la establecida en el literal (iv) vale señalar que exigir a una persona que cotice sobre 1 smlmv, mientras está a la espera de que se resuelva sobre su pensión o la de su pariente fallecido, desborda las expectativas de aquellos que requieren del reconocimiento de dicha prestación para satisfacer sus necesidades básicas, situación que puede no presentarse en todos los casos, pero que debe ser analizada. Lo anterior, dado el impacto que puede causar el hecho de realizar el descuento de los pagos dirigidos al SGSSS en un país en el que cerca del 80% de las personas que cotizan al sistema pensional lo hacen sobre menos de dos smlm.
Como se advierte, las opciones expuestas exigen una serie de requisitos que pueden no cumplirse por el beneficiario del cotizante o pensionado que fallece, que no cuenta con capacidad económica para continuar aportando y que se encuentra a la espera de que se reconozca la sustitución pensional, pero que no es tan pobre para hacer parte del RS, es decir, no logra ser clasificado en niveles I y II del Sisbén. No obstante, luego del análisis efectuado a la medida contenida en el artículo 242 del PND se observa que se constituye en un mecanismo adicional para que la población a la que se está haciendo referencia acceda o permanezca en el sistema de aseguramiento, siempre y cuando la misma sea reglamentada.
En conclusión, puede decirse que con excepción de la contribución solidaria creada a través del artículo 242 de la Ley 1955 de 2019, no existen medidas dirigidas a proteger el derecho a la salud de esta población, por lo que se hace necesario que el rector de la política pública reglamente la norma mencionada para que así, pueda hacerse efectiva y cumpla su propósito.
Este Tribunal ha dado a conocer el deber que tiene el Estado con esta población, sobre la base de la relación de sujeción que en estos eventos se configura, por lo tanto, ha señalado que tiene la obligación de tomar las medidas necesarias y adecuadas para garantizar el derecho a la salud de los interno en condiciones de oportunidad, calidad, continuidad, eficacia e igualda en pro de sus derechos fundamentales y debido a ello ha protegido el de la salu. Con este propósito, y con posterioridad a la sentencia T-760 de 2008, se han expedido las disposiciones que por resultar de mayor relevancia, serán citadas.
El Decreto 1141 de 200 aseguró su vinculación al sistema a través de una EPS pública del RS. Asimismo, el artículo 2 reguló la vinculación de la población carcelaria al sistema de salud a cargo del INPEC con un subsidio total y estableció que aquellos ya asegurados en el RC y los regímenes exceptuados o especiales conservarían su afiliación. Por lo anterior, las EPS del RC y entidades de los regímenes excepcionales o especiales responderían por la prestación de los servicios previstos y su pag.
El Decreto 2353 de 201, estableció que las personas privadas de la libertad obligadas a cotizar al sistema efectuarían el pago de sus aportes y no tendrían acceso a las prestaciones asistenciales y económicas a cargo del sistema
El Decreto 2245 de 201 reguló lo concerniente al esquema de salud de la población carcelaria y la activación en el SGSSS de quienes pueden mantenerse en los regímenes contributivo, especiales o de excepción y RS para la población domiciliaria que no esté vinculada a ninguno de los anteriores. Norma compilada en el artículo 2.2.1.11.1.3 del Decreto 1069 de 2015.
El Decreto 1142 de 201 señaló que las personas privadas de la libertad y los menores de tres años que convivieran con su madre en los centros de reclusión recibirían servicios asistenciales a través del modelo de atención en salud adoptado. Asimismo, dispuso que los reclusos afiliados a los regímenes contributivo, exceptuados o especiales, conservarían su afiliación y la de su grupo familiar mientras cumplieran con las condiciones allí establecidas, en los términos definidos por la ley y sus reglamentos. Finalmente estableció que podrían conservar su vinculación a un Plan Voluntario de Salud.
La Resolución 3195 de 201 reiteró que de acuerdo con lo establecido en el Decreto 1142 de 2016 que modificó algunos artículos del Decreto 1069 de 2015, relacionados con la conservación de la afiliación de las personas privadas de la libertad, vinculadas a los regímenes contributivo, exceptuados o especiales, mientras cumplan con los requisitos allí exigidos. Adicionalmente, dispuso que las EPS, las entidades que administran los regímenes excepcionales y especiales y la USPEC, adoptaran los mecanismos necesarios para viabilizar la continuidad en el aseguramiento.
Respecto de la afiliación al SGSSS de este grupo, la cartera de salud informó que para los años 2012, 2013 y 2014 toda la población reclusa se encontraba vinculada al sistema a través de Caprecom EPS y que en caso de existir personas no afiliadas, esa situación sería consecuencia de la falta de reporte; pues indicó que los recursos para su aseguramiento estaban disponible. Además, dio a conocer que los afiliados para el año 2012, ascendían a 86.880; para el 2013 a 116.907 y para el 2014 de 117.038; no obstante, el Informe Estadístico del INPEC de enero de 201https://www.inpec.gov.co/web/guest/estadisticas/informes-y-boletines/-/document_library/6SjHVBGriPOM/view_file/767959?_com_liferay_document_library_web_portlet_DLPortlet_INSTANCE_6SjHVBGriPOM_redirect=https%3A%2F%2Fwww.inpec.gov.co%2Fweb%2Fguest%2Festadisticas%2Finformes-y-boletines%2F-%2Fdocument_library%2F6SjHVBGriPOM%2Fview%2F767956%3F_com_liferay_document_library_web_portlet_DLPortlet_INSTANCE_6SjHVBGriPOM_displayStyle%3Ddescriptive%26_com_liferay_document_library_web_portlet_DLPortlet_INSTANCE_6SjHVBGriPOM_navigation%3Dhome mostró un panorama distinto, pues indicó que el número de personas privadas de la libertad en el año 2013 era 151.368 y para el 2014, 153.99. Adicionalmente, la Universidad de los Andes dio a conocer que la población carcelaria de 2014 ascendía a 154.514 y se encontraba afiliada en su totalidad. A su turno, la Fiducia Fondo Nacional de Salud PPL indicó que la población carcelaria es de 93.69, mientras que el Inpec afirmó que eran 97.502 al 25 de febrero de 2022, lo que deja una diferencia de 3.811 internos. Sin embargo, no se dieron a conocer las cifras respecto de cuantos de esos ciudadanos se encuentran vinculados al SGSSS.
Lo anterior, demuestra la disparidad entre aquel dato remitido a la Corte y la omisión de otros, no obstante, para el año 2014, tanto el MSPS y la Universidad de los Andes concordaron en señalar que el 100% de la población carcelaria se hallaba vinculada al SGSS. Respecto del 2013, no existe certeza del porcentaje de afiliación, puesto que el INPEC reportó 30.027 reclusos más que los señalados como asegurados por Minsalud, por lo que es factible que haya quedado un porcentaje fuera del sistema, como bien lo cuestionó la CS.
En consecuencia, la Sala concluye que es importante que se mejoren las fuentes de información, así como garantizar la afiliación y la prestación del servicio de salud a todos los que se encuentran privados de su libertad.
En principio, cabe manifestar que desde hace algunos años se ha presentado un aumento considerable en el número de migrantes que se hallan en Colombihttps://www.migracioncolombia.gov.co/infografias/distribucion-de-venezolanos-en-colombia-corte-31-de-agosto-de-2021. En virtud de lo anterior, el Gobierno nacional con el fin de regularizar su estancia de manera temporal, ha emitido múltiples norma para entre otras cosas, permitir su acceso al SGSSS.
La normatividad creada por el Gobierno nacional para la vinculación al sistema de salud de la población migrante comporta igualdad de condiciones con los colombianos, ya que no contiene disposiciones que los diferencien. Sin embargo, para afiliarse al SGSSS dicha población debe cumplir los requisitos establecidos por el DNP en el año 2017, entre los que se encuentra contar con el documento de identificación, lo que ha impedido que la población migrante en condición irregular tenga la posibilidad de afiliarse a sistema. Pese a lo anterior, con el fin de mejorar el acceso al aseguramiento, el Gobierno nacional ha emitido las siguientes normas:
La Resolución 5797 de 2017, creó el Permiso Especial de Permanencia -PEP-, que faculta a los migrantes para que puedan afiliarse al SGSSS, así como acceder a otros beneficios. Adicionalmente, se han proferido algunos decretos para los colombianos que han retornado voluntariamente al país, para quienes se ha ordenado la afiliación al RS a través de listados censales a cargo de los municipios o distritos donde se encuentren ubicado.
El Decreto 1288 de 201 permitió a los migrantes regularizarse de forma temporal, acceder a un empleo, afiliarse al SGSSS entre otros beneficios. Asimismo, la Resolución 740 de 2018 concedió el PEP hasta por dos año.
La Ley 1997 de 201, reconoció de forma excepcional la residencia y ánimo de permanencia en Colombia de los venezolanos en situación migratoria regular o irregular o solicitantes de refugio cuyos hijos e hijas hayan nacido en territorio colombiano desde el 1º de enero de 2015 hasta dos años después de la promulgación de la ley. Norma que si bien no se refiere de forma directa a la afiliación de los mencionados, con la concesión del permiso de residencia, los posibilita para acceder al sistema.
Las Resoluciones 023 y 024 de 2020, que establecieron un nuevo término para acceder al PEP, dirigido a quienes se hallaban en territorio colombiano al 29 de noviembre de 2019 y a los que se concedió un término de cuatro meses para la expedición de este.
El Decreto 064 de 202, el cual incorporó la afiliación al RS de los migrantes venezolanos en condición de pobreza y vulnerabilidad, siempre y cuando contaran con el PEP vigente y de sus hijos menores con documento de identidad válido.
La Resolución 1667 de 202, mediante el cual se permite renovar el PEP por un término de dos años a partir de su fecha de expedición desde el 6 de julio de 2020 y hasta un día antes del vencimiento de este.
La Resolución 2502 de 202, que estableció un nuevo término para acceder al PEP, dirigido a quienes se hallaban en territorio colombiano al 31 de agosto de 2020 y a los que se concedió un término de cuatro meses para la expedición del mismo.
El Decreto 216 de 202, a través del que el Gobierno nacional creó el Estatuto de Protección Temporal para Migrantes Venezolanos -ETPV-, con el fin de proteger a esta población, bajo un régimen de Protección Temporal y que busca generar el registro de información y otorgar un beneficio temporal de regularización. Lo anterior, aplicable a (i) quienes contaran con un Permiso de Ingreso y Permanencia -PIP-, Permiso Temporal de Permanencia -PTP- o de un PEP vigente; (ii) se encontraran de manera regular con un salvoconducto SC-2; (iii) se hallaran en situación irregular a 31 de enero de 2021 y; (iv) para quienes ingresen a Colombia de manera regular durante los primeros dos años de vigencia de la norma en cita. Estatuto que tendrá una vigencia de diez años y que facilitará, entre otras cosas, el aseguramiento al sistema de salud
La Resolución 1178 de 202–, mediante la que se incluyó el PPT como documento válido de identificación de los migrantes venezolanos en los sistemas de protección social.
Con base en las anteriores disposiciones, la Sala debe manifestar que aquellos extranjeros que se hallen de forma regular dentro de territorio colombiano y cuenten con PEP, pueden afiliarse al SGSSS como dependientes o independientes; en caso de no poder cotizar y de cumplir los requisitos para ello, afiliarse al RS. No obstante, aquellos que aún tienen una situación migratoria irregular, solo consiguen acceder a la atención en salud mediante el servicio de urgencia, tal y como sucede con nacionales independientemente de su capacidad económica.
Referente al tema de aseguramiento, se tiene que según el documento Conpes 3950, a septiembre de 2018 la afiliación de venezolanos ascendía a 35.548 al RC y 7.589 al RS, lo que permite establecer que solo el 3% de extranjeros del total estimado para 2018 se encontraba asegurado y el 5% de la población regular para 2018 estaba afiliada al SGSS. Para el año 2019 eran 93.322 extranjeros afiliados al RS, con lo que según el Ministerio, la asegurabilidad en salud se incrementó en un 1.113%, toda vez que en el año 2018 el 95% de los venezolanos no hacían parte del SGSS. Finalmente, para junio de 2020 la afiliación de esta población era del 58%, que comparado con abril del mismo año evidencia una disminución, pues se ubicó en un 67%, que como se ha dicho, pudo ocasionarse por los cambios laborales originados por el Covid-1, información que fue complementada por la cartera de salud, quien dio a conocer que en 2020, los afiliados al SGSSS eran 306.601 y a diciembre de 2021, 426.763, lo que correspondía al 17% y 23% de los migrantes venezolanos residente en Colombia respectivamente.
La Sala considera que el Gobierno nacional ha realizado un trabajo que ha permitido avanzar en cuanto al aseguramiento y la prestación de los servicios de salud a los extranjeros, no obstante, las cifras citadas dan cuenta de que tales prerrogativas no han arrojado mayores resultados y por el contrario, son altos los porcentajes de los migrantes que no han sido afiliados al SGSSS, dado que esta posibilidad solo se obtiene con la regularización de su situación migratoria que permite eliminar la barrera que les impide el ingreso al sistem y que como ha sido reconocido por la jurisprudencia de esta Corporación, no puede obviars. Ahora bien, para la Sala no resultan claros los motivos por los que el 85% de los migrantes, que contaban con PEP en el año 2018 y por lo tanto con la posibilidad de vincularse al sistema de salud, no lo hicieron, a pesar de que a través del SAT se efectuaba el trámite de vinculación al sistema, al detectarse la necesidad de afiliación de una persona, cuando por ejemplo acude a atención por urgencias, por lo que el avance hasta dicha época no había sido significativo y que se repite para los últimos años, en los que el 83% y el 77% de los migrantes venezolanos ubicados en Colombia, no contaban con afiliación al SGSSS.
Lo anterior, se puede dar por el desconocimiento por parte de los extranjeros de los beneficios a los que pueden acceder una vez regularizada la situación de migración, entre los que se encuentra la afiliación al sistema de salud, que garantiza el acceso integral al mismo. Por lo anterior, la Sala estima que el Estado debe difundir la información pertinente y dar a conocer a los migrantes lo mencionado, así como mantener las alternativas para ampliar las posibilidades con las que cuenta el SAT para detectar a los residentes no afiliados, pues tal como dijo la cartera de salud, se está llevando a cabo la búsqueda activa de migrantes venezolanos regularizados con PEP, sin afiliación al SGSSS y/o que se regularicen con PPT para vincularlos al mismo a través del ETPMV, con el que se busca legalizar a 1.8 millones de migrantes.
Ahora bien, atendiendo a que dentro del sistema de salud existen herramientas que pueden afectar el porcentaje de afiliación de los residentes en territorio nacional, será necesario verificarlas y analizar lo concerniente. Por lo tanto, se pasará a estudiar figura de la movilidad.
La movilidad es un derecho del que gozan todos los afiliados al SGSSS para trasladarse con todo su núcleo familiar dentro de su EPS desde el RS al RC y viceversa, sin necesidad de efectuar un nuevo proceso de afiliación y sin solución de continuidad
Por su parte, la jurisprudencia de esta Corporación ha indicado que la movilidad es aquella que permite a los afiliados al sistema mantenerse en su misma EPS “cuando por circunstancias económicas, como la pérdida de la calidad de cotizante o la adquisición de recursos para adquirirla, es obligatorio el cambio de régimen.
Con posterioridad a la expedición de la sentencia estructural, el Gobierno nacional ha expedido distintas disposiciones tendientes a facilitar el tránsito de los afiliados entre los dos regímenes del sistema, con el propósito de asegurar la continuidad de la cobertura cuando se pierde la capacidad de cotización o cuando algún afiliado del RS adquiere la condición de cotizante obligatorio, sin requerir el cambio de EPS, lo que garantiza la libre escogencia en atención al artículo 153 de la Ley 100 de 199. Entre las normas proferidas y de mayor relevancia para el análisis, se encuentran las siguientes:
El Decreto 3047 de 201, reguló la movilidad de los cotizantes y su núcleo familiar focalizados en los niveles I y II del Sisbén, que por cambios o intermitencias en sus condiciones socioeconómicas deben migrar del RC al RS y viceversa, para no perder continuidad en el aseguramiento en salud y padecer suspensión del servicio. Disposición que estableció que si un afiliado pasa del RC al RS dentro de su EPS, deberá garantizársele la continuidad en la prestación de los servicios del PBS de manera integral desde el primer día. Asimismo, el artículo 6 del referido decreto fijó las reglas sobre el proceso de movilida
.
La Resolución 2635 de 201, señaló que la movilidad es el “derecho de los cotizantes y sus beneficiarios activos en el Régimen Contributivo de los niveles I y II del Sisben (sic) Metodologia (sic) III o que sean integrantes de las poblaciones especiales excluidas de la obligación de aplicarse la encuesta Sisben (sic)”. Lo anterior, con el fin de propender por su permanencia en el sistema. Adicionalmente, refirió como beneficiarios de movilidad al RC a los afiliados activos en el RS, focalizados en niveles I y II y las poblaciones especiales identificadas en listados censales que cumplan condiciones para cotizar en aquel régimen.
El Decreto 2353 de 201 estableció los conceptos de movilidad, traslado, traslado de EPS dentro de un mismo régimen y traslado de EPS entre regímenes diferente
. Compilado en los artículos 2.1.7.7 al 2.1.7.17 del Decreto 780 de 2016.
El Decreto 1424 de 201 11 2.1.7.11 parágrafo – señaló que tanto los cotizantes, cabeza de familia y sus grupos familiares, por efecto de la movilidad, podrán acceder a la prestación continua de los servicios de salud del PBS. Además, que quien en virtud de la figura mencionada hubiere ingresado al RC como cotizante tendrá derecho al reconocimiento y pago de la licencia de maternidad y paternidad, así como las derivadas de incapacidades por enfermedad general y en caso de estar afiliado al Sistema General de Riesgos Laborales -SGRL-, podrá recibir los servicios de salud derivados de un accidente de trabajo o enfermedad profesional, que serán prestados a través de la EPS del RS. De igual forma, estableció que con el fin de garantizar la prestación de los servicios de salud en la figura de la movilidad del RC al RS, las EPS del contributivo que superen el treinta por ciento (30%) del total de sus afiliados en movilidad, deberán dar cumplimiento a lo dispuesto en el artículo 16 de la Ley 1122 de 200
.
El Decreto 064 de 202, que modificó el artículo 2.1.7.7 del Decreto 780 de 2016.
Dicho lo anterior, vale la pena citar los resultados generados con ocasión de la implementación de las anteriores disposiciones. Es así que según Minsalud, entre agosto y diciembre de 2014 se reportaron 508.079 novedades por movilidad, las cuales iban mayormente del RC al subsidiad -descendente-, desde el año 2015 a mayo de 2018 fue de 1.324.205 desde el RC al subsidiado y 825.326 del RS al contributivo -ascendente. Asimismo, de acuerdo con los datos recabados para realizar la medición de acciones de tutel, el histórico de radicaciones cuyas pretensiones han sido clasificadas como “portabilidad, movilidad, traslados”, discriminadas en informes de los años 2018 y 2019, fueron: año 2016, 44 -0.69%; 2017, 17 -0.48%; 2018, 7 -0.16%; para el 2019, 13 -0.33% y para el 2020, 2 -0.13%. Dicho lo anterior, se observa que son pocas las acciones de amparo que por estos temas se radican y si bien no existe claridad sobre el número exacto de aquellas impetradas únicamente por movilida, cabe manifestar que pese a que son tres los grupos que se citan, el dato no resulta ser representativo.
Por lo tanto, puede deducirse que las solicitudes que se elevan ante las EPS se resuelven favorablemente. No obstante, debe ponerse de presente que la Supersaluhttps://docs.supersalud.gov.co/PortalWeb/ProteccionUsuario/EstadisticasPQRD/Forms/AllItems.aspx#InplviewHash027cb112-aa9f-4329-854b-e5012d1ef01f=FolderCTID%3D0x012001, reportó que desde el mes de enero y hasta noviembre de 2020, se radicaron 10.768 PQRD y solicitudes de informació que tenían como motivo “restricción en la libre escogencia de EPS”, la cual demostró una reducción importante en torno a las reportadas entre enero y octubre de 2019, que fueron 23.933. Cifra que si bien no contiene en un 100% temas de movilidad, si los subsume.
Por lo anterior, la Sala puede concluir que el mecanismo analizado disminuyó los trámites administrativos que tenían que adelantar los afiliados al sistema que por modificaciones en la capacidad económica, debían trasladarse de régimen y como consecuencia de ello cambiar de EPS; como ejemplo, las personas que se vinculaban laboralmente por cortos periodos y debían ingresar al RC durante la vigencia de la relación de trabajo, pero que una vez finalizaba se veían obligadas a trasladarse al RS, con el consecuente nuevo cambio de EPS. Por lo tanto, la figura se muestra beneficiosa para el propósito de la universalización del aseguramiento en salud, ya que evita la desvinculación de la población y agiliza el tránsito entre regímenes.
Conclusiones respecto de afiliación
Sea lo primero manifestar que llama la atención de la Sala, el hecho de que habiéndose superado 11 años, el porcentaje de aseguramiento se incrementó en un 5%, lo que demuestra un avance, que de acuerdo con lo señalado por el MSPS se debió en gran medida a la actualización de los datos del DANE del año 2018 que mostraron un incremento menor de la población. En consecuencia, se evidenció que la afiliación para el año 2010 era del 94% y disminuyó en 0.4 puntos porcentuales durante el 2011 y 2012. No obstante, 2021 fue el año de mayor aseguramiento desde el 2010, seguido de 2012, 2013, 2014 y si bien se presentó una caída de 3 y 2 puntos porcentuales durante 2015 y 2016, a partir del 2017 aumentó hasta llegar al 99%. Lo anterior, ha sido ocasionado por la implementación de las medidas temporales creadas para mitigar las consecuencias económicas de la pandemia del Covid-19, que estarán vigentes mientras perdure la declaratoria de emergencia sanitaria y por la actualización de datos realizada con el censo del 2018. Lo anterior, fijó el promedio de afiliación en 94.4%, cifra que fue superada con el aseguramiento reportado para el 2021 y en consecuenci se observa que solo el 1% de los habitantes del territorio nacional se encuentran sin aseguramiento en salud.
Los reportes por departamentos han mostrado variaciones positivas en Risaralda, se pasó de tener en el 2010 solo al 65.9% y al 2021 contaba con el 100% de su población afiliada, mientras que Bogotá, Bolívar, Huila, Quindío, Risaralda, Sucre y Valle del Cauca si bien han tenido altibajos, en el 2021 tuvieron al 100% de sus residentes asegurados al SGSSS. Sin embargo, la situación es distinta en Vichada y Vaupés, que luego de contar con el 100% de su población afiliada en el 2010, reportaron para el 2021 los porcentajes más bajo del país, con un 67.3% y 69.9% respectivamente, seguidos por Chocó con 79.8%, Putumayo con 88.17% y Cauca con 87.5%. Ahora bien, debe decirse que los incrementos observados son la respuesta de los esfuerzos que ha realizado el Gobierno nacional por aumentar la asegurabilidad de los residentes en territorio nacional, sin que ello justifique lo que ha sucedido en estos departamentos que requieren de la puesta en marcha de acciones que les permita llegar a los porcentajes que tienen la mayor parte de los territorios del país, para garantizar la equidad en temas de acceso al SGSSS.
Dicho lo anterior, se evidencia que aún persisten problemas de afiliación para los grupos poblacionales (i) que han perdido su capacidad de pago para contribuir al RC y no cumplen requisitos para hacer parte del RS y; (ii) los beneficiarios de cotizantes o pensionados fallecidos durante el trámite de reconocimiento de la pensión de sobrevivientes o sustitución pensional, sobre los que debe decirse que una vez reconocida la prestación, asumen un descuento retroactivo correspondiente al aporte en salud durante un tiempo en el que no recibieron el servicio. Así las cosas, se observan ausentes las medidas que de forma especial debieron ser implementadas con el fin de lograr su afiliación al SGSSS. Si bien el artículo 242 de la Ley 1955 de 2019 proporciona una posibilidad afiliación para esta población, el mismo no está siendo aplicado por falta de reglamentación y pese a que los decretos legislativos 538 y 800 de 2020 han implementado medidas que aseguran su vinculación al sistema, estas solo se encontrarán vigentes durante la emergencia declarada en virtud del Covid-19, es decir, no resuelven de fondo el problema que de tiempo atrás se ha venido presentando, ya que se trata de soluciones temporales.
Por lo tanto, pese a que la Sala Especial ha concluido que la tendencia presentada en Colombia en temas de aseguramiento ha llegado a un porcentaje muy cercano a la meta, ello no es óbice para que se deje de lado a estas poblaciones que a pesar de estar identificadas, han aumentado en algunos periodos y que no han podido acceder a la protección integral que se hace necesaria para el goce efectivo del derecho a la salud.
En relación con lo anterior, en cuanto a territorios dispersos, debe decirse que la implementación de la PAIS y el MIAS ha permitido el aumento de la cobertura en ZGD, el cual se centra en la atención primaria en salud con un enfoque territorial comunitario, no obstante, no puede tratarse de solo vincular a toda la población al SGSSS, sino de garantizar el acceso y la prestación de los servicios de salud en condiciones de calidad.
En conclusión, cabe manifestar que si bien se han presentado avances, aún existen zonas en las que se debe seguir trabajando para lograr un aseguramiento de toda la población residente y de forma especial respecto de aquellos grupos que de tiempo atrás han encontrado barreras que les impiden acceder al sistema de salud, los beneficiarios de pensionados fallecidos y quienes se encuentran a la espera de que se reconozca su pensión.
Por accesibilidad puede entenderse la posibilidad de que los usuarios del sistema de salud accedan físicamente a todos los establecimientos, bienes y servicios de salud sin discriminación algun. Lo anterior, exige que su ubicación geográfica así lo permita.
Al respecto, la sentencia C-313 de 2014 al momento de analizar los literales c) y d) del artículo 6 de la Ley 1751 de 2015 reconoció su congruencia con lo consagrado en la Constitución, la cual dispone en el artículo 64 como deber hacia los residentes de entornos rurales “promover el acceso progresivo a (…) los servicios de (...) salud (…) con el fin de mejorar el ingreso y calidad de vida de los campesinos”. Adicionalmente, y en torno a la calidad, indicó que el texto superior ha creado normatividad orientada a velar por la capacidad de los profesionales de la salud y en virtud de ello, creó el artículo 26 que exige títulos de idoneidad, control e inspección del ejercicio de la profesión, para garantizar su calidad. De igual forma, el artículo 54 impuso como obligación del Estado y los empleadores “ofrecer formación y habilitación profesional y técnica a quienes lo requieran”, lo que también concierne a aquellos que prestan servicios de salud.
Agregó que en virtud de una interpretación amplia y pese a que la Ley 1751 de 2015 solo hace alusión a “los establecimientos, servicios y tecnologías de salud”, deberán comprenderse incorporados los aspectos faltantes que se refieren a medicamentos y equipo hospitalario científicamente aprobado y en buen estado, como componentes de la calidad del derecho, buscando así aumentar su garantía con ocasión de lo establecido en la Carta Política. Posteriormente, se amplió el concepto de accesibilidad y esta Corporación la definió como aquella que incluye las medidas dirigidas a facilitar el acceso físico a prestaciones del sistema, sin discriminación alguna, lo que implica que los servicios estén al alcance geográfico de toda la población y en especial, de grupos vulnerable.
Adicionalmente, la Corte se ha pronunciado en torno a la accesibilidad y la calidad como elementos esenciales del derecho a la salud, de ello da cuenta la sentencia T-718 de 2016 en la que indicó que la C.P. y la normatividad expedida por el Ejecutivo “están encaminadas a garantizar la efectiva prestación del servicio de salud para aquellas personas que se encuentran en lugares alejados, con poblaciones dispersas o de difícil acceso, al punto que es deber de las autoridades propender por la disminución gradual de las barreras geográficas y económicas para acceder a este servicio. Lo que también ha sido señalado por organizaciones internacionales, quienes han indicado el deber de garantizar la accesibilidad física a establecimientos, bienes y servicios de salud de todos los sectores de la població.
La sentencia T-259 de 2019, dispuso que conforme a lo establecido en la LES “los servicios prestados deben ser accesibles física y económicamente para todos en condiciones de igualdad y sin discriminación”. En cuanto a la calidad con la que deben brindarse, indicó que una vez iniciado el servicio de salud, debe ser prestado de forma “'completa, diligente, oportuna y con calidad” y no podrá ser interrumpido por razones administrativas o económicas.,
Por su parte, la sentencia T-122 de 202 reconoció que uno de los elementos del derecho fundamental es la accesibilidad en los términos de la LES que exige que los servicios y tecnologías deben estar al alcance de todas las personas. Agregó que las entidades de salud deben garantizar el acceso a los servicios y tecnologías que se requieran en condiciones de calidad, oportunidad y eficiencia.
Ahora bien, la Observación No. 14 del Comité de Derechos Económicos Sociales y Culturales -CDESC- añadió que el derecho a la salud integra como elementos esenciales e interrelacionados, el de accesibilidad, enmarcada como la necesidad de que los establecimientos, bienes y servicios de salu estén al alcance de todos los usuarios dentro de su territorio, sin discriminación alguna. Asimismo, señaló sus cuatro dimensiones: (i) no discriminació; (ii) accesibilidad físic; (iii) asequibilida y; (iv) acceso a la informació. Adicionalmente, estableció que los servicios de salud deben contar con calidad, que implica entre otras cosas personal médico capacitado, equipo hospitalario aprobado y en buen estado, que sean aceptables desde el punto de vista cultural.
De igual forma, respecto de este asunto, la OMhttps://www.who.int/whr/es/ manifestó que (i) “Con unas pocas excepciones, los países no tienen motivo alguno para retrasar la mejora del acceso a los servicios sanitarios de calidad, al mismo tiempo que aumentan la protección del riesgo financierofile:///C:/Windows.old/Users/rsbgonzalez/Documents/Monica/CORTE%20CONSTITUCIONAL/2020/ORDEN%2029/INVESTIGACION%20VALORACION/LA%20SALUD%20EN%20EL%20MUNDO%202010%20OMS.pdf. De igual forma, en el informe del año 2013 sostuvo que “…la cobertura sanitaria universal –pleno acceso a servicios preventivos y terapéuticos de calidad y protección contra los riesgos económicos– no se puede lograr sin los datos que proporciona la investigación científica y, (ii) “Por cobertura de servicios efectiva se entiende la proporción de la población necesitada de servicios que recibe servicios de calidad suficiente para lograr eventuales mejoras de salud”, además, indicó que para avanzar hacia la cobertura universal era necesario disminuir obstáculos que impedían recibir la atención requerida como por ejemplo las largas distancias, instalaciones mal equipadas y falta de capacidad de los profesionales de la saludhttps://apps.who.int/iris/bitstream/handle/10665/310924/9789243513553-spa.pdf?ua=1
Por su parte, el Reglamento Sanitario Internaciona
https://www.observatoriorh.org/sites/default/files/webfiles/fulltext/OPS_USAID_analisis_sector_salud_herramienta_formulacion_politicas.pdf -RSI-, fijó como novedades, entre otras, la obligación de los Estados parte de instalar un mínimo de capacidades básicas en materia de salud públichttps://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/INEC/INTOR/reglamento-sanitario-internacional.pdf.
Asimismo, debe decirse que el Gobierno nacional ha emitido sendas normas en torno a este punto, sin embargo, la mayoría han estado encaminadas a asegurar la accesibilidad y la calidad en las ZGD, por ser las que presentan mayores dificultades y que se enuncian a continuación:
La Ley 1438 de 201 impuso como obligación al Ministerio de Salud definir “los territorios de población dispersa y los mecanismos que permitan mejorar el acceso a los servicios de salud de dichas comunidades”, así como fortalecer su aseguramient.
El Decreto 2561 de 201 creó un modelo que sería implementado como plan piloto en el departamento de Guainía desde el 2014 y que respondía a lo establecido en el Plan Decenal de Salud Pública -PDSP- y en el Plan Territorial de Salu que reguló el marco operacional de la PAIS, materializado a través del MIAS.
La Ley 1753 de 201 reguló la PAIS, que sería implementada a través de la Ley 1751 de 2015; la cual tendría enfoques como la APS y familiar, articulación de las actividades individuales y colectivas, poblacional y diferencial. Además, estableció los componentes a desarrollar por la polític y precisó que debía ser adelantada en territorios con población dispersa, rural y urbana, garantizando la participación de todos los actores del sector de la salud.
La Ley 1751 de 2015 consagró la accesibilidad y la calidad como elementos esenciales del derecho a la salud. Refirió que los servicios y tecnologías debían estar al alcance de todos en condiciones de igualdad, respetando los diferentes grupos vulnerables y el pluralismo cultural y que comprendía la no discriminación, accesibilidad física, asequibilidad económica y acceso a la información. Asimismo, indicó que los establecimientos, servicios y tecnologías en salud debían ser apropiados y responder al tipo de estándares aceptados por las comunidades científicas, lo que implicó idoneidad de los profesionales de la salud, así como la evaluación oportuna de la calidad de los servicios y tecnologías ofrecidas.
La Resolución 0429 de 201 adoptó la PAIS, con el fin de mejorar las condiciones de salud de la població, contando con un marco estratégico y uno operacional desarrollado a través del MIAS, buscó garantizar la oportunidad, continuidad, integralidad, aceptabilidad y calidad en la atención en salud, así como la equidad de los usuarios del sistema. Lo anterior, materializado por las ET, Entidades Administradoras del Plan de Beneficios -EAPB-, IPS públicas, privadas o mixtas; entidades del sector salud y de otros sectores. De igual forma, consagró los componentes del model.
La Resolución 2626 de 201 modificó el marco operacional de la PAIS, reemplazando al MIAS por el Maite, basado en la APS y enfocado a la salud familiar y comunitaria, territorial, poblacional y diferencial, así como al logro del aseguramiento y el acceso para todas las personas, con el fin de mejorar las condiciones de salud de los usuarios del sistema. Planteó las estrategias y enfoques -atención primaria, gestión integral de atención del riesgo, enfoque de cuidado y enfoque diferencial de derechos-. Adicionalmente, dio a conocer los objetivos del model y las líneas que pretendía implementa.
La Resolución 1147 de 202, que modificó los artículos 9 y 10 de la Resolución 2626 de 2019 en el sentido de ampliar a un año el plazo otorgado a los departamentos y distritos para la implementación del Maite, el cual se contará a partir de la definición del lineamiento que contenga la metodología para la construcción del Maite - PAIM.
La accesibilidad física, se entiende como la garantía para todos los residentes del territorio nacional de acceder de forma real y efectiva a servicios de salud de calidad y sin discriminación alguna. Lo que puede lograrse al contar con establecimientos que permitan atender a todos los sectores poblacionales, a través de personal calificado e instalaciones suficientes y adecuadas. Por lo tanto, la Sala procederá a verificar los adelantos que se han producido en esta materia, ya que en la medida que se amplía la infraestructura, se avanza hacía la cobertura universal.
En relación con lo anterior, la OMS utiliza dieciséis servicios esenciales de salud para monitorear la cobertura universal, organizados en cuatro grupos, los cuales se enfocan en (i) salud reproductiva de la madre, el recién nacido y el niño (planificación familiar, atención durante el embarazo y el parto, inmunización infantil completa y comportamiento de búsqueda de atención por neumonía); (ii) enfermedades infecciosas (tratamiento para tuberculosis, VIH con antirretroviricos, hepatitis, prevención de paludismo); (iii) padecimientos no trasmisibles (prevención y tratamiento de hipertensión arterial e hiperglucemia, detección del cáncer cervicouterino y no consumo de tabaco) y; (iv) capacidad y acceso a servicios hospitalarios básicos, medicamentos y seguridad sanitaria y cantidad de personal sanitario
Sin embargo, establece que cada Estado parte tiene la potestad de centrar su labor en diferentes esferas o elegir sus propios medios para evaluar los progresos en cuanto a cobertura universal, teniendo en cuenta normas conocidas internacionalmente que facilitan la comparación entre países a largo plaz. Con ocasión de ello, Colombia ha creado un sistema de indicadores básicos en salud, lanzado en 1995 por la OPS, que permite compilar datos básicos en esta materia para monitorear el progreso sobre las metas fijadas y el cumplimiento de lo establecido por la entidad y la OM; los cuales se enfocaron en indicadores (i) de mortalidad, (ii) de morbilidad, (iii) socioeconómicos, (iii) demográficos, (iv) factores de riesgo, (v) oferta de servicios y determinantes en saluhttps://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/ED/GCFI/IBS_001.PDF, mediante los que se vigilan las políticas para mejorar el SGSSS.
En este punto, cabe señalar que los indicadores de oferta de servicios se pueden consultar en la base de datos del REPS, el cual fue objeto de críticas por parte de Ascofame que refirió la falta de actualidad en la información que allí se recoge, lo que puede generar sesgos y transformaciones del resultado y agregó que la aplicabilidad, periodicidad y disponibilidad de la información podría influir de forma negativ.
Adicionalmente, Gestarsalu indicó que Sispr no tenía categorías semejantes para realizar comparativos en el RC y el RS, ya que la BDUA no contaba con estas en los grupos de población disponibles en ambos regímenes, por lo que era necesaria una mejora en torno a este tema. Agregó que las IPS actualizaban el REPS con reportes que correspondían a lo que va a ser habilitado y no a lo que efectivamente tenían; y de esta forma se genera una diferencia entre la información consolidada en el sistema y los prestadores que efectivamente operaban; además, señaló que carecía de información sobre el tiempo que permanece el personal de la salud en las instalaciones donde labor.
De otra parte, la OMS señaló que si bien no era posible determinar un número óptimo de camas y de personal médico requerido, los niveles bajos de estos demuestran un déficit de acceso a los servicios de salud esenciales y de su utilizació. Por lo tanto, fijó una fórmula que permite calcular el índice de capacidad, así: Capacidad = (Hospita • DP • RS)1/3. Sobre la forma de medición de capacidad, la Sala logró evidenciar como se verá más adelante, que el Gobierno nacional ha implementado indicadores que miden efectividad sobre algunas enfermedades crónica, así como la gestión de riesgo por parte de la EP, salud materno infanti, experiencia en la atenció y servicios prestados por las IP. Sin embargo, no se tiene certeza de su adherencia en un 100% a los aplicados por la OMS en el tema que se estudia, por ello en esta oportunidad solo se realizará seguimiento a los diseñados por la cartera de salud.
En consecuencia, la Sala procederá a verificar los datos respecto de los servicios habilitados en el territorio nacional, para lo que tendrá en cuenta los más solicitados a través de las acciones de amparo radicadas año tras año. Así las cosas, para los años 2015, 2017, 2018, 201 y 2020, el segundo motivo por el que los colombianos interponían las acciones de tutela correspondía a la necesidad de asignación de citas médica. En virtud de lo anterior, a través del análisis de Paret, se procederá a revisar las especialidades que generaron la radicación del mayor número de amparos y su comportamiento a nivel departamental, desde la cifra de servicios reportados por Minsalud y que se han habilitado en cada uno de los ET, de la siguiente manera:
Medicina Intern
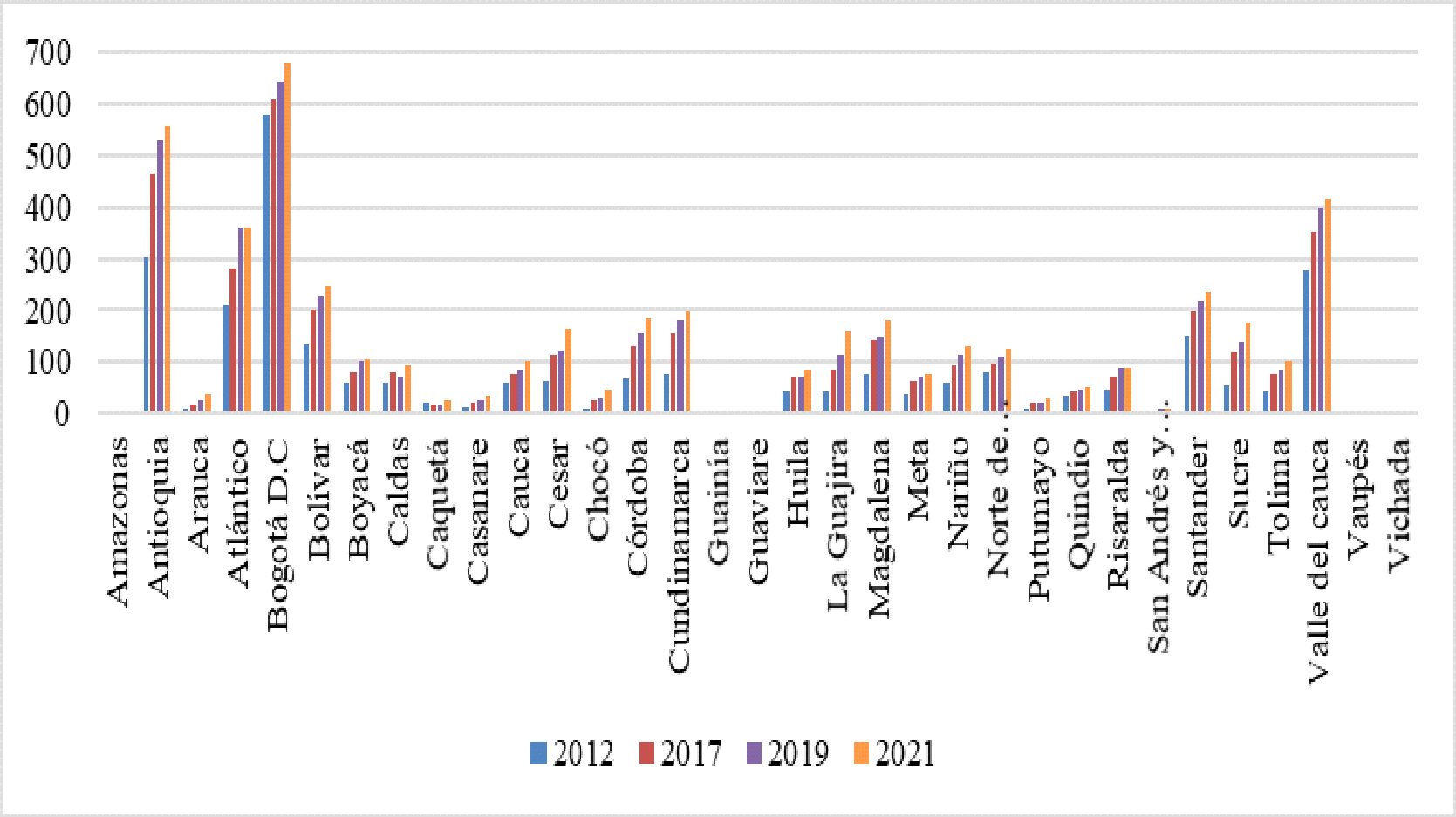
Figura 14. Creación propia, Datos MSPS.
En la gráfica anterior, se observa que para el año 2021 existía un alto número de servicios de medicina interna, Bogotá reportaba 678; Antioquia, 558, Valle del Cauca, 417 y Atlántico, 362; los cuales se han incrementado año tras año. Contrario a ello, se tiene el caso de Vaupés que cuenta con 1, seguido de Guainía y Guaviare con 3 servicios cada uno y Amazonas con 6. Por lo anterior, puede decirse que la tendencia ha sido en su mayoría, ascendente, con excepciones en departamentos como los mencionados, en los que se ha mantenido. Dicho de otro modo, se conserva un alto número de servicios en los departamentos con mayor población, sin embargo, en los territorios con población dispersa, el comportamiento ha variado favorablemente para departamentos como Chocó que pasó de tener 11 a 48; La Guajira pasó de 43 a 158 y Putumayo de 10 a 31, mientras que San Andrés y Vichada solo han tenido un incremento en 1 o 2 servicios.
Ortopedi
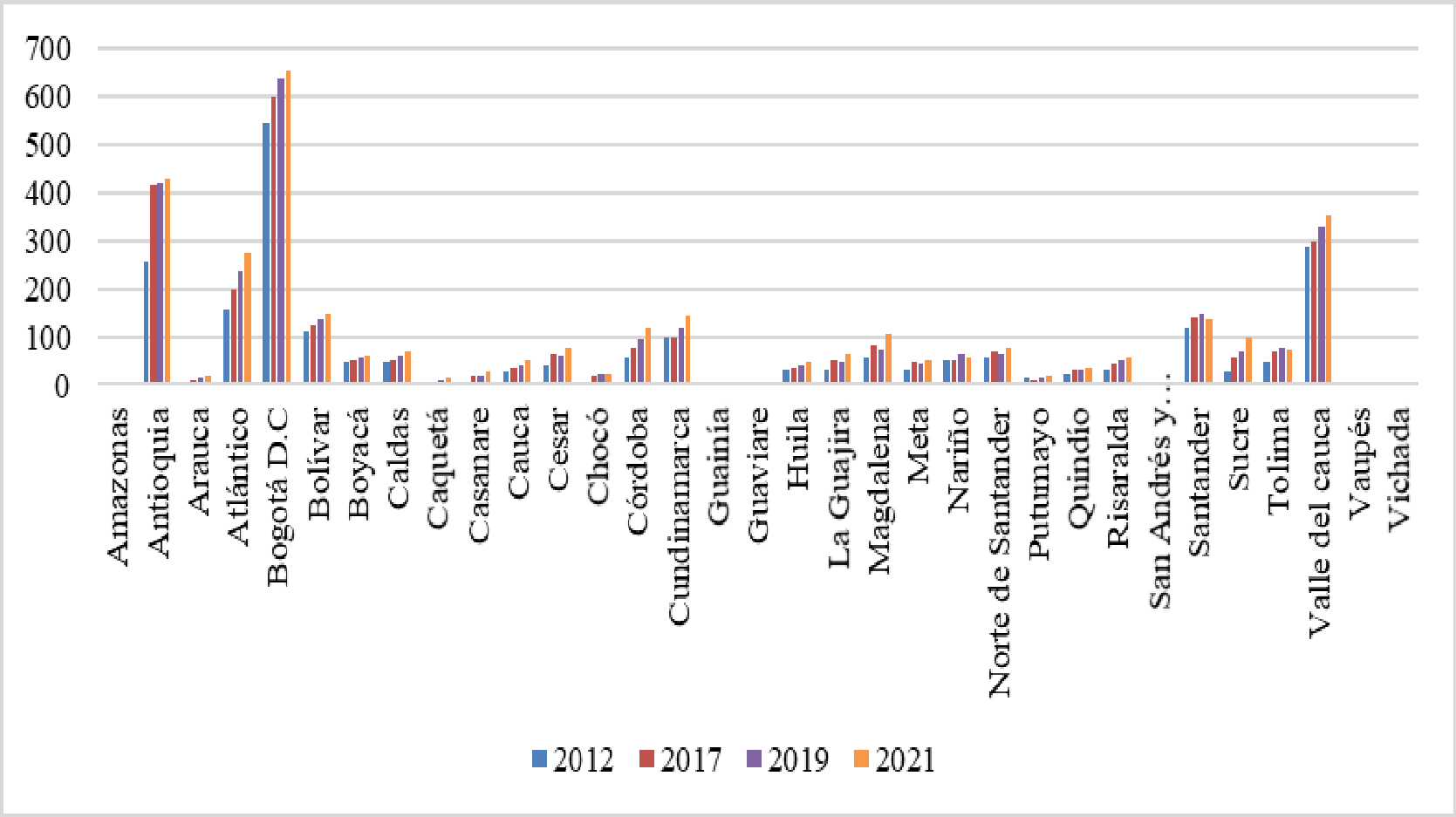
Figura 15. Creación propia. Datos MSPS.
En cuanto a los servicios de ortopedia, se observa que Antioquia, Atlántico, César, Córdoba, Magdalena y Valle del Cauca reportaron incrementos importantes, mientras que Amazonas pasó de tener 3 a 4 especialistas en 9 años, aumento que poco favorece la prestación del servicio, teniendo en cuenta que en la actualidad reporta una población de 79.020, es decir, tiene un especialista por cada 19.755 personas. Situación que se repite en departamentos como Caquetá que pasó de tener 8 a 12 servicios y San Andrés, con un incremento menor, pasó de 3 a 4. Adicionalmente, territorios como Vaupés no presentó registros en 2014, 2019 y 2021; Guainía y Guaviare que a excepción del 2014 tuvieron 2 especialistas, siempre han contado con 1, para atender a una población de 50.636 personas y 86.657 respectivamente. Por lo dicho, se observa una situación que requiere de mejoras inmediatas, pues a pesar del paso de tiempo no se ha observado un aumento en los servicios que se analizan, lo que conlleva a que persista la barrera en el acceso que afecta el goce efectivo del derecho a la salud.
Psiquiatrí
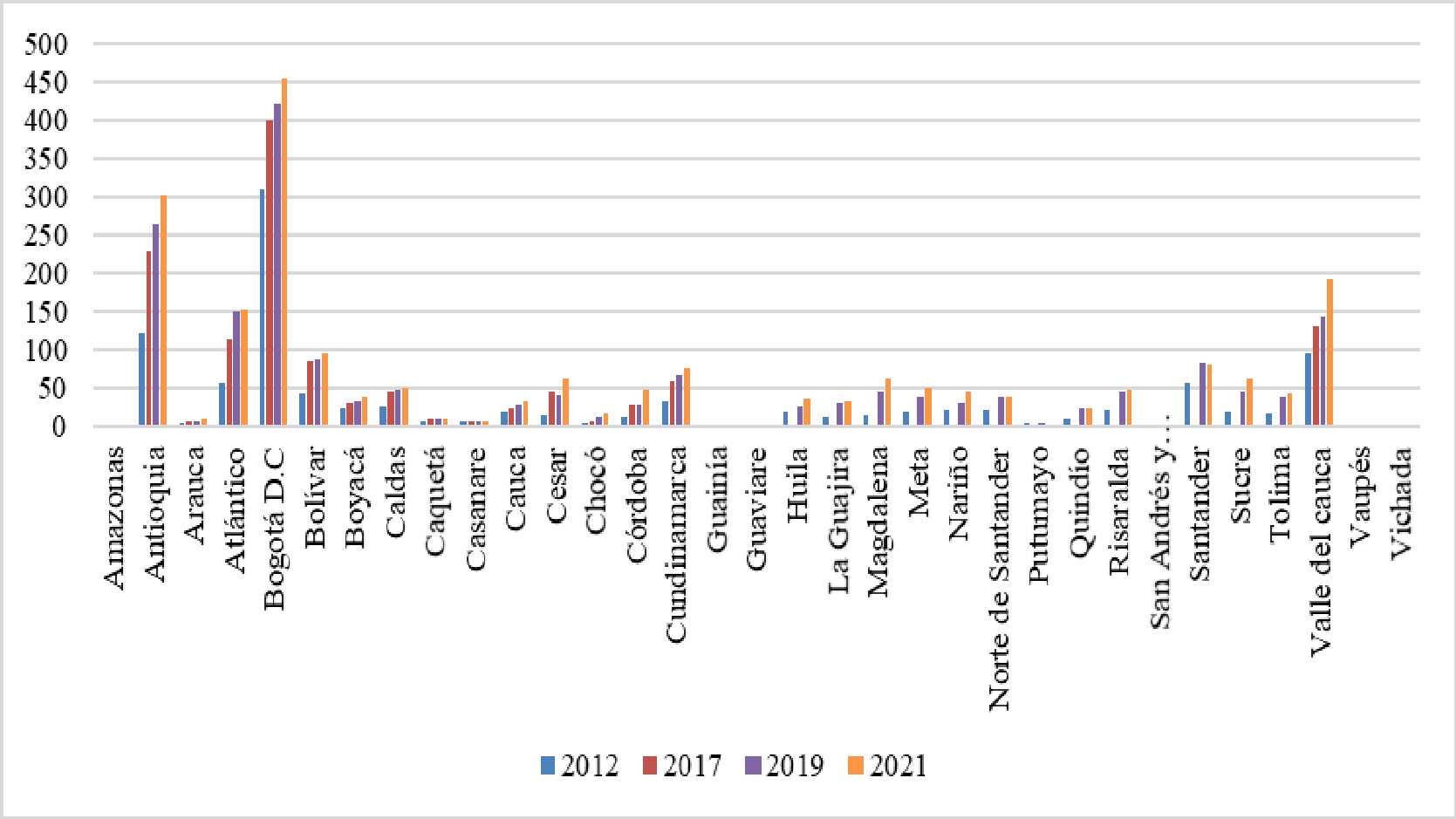
Figura 16. Creación propia. Datos MSPS
En este caso las cosas no resultan mejores para los territorios dispersos, los que sufren de forma permanente la inequidad y la dificultad para el goce efectivo del derecho a la salud, Amazonas por ejemplo solo reportó 1 servicio de esta especialidad para el año 2017 y para el 2021, 2, Vaupés que a excepción del 2020, no ha tenido ninguno en 9 años, Vichada solo ha contado con este servicio desde el año 2019 y a la fecha solo tiene 1 y San Andrés con 2 de ellos. Sin embargo, para Bogotá y departamentos como Antioquia, Valle del Cauca y Santander se evidencian un número considerable de especialistas en esta materia; situación que ha sido constante a lo largo de los años, pues para el año 2012 eran 310, 122, 94 y 57 y para 2021 se reportan 454, 303, 192 y 80 respectivamente, situación que se espera, pueda darse en otro tipo de departamentos, ya que esto permite el acceso de los ciudadanos a servicios de salud con calidad y disminuir las brechas de desigualdad entre las diferentes regiones.
Cirugía genera
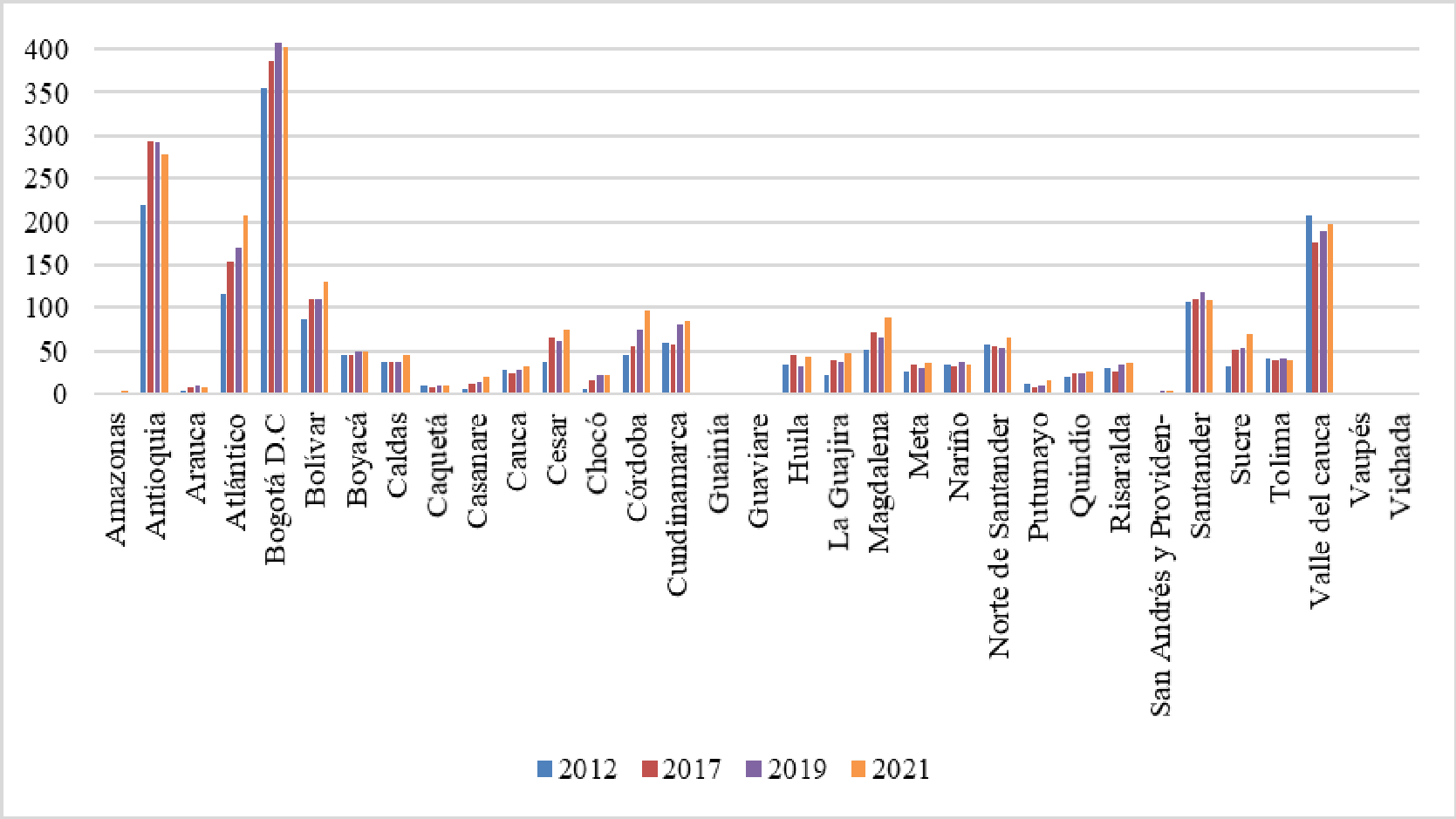
Figura 17. Creación propia. Datos MSPS.
En este caso, la situación en los territorios dispersos es preocupante, ya que nuevamente se observa que en los principales departamentos del país existe un número representativo de servicios de cirugía general, mientras que departamentos como Guainía, Guaviare, Vaupés y Vichada solo cuentan con 1, Amazonas tiene 4. Adicionalmente, Caquetá disminuyó su número de servicios pese al tiempo que ha transcurrido, mientras que su población aumenta, así lo demuestra la información publicada por el DANE en el que se observa que Caquetá pasó de 460.00 pobladores en 2012 a 410.521 en 202.
Ginecobstetrici
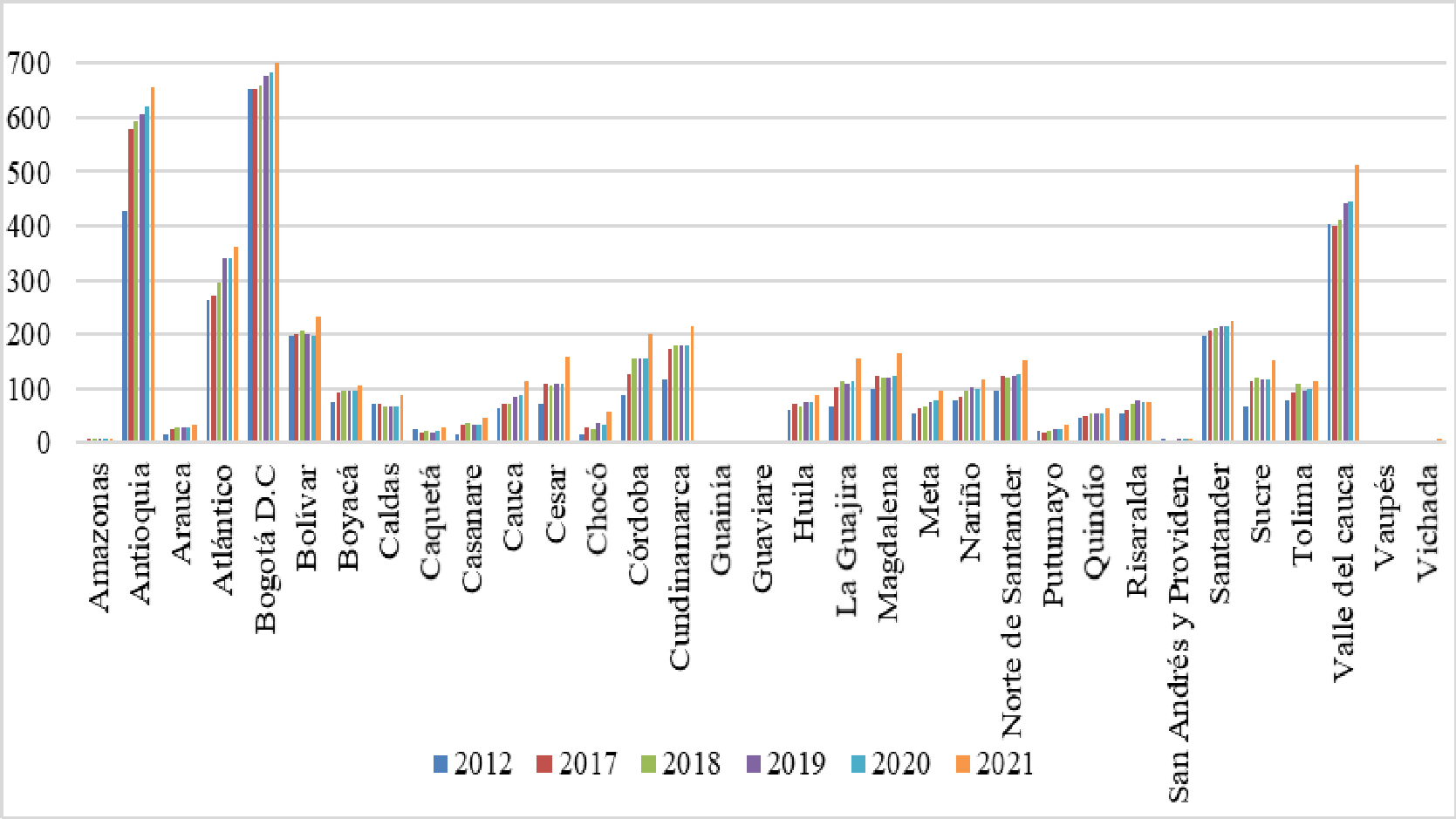
Figura 18. Creación propia. Datos MSPS.
Otra de las especialidades con mayor relevancia dentro del SGSSS es el de ginecobstetricia, que en departamentos como Guainía que pasó de 1 a 2 servicios entre el 2010 y 2021; Guaviare de 1 a 3 en el mismo periodo; San Andrés se ha mantenido con 8 servicios y Vaupés solo ha tenido 2 durante estos 11 años, lo que puede afectar la prestación del servicio de salud, pues su población ha ido en aumento. Reproche que se realiza, teniendo en cuenta que pese a que no es posible establecer un número ideal de servicios, la OMS ha afirmado que entre menor sean los mismos, mayores son las falencias que tendrá la población en temas de atenció.
Ahora bien, atendiendo a que según el DANE para el año 2012 se dieron en todo el territorio nacional 676.835 nacimientos y para el 2017, 656.704, los especialistas en la materia deberían aumentar para asegurar la atención idónea de aquellos embarazos que ofrecen algún tipo de dificultad y que requieren de una atención especial del feto y la madr. Sin embargo, no puede dejar de mencionarse que en muchos territorios del país, las mujeres dan a luz con el acompañamiento de parterahttps://www.paho.org/col/index.php?option=com_content&view=article&id=1199:mujeres-parteras-del-pacifico-caucano-colombiano-cuentan-con-el-apoyo-de-ops-oim-y-usaid&Itemid=442.
Nutrició
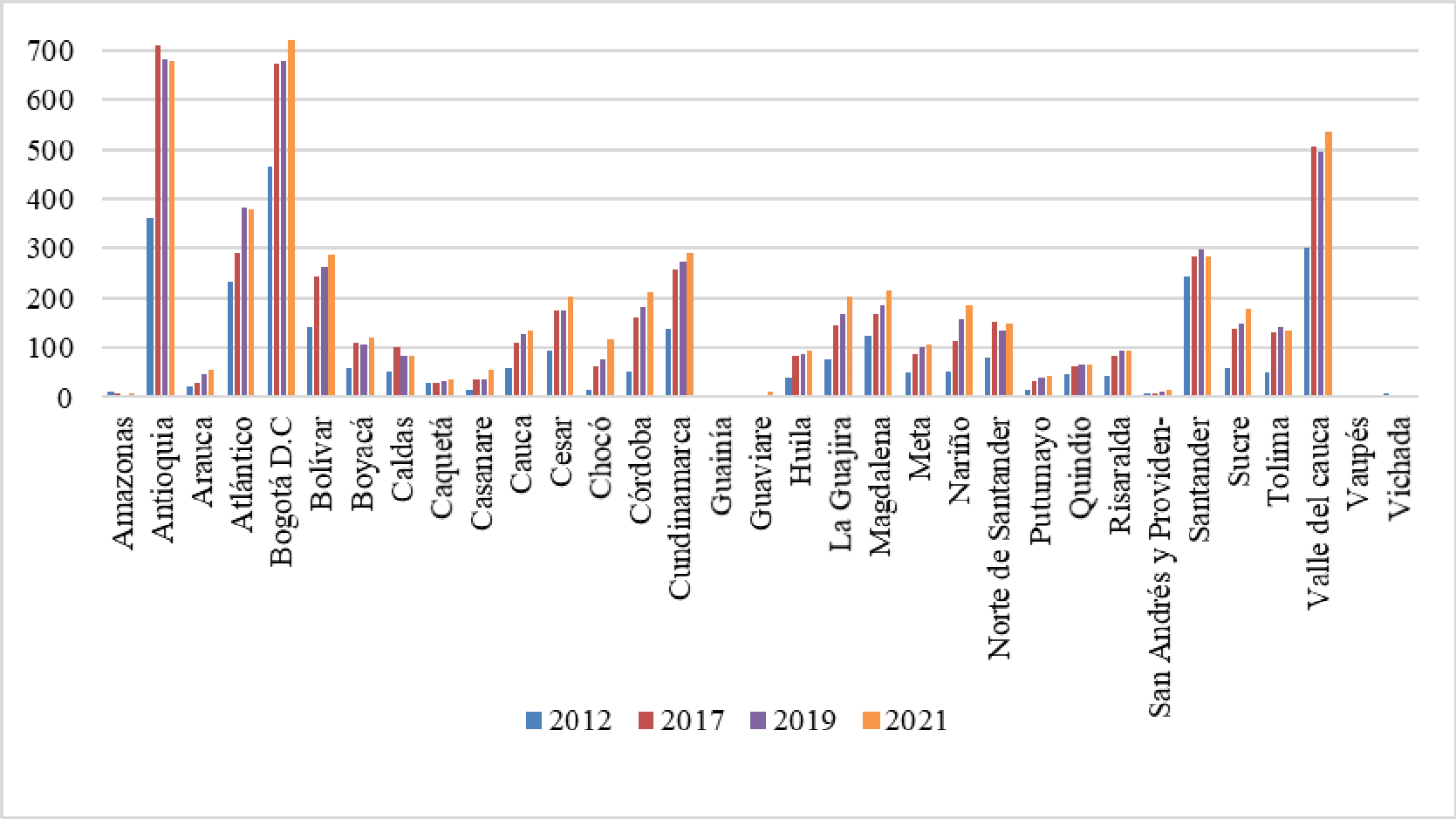
Figura 19. Creación propia. Datos MSPS.
Referente a las solicitudes que por nutrición se presentan, puede decirse que las mismas se generan por la ausencia de servicios en la materia a nivel nacional, ya que en departamentos como Amazonas se pasó de tener 12 a 7 y Vichada de 8 a 5 disminuciones que sin lugar a duda afectan claramente la accesibilidad deprecada. Por su parte, territorios como Vaupés y Guainía cuentan con 1. Sin embargo, hubo claros aumentos en Antioquia, Cundinamarca, Guaviare, Meta, Nariño y Córdoba, departamentos que dan parte de un número significativo de servicios habilitados. La Sala considera que se trata de un servicio que debe mantenerse, dadas las cifras que a nivel mundial se reportan en temas de malnutrición, es así como 1 de cada 3 niños la sufre en América latina y el Caribe la cifra es 1 de cada .
En este punto, la Sala pasará a analizar lo acontecido con especialidades médicas que pese a no hacer parte de las más accionadas, sí resultan de gran relevancia para la garantía del goce efectivo del derecho a la salud. Por lo tanto, se considera oportuno analizar los servicios de Pediatría, Medicina General, IPS, Urgencias, Salas de Parto y Camas hospitalarias.
Pediatría.
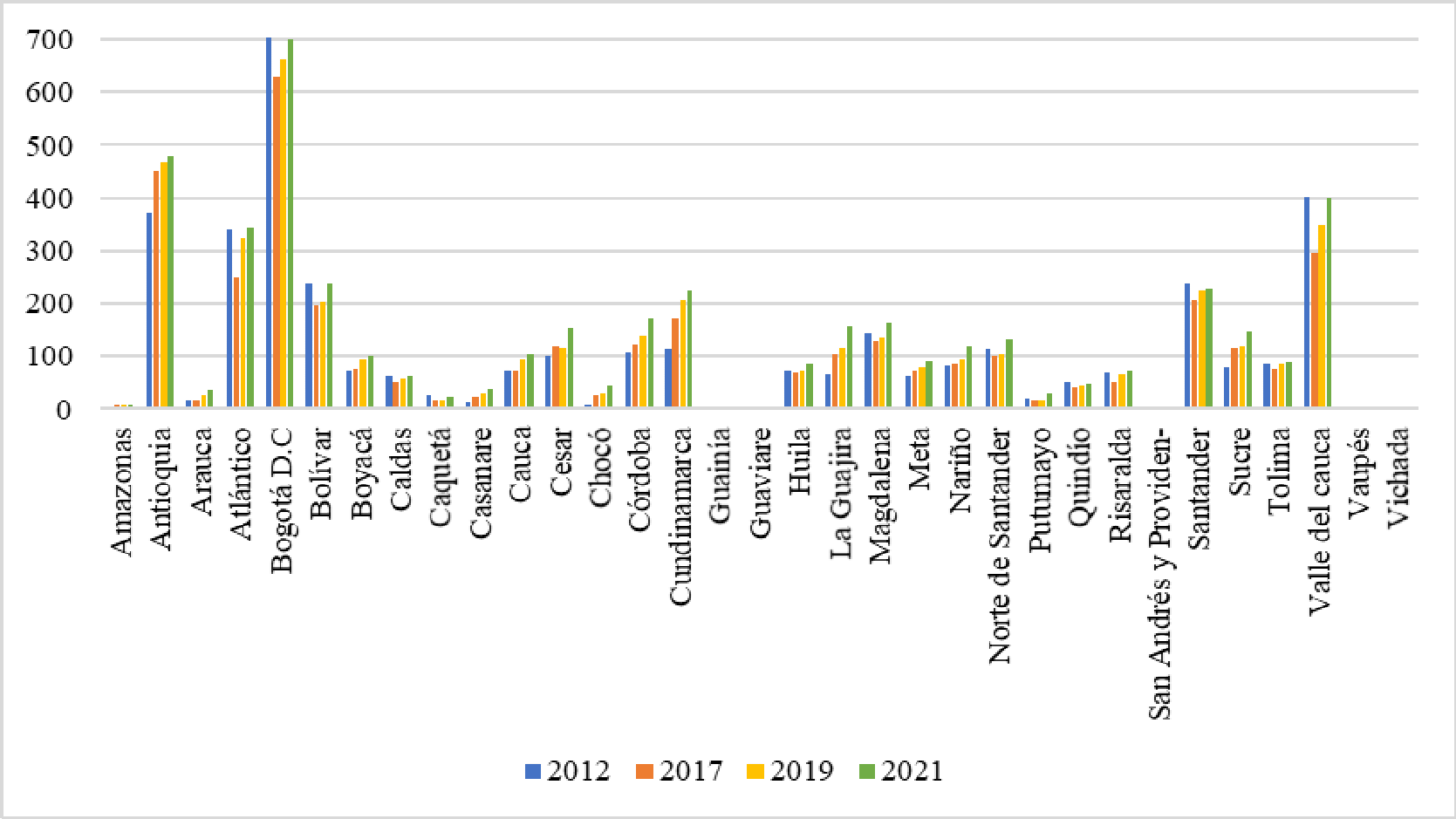
Figura 20. Creación propia. Datos MSPS.
El servicio que se cita resulta de gran importancia por ser el encargado de brindar atención a los menores de edahttps://www.who.int/topics/child_health/es/, se ha dado a conocer un comportamiento que en la mayoría de los territorios del país ha favorecido el acceso al sistema de salud. Lo anterior, ya que por ejemplo Amazonas pasó de 5 a 7, Guainía de 1 a 3 servicios, Huila de 72 a 84, mientras que Vaupés y San Andrés no han pasado de tener 1 y 6 servicios respectivamente. Adicionalmente, Bogotá, Bolívar, Caldas, Caquetá, Quindío, Santander y Valle del Cauca, solo han reportado disminuciones y finalmente Guaviare, no ha pasado de tener 2 para una población de niños de 0 a 18 años de 34.00https://www.dane.gov.co/index.php/estadisticas-por-tema/demografia-y-poblacion/proyecciones-de-poblacion.
En este punto, vale la pena recabar sobre lo que sucede en Vichada, departamento que en 2012 informó de 0 servicios de pediatría y que para el 2017, contaba con 6 de ellos para una población infantil de 29.20. Lo anterior, permite evidenciar la importancia de aumentarlos, lo que no ha sucedido pese al tiempo transcurrido -2012 a 2021- y del propósito del MSPS de disminuir las brechas ente regiones, avanzando en programas de inversión pública hospitalaria y en el fortalecimiento del talento human. En consecuencia, se observa necesario fortalecer la prestación de este tipo de servicios, ya que juegan un papel preponderante en la atención primaria en salud de los menores.
Medicina General.
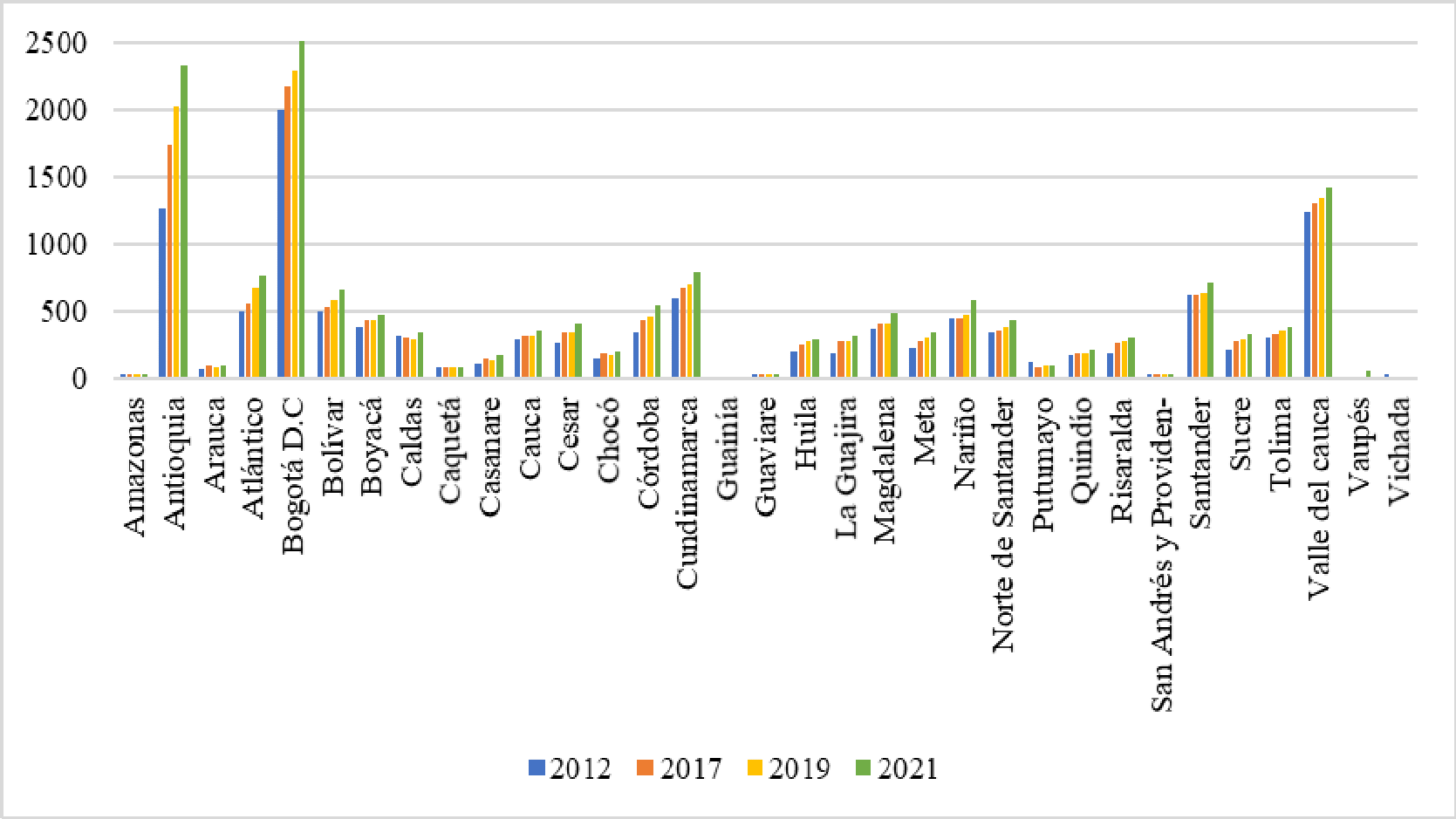
Figura 21. Creación propia. Datos MSPS
Como se advierte, respecto a estos servicios la situación a nivel nacional ha ido mejorando, así lo demuestran las cifras, ya que en Bogotá y departamentos como Antioquía, Atlántico, Bolívar, Risaralda y Vaupés han aumentado; no obstante, también se observan variaciones que impactan negativamente la garantía del derecho fundamental y puntualmente, la accesibilidad debido a que ha disminuido en departamentos como Arauca y Guainía y se ha mantenido en Caquetá y San Andrés. Lo anterior, resulta problemático por tratarse de aquel servicio de salud más demandado, que en un periodo de seis meses fue utilizado en un 80.4 y en cabeza del que se encuentra el 76.9https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/TH/Especialistas-md-oths.pdf de la capacidad resolutiva.
Dicho de otro modo, los médicos generales son los encargados de atender en primer momento los requerimientos en salud de la población, así como de determinar la necesidad de exámenes, procedimientos de diagnóstico o de remisión a otras especialidades. Sin embargo, el reporte emitido por el Ministerio de Salud indicó que Colombia para el año 2020, contaba con 17 médico por cada 10.000 habitantes, cifra que sin tener en cuenta a enfermeras y parteras, se acerca al umbral mínimo estimado para prestar servicios esenciales de saluhttps://www.who.int/hrh/workforce_mdgs/es/, lo que demuestra que en este punto también se ha avanzado, pero persisten las barreras de acceso para aquellos residentes en territorios dispersos, por lo que se hace necesario que el rector de la política pública aumente esfuerzos para cerrar la brecha de inequidad.
IPS
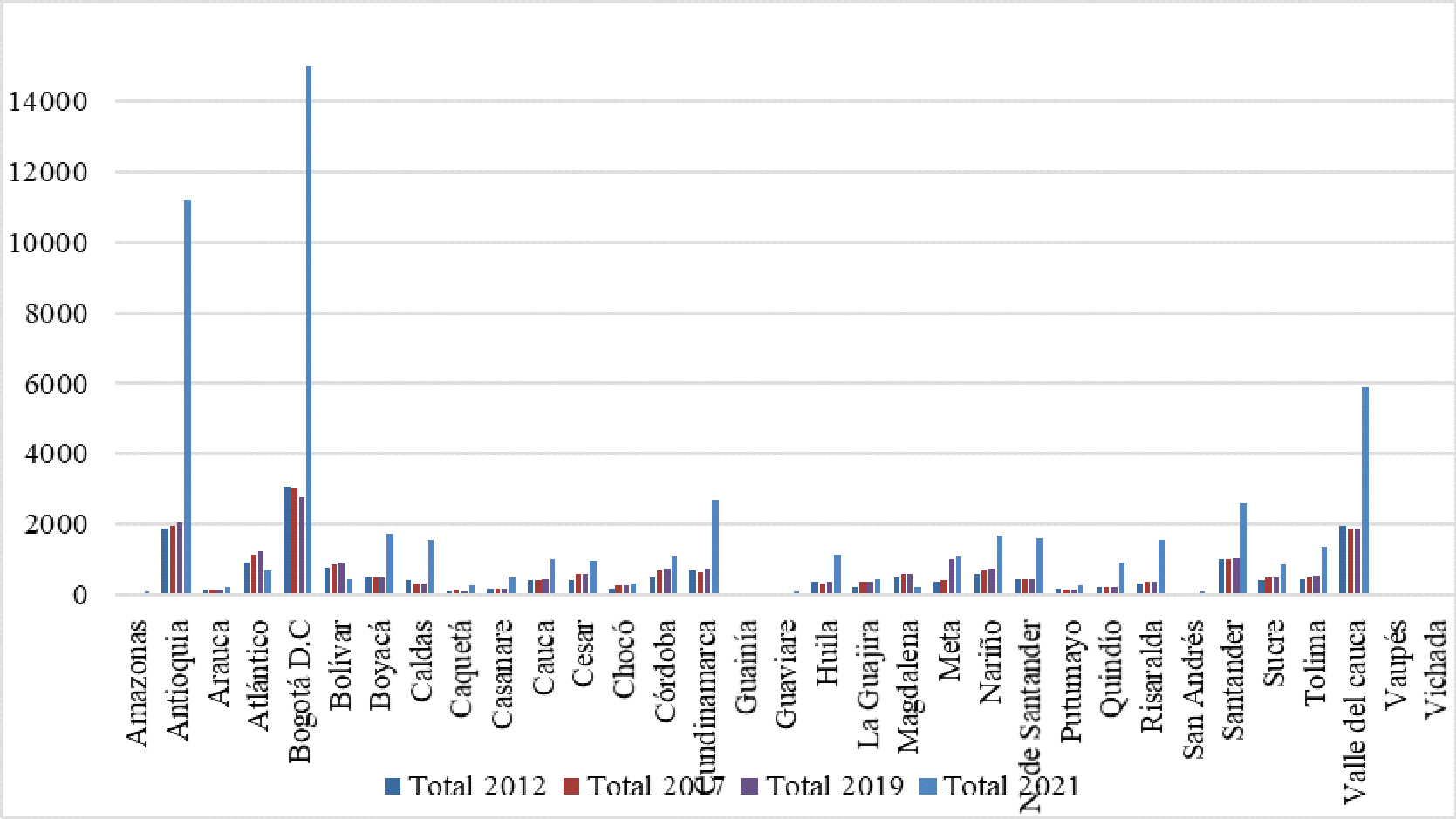
Figura 22. Creación propia. Datos MSPS.
Ahora bien, cabe resaltar que se observan importantes incrementos en la IPS en departamentos como Amazonas, Antioquia, Boyacá, Caldas, Caquetá, Casanare, Huila, La Guajira, Risaralda, Tolima, Vichada y Vaupés, entre otros. Pese a lo anterior, se redujeron en Arauca que en 2020 tenía 232 y en 2021, 222; lo que de acuerdo con el informe de Minsalud se dio con un gran impacto en Atlántico que pasó de 2.626 a 697 en 2021, Bolívar que tenía 1.763 y pasó a contar en 2021 con 438 y Magdalena que tenía 869 en 2020 y 244 en 2021. Sin embargo, revisada la base de datos del REPS se pudo verificar que tales disminuciones no se encuentran allí reportadas, pues Atlántico informa tener 2.811 de estos servicios en 2022, Bolívar, 1.889 y Magdalena, 97; es decir, la información que remitió el MSPS no corresponde con lo que según REPS, existe en el territorio. En relación con las restricciones de las IPS, la Sala concuerda con la Defensoría en cuanto a que la existencia de un hospital no garantiza la atención, pero sí es el primer paso para ell
.
Urgencias
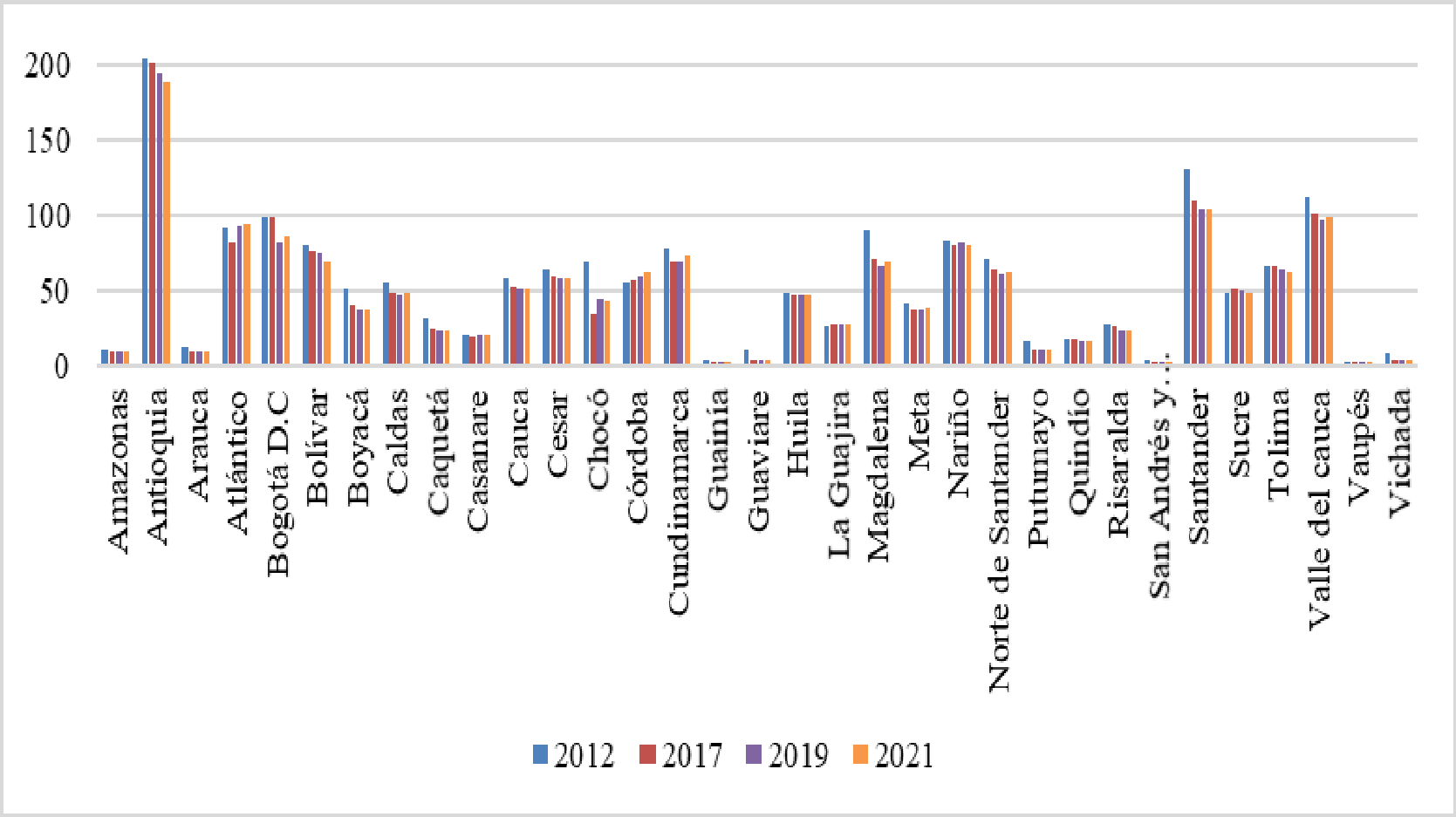
Figura 23. Creación propia. Datos MSPS.
Como muestra adicional de lo anterior, el servicio de urgencias, de gran valía en el sistema de salud, por ser uno de los espacios ofrecidos para controlar el riesgo de los pacientes, intervenir de una forma eficiente y en un tiempo corto, a través de una respuesta satisfactoria a los usuariohttps://www.paho.org/hq/dmdocuments/2011/HSS_IS_Manual_Sistema_Tiraje_CuartosUrgencias2011.pdf; no ha tenido un comportamiento distinto a lo ya enunciado, se mantienen altos números de servicios en los principales departamentos y bajos en territorios dispersos, lo cual no resulta favorable a la prestación del servicio de salud y por el contrario, puede ser indicativo de la inequidad en el acceso a los servicios de salud.
Por ejemplo, Amazonas, Guainía, Quindío y San Andrés decrecieron en 1 centro de atención, asimismo, se presentaron disminuciones en Arauca, Huila, Meta y Nariño que en el mismo periodo dejaron de tener 2; Risaralda y Vichada, 4; Putumayo y Tolima, 5; Cauca y César, 6; Caldas, 8; Caquetá y Norte de Santander, 9; Bolívar, Cundinamarca y Guaviare, 11; Bogotá y Boyacá 13; Valle del Cauca, 14; Magdalena, 20 y Chocó y Santander, 26. Adicionalmente, Antioquia pese a tener un alto índice de prestadores, también reportó disminuciones. Es decir, en el 78% de departamentos del país, se redujeron los servicios de urgencias, pese a que los residentes aumentaron y se afrontaba la pandemia del Covid-19, que demandó mayor disponibilidad de estos servicios. En cuanto a las inequidades en las regiones más apartadas, el informe de la Defensoría del Pueblhttps://www.defensoria.gov.co/attachment/3067/Informe-Urgencias2020.pdf?g_show_in_browser=1 da cuenta de que su distribución geográfica puede generarla, especialmente en la Orinoquía y Amazonía. Asimismo, “observó una distribución equitativa nacional, más no por regiones donde se evidenció concentración de servicios de más de un 50 por ciento de complejidad alta en las regiones Atlántica y Central (Bogotá).
Salas de parto
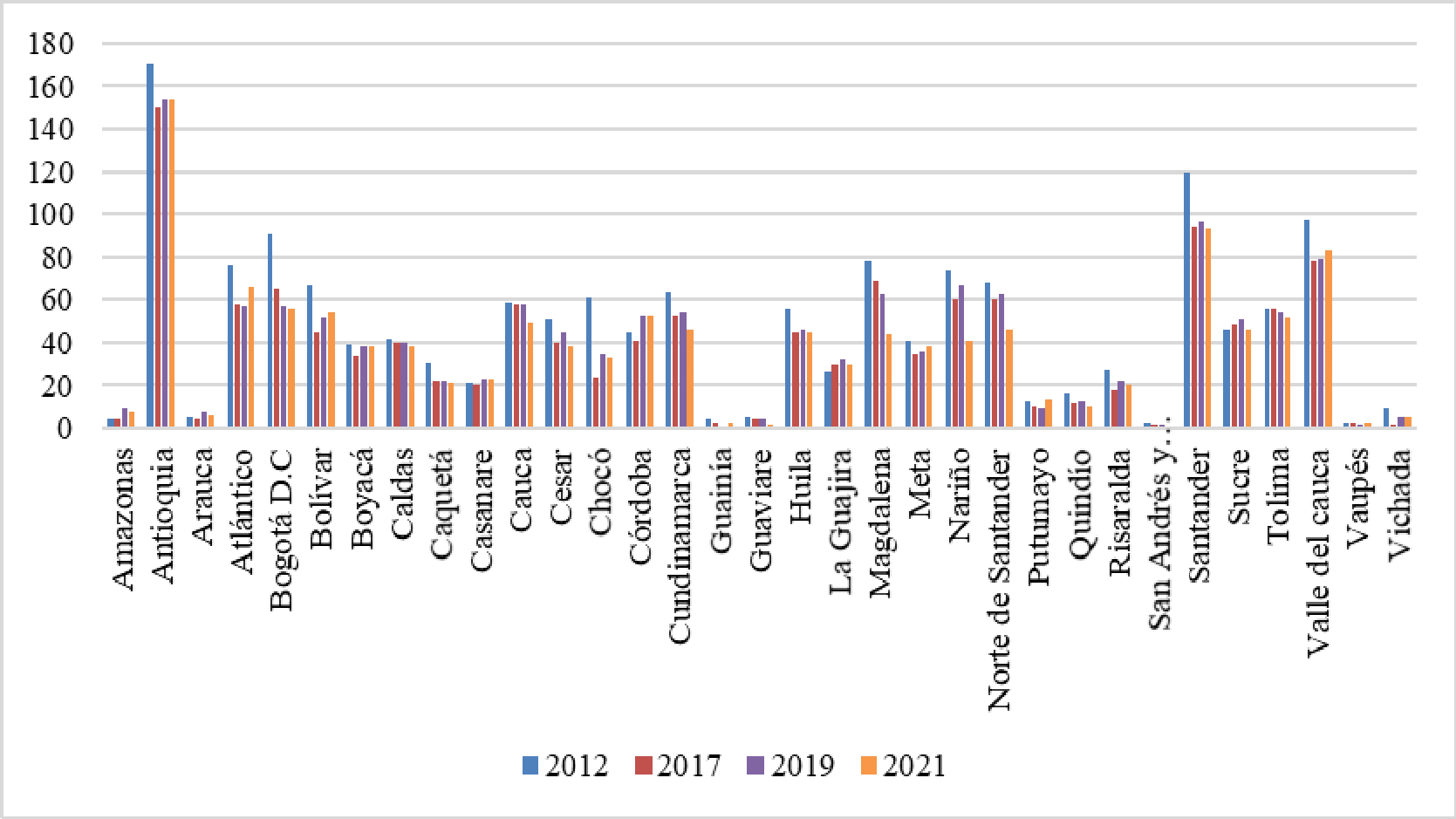
Figura 24. Creación propia. Datos MSPS.
La anterior gráfica permite observar la tendencia que ha tenido este servicio. Nótese que entre el 2012 y el 2021, se presentaron las siguientes disminuciones: Atlántico, pasó de 76 a 66 servicios; Bogotá de 91 a 56; Bolívar de 67 a 54; Caldas de 42 a 38; César de 51 a 38; Chocó de 61 a 33; Cundinamarca de 64 a 46; Guainía de 4 a 3; Huila de 56 a 45; Magdalena de 78 a 44; San Andrés de 3 a 1; Santander de 120 a 93; Valle del Cauca de 98 a 83 y Vichada de 9 a 5. Lo anterior, afecta la prestación del servicio de salud y de forma clara, la accesibilidad de los usuarios del sistema, ya que se trata de aquellos que se requieren para atender a las mujeres que están a punto de dar a luz y que favorece el cuidado de su salud, cuando lo que debería estar sucediendo es que en virtud de lograr la meta de cobertura universal, los servicios aumentara.
Camas hospitalarias
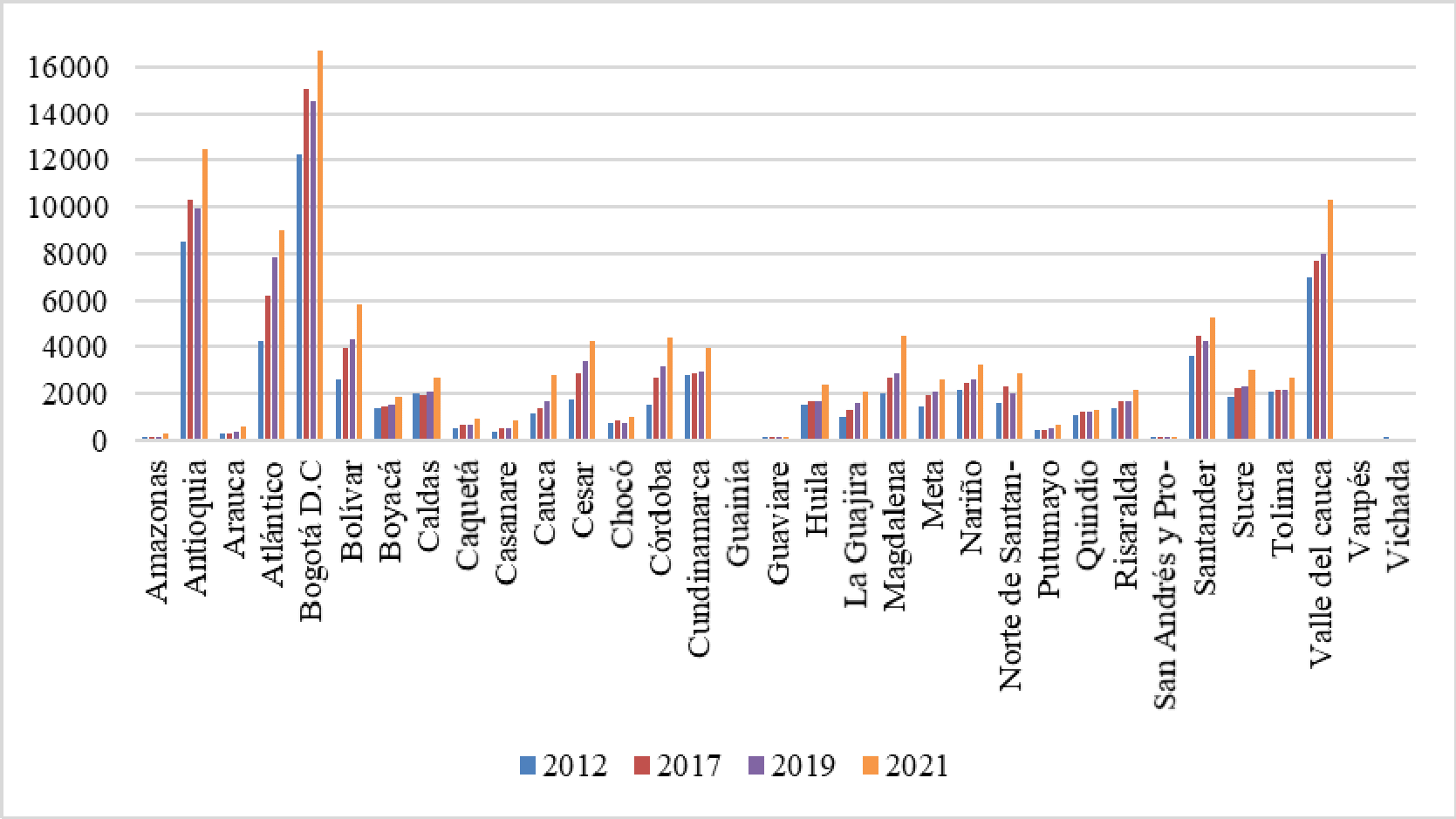
Figura 25. Creación propia. Datos MSPS
La Sala encuentra que se observan marcadas diferencias en algunos departamentos, lo que debe analizarse de forma independiente de acuerdo con las características del territorio, adicional a ello, no puede dejarse de lado la manifestación realizada por la cartera de salud, quien aseguró que ante la demanda de cuidados intensivos ocasionada por el Covid-19, se permitió de forma transitoria que las secretarias departamentales y distritales de salud habilitaran servicios de salud. Por tal razón, en los últimos dos años se presentó un incremento de los servicios de camas en el paí. Sin embargo, la Sala considera importante verificar la tendencia hasta el año 2019, previo a la declaración de emergencia sanitaria y posterior a eso, se revisarán los últimos dos años. Así las cosas, al estudiar la información remitida por el MSPS hasta el 2019, se evidencia que en ZGD como Vaupés, Guainía, Vichada, Guaviare y San Andrés el reporte del servicio de camas hospitalarias fue muy bajo, pues eran 12, 44, 77, 106 y 116 respectivamente, mientras que en los departamentos con mayor población, la oferta distó de ello, ya que los datos para la misma anualidad muestran que Bogotá contaba con 14.500; Antioquia con 9.914, Atlántico tenía 7.831 y en Valle del Cauca, 7.953.
Ahora bien, para los últimos dos años se han observado importantes aumentos en todo el país, pues entre 2020 y 2021 Vichada pasó de tener 77 a 91 camas; Amazonas de 167 a 310; Arauca de 365 a 609; La Guajira de 1.638 a 2.117. Ahora bien, pese a la pandemia se mantuvieron disminuciones en Guaviare, Risaralda y Vaupés que pasó de tener 27 camas en 2020 a 23 en 202; sin embargo, el MSPS reportó para ese territorio, 5.030 camas. Lo anterior, ya que como se ha dicho, se emitieron medidas temporales con el fin de contrarrestar el impacto que generó la pandemia del Covid-19 en el SGSSS.
En el contexto internacional, se ha conocido que el panorama a 2020, era el siguiente:
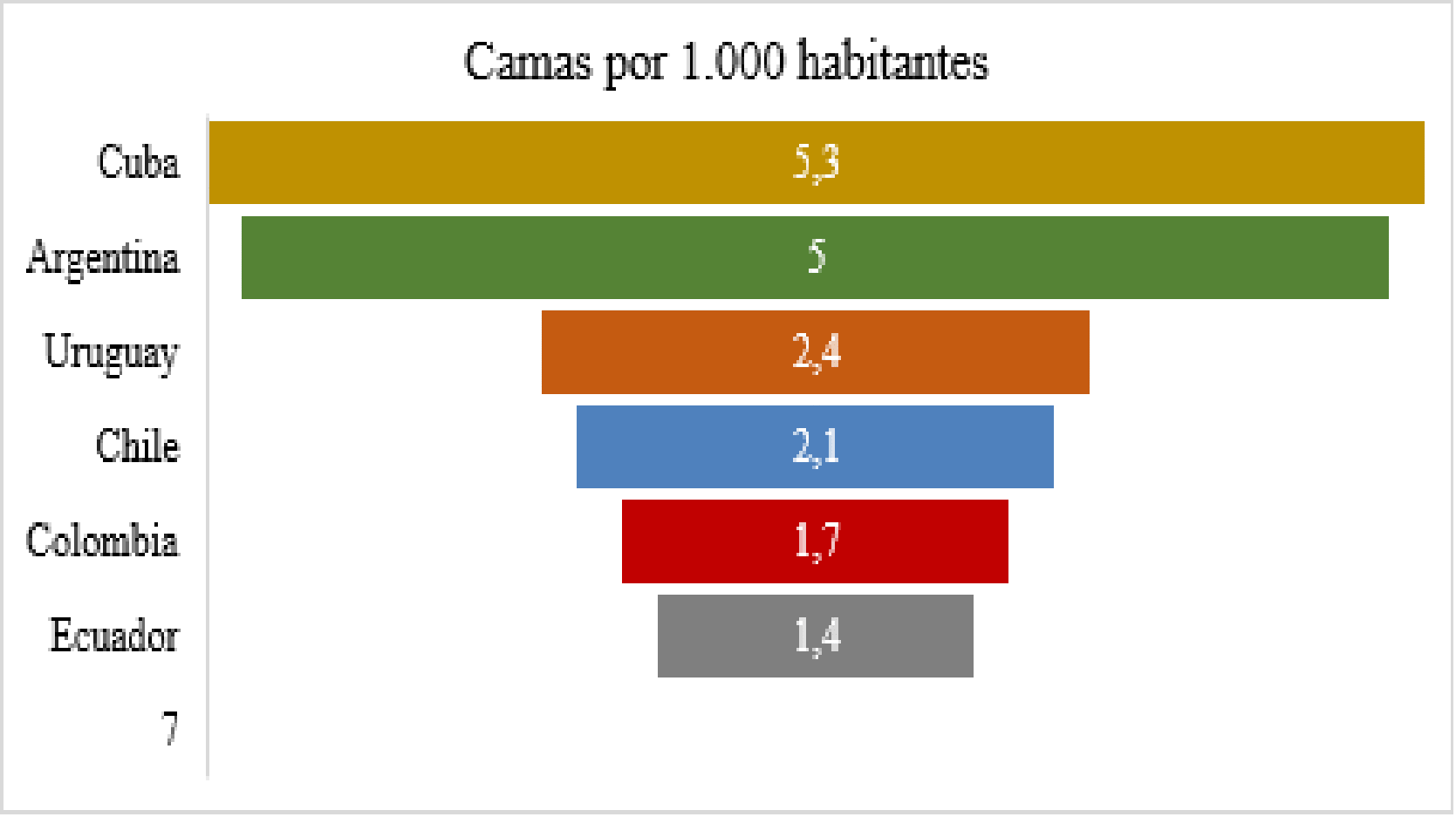
Figura 26. Camas por mil habitantehttps://www.indexmundi.com/g/r.aspx?v=2227&l=es.
En este punto, debe decirse que Colombia ocupaba el penúltimo lugar en cuanto al número de camas, en un comparativo frente a países que para el 2020 tenían menos habitantes. Esto es, Cuba con 11.330.000, Uruguay con 3.474.000, Chile con 19.120.000, Argentina con 45.380.000 de residentes y tenía casi tres veces el número de camas por 1.000 habitantes y solo superó por 3 camas a Ecuador con 17.640.000 residentes, que representaba casi la tercera parte de la población de Colombia, que al 2021 contaba con 51.049.49 habitantes.
Por lo tanto, para que un país como el nuestro mejore la capacidad de servicios hospitalarios es necesario, entre otras cosas, aumentar el número de camas, situación que no se refleja de los datos analizados, ya que revisada la información remitida se puede concluir que entre 2012 y 2017 se aumentaron en todo el país 16.292 camas; entre 2017 y 2019, 2.407 y entre 2019 y 2021, 28.712, debido a las medidas adoptadas en torno a la pandemia del Covid-19, sin embargo para esos mismos años la población colombiana se incrementó en 2.417.629 -2012, 2017-; 1.976.478 -2017, 2019- y, 1.653.820 -2019, 2021-. Es decir, mientras que en el primer periodo la población aumentó en un 5%, las camas lo hicieron en un 0.2%, no obstante para el último de los periodos analizados, se presentó una ampliación de camas del 10.9%, situación que si bien se reconoce como favorable a la prestación del servicio de salud, se trata del resultado de la implementación de medidas temporales en virtud del Covid-19.
Ante la situación puesta de presente, la Sala evidencia la necesidad de aumentar el número de camas, especialmente en ZGD que tal y como se expuso, son los territorios con menor oferta de este servicio, por ejemplo, Vaupés, que entre los años 2012 a 2021 ha decrecido en su oferta en 20 camas, pese a que su población aumentó a 46.808 personas. Situación que según lo manifestado por la CSR, es generada por el modelo que se implementa en el que los prestadores de servicios de salud buscan rentabilidad económica y no la garantía del servicio de salud, por lo que las IPS que allí funcionan, dejan de cumplir con su deber de forma indiscriminada, según la rentabilidad que ofrezcan.
De otra parte, y habiendo terminado el estudio sobre servicios médicos ofrecidos, debe ponerse de presente lo dicho por la cartera de salud, quien ha dado a conocer que con el fin de superar las barreras que existen en cuanto a acceso a especialidades médicas, se creó el “Programa Becas Crédito”, que busca a poyar a médicos generales para que accedan a estudios superiores de tipo médico quirúrgica, el cual a 2018 contaba con 3060 beneficiarios activos, a quienes se les remitía de forma trimestral el valor de seis smlmv, estrategia que para junio de 2021 aún se mantení. Además, informó que Chocó tenía para la fecha del informe, tres residentes, dos estudiantes de Ginecología y Obstetricia y un estudiante de Cirugía General a quienes se les giraba lo mism. De igual forma, expuso que mediante la estrategia de incentivos para llevar especialistas a las zonas de difícil acceso, formuló la estrategia “Diseñar estrategia para la aplicación de incentivos para vincular y retener THS en zonas de difícil acceso”, en el Plan de Acción 2019.
En relación con lo anterior, se expidió la Ley 1917 de 201 mediante la cual se reguló el Sistema Nacional de Residencias Médicas en Colombia, que buscó garantizar condiciones adecuadas para el estudio y práctica de los postgrados en medicina. De igual forma, establece que los médicos residentes podrán ejercer plenamente la profesión o especialización autorizados y durante su desarrollo recibirán un apoyo de sostenimiento mensual, así como los medios y recursos requeridos, lo cual se financia con cargo a la Adre, en una suma de tres smlmv, por un plazo máximo que será la duración del programa y que se aplica en forma general a quienes adelanten sus estudios en cualquier lugar del país.
Como se advierte, el MSPS ha implementado medidas que tienen en sus propósitos disminuir brechas en el acceso a especialistas que se han dado en ZGD, sin embargo, debe destacarse que se trata de soluciones a mediano y corto plazo, ya que los residentes se encuentran en los territorios mencionados durante sus estudios, pero no existe garantía de que una vez finalicen su preparación, permanezcan en estos departamentos.
Alternativas tecnológicas para la atención en salud
Ahora bien, la Corte evidencia que sumado a la problemática que genera el bajo número de servicios que existen en el país, se tienen las distancias que en ocasiones deben recorrer los usuarios para acceder a sus citas médica. Lo anterior, ha tratado de atenuarse a través de la Ley 1419 de 201 modificada por la Ley 2654 de 201, en la que se reguló la estrategia denominada Telesalud, que tiene como categorías dentro de la función que desempeña la (i) telemedicina interactiv, (ii) telemedicina no interactiv, (iii) tele experticia y, (iv) tele monitore, que apoyada en tecnologías de la información y telecomunicaciones busca llevar en la distancia, servicios relacionados con el sistema de salud y que incluye, entre otras, la Telemedicin 2o . Sin embargo, esta estrategia no eximió a IPS y EPS de priorizar la prestación personalizada de los mismos.
Al respecto, el ente ministerial indicó que la telemedicina tiene como propósito mejorar la accesibilidad e integralidad de la atención en salud de quienes tienen limitaciones en la oferta y el acceso al sistema, especialmente aquellos que residen en territorios rurales, dispersos y de difícil acces. Adicional a ello, dio a conocer el fortalecimiento de la telesalud en Urgenciología, Neurología, Ortopedia, Neuropediatría, Cardiología, Otorrinolaringología, Pediatría, Nefrología, Urología, Medicina familiar, alto riesgo obstétrico, Medicina interna, Psiquiatría y Dermatologí. De otra parte, puso de presente el denominado “Plan Fronteras para la Prosperidad”, con el fin de fortalecer la capacidad resolutiva de los servicios de salud de los hospitales públicos ubicados en zonas fronteriza, añadió que para el año 2018, se habían habilitado en todo el territorio nacional 3.197 servicios de telemedicina.
Sin embargo, revisada la página de Minsalud se conoció que al 30 de septiembre de 2020 había un total de 9.179 servicios habilitados en la modalidad de telemedicina, ubicados en 400 municipios del país, por lo que se reportó un incremento del 117% en las sedes de prestadores de servicios de salud que ofrecían telemedicina y en 192% en este tipo de servicios. Así, Antioquia, Bogotá, Valle del cauca, Atlántico y Cundinamarca aportaban el 62.13% de las sedes inscritas y 6.29% de los servicios habilitados en esta modalida. En este punto, la Sala resalta la cifra reportada en torno a que el 62.3% de los servicios de telemedicina están ubicados en departamentos cuyas capitales hacen parte de las principales ciudades del país, por lo que resulta importante verificar la ubicación de estos y la de aquel 38.7% restante, para conocer el impacto de la telemedicina en ZGD.
Datos que se citan a continuación:
| Departamento | No. de Sedes | No. de Servicios | Servicios por Sede | Departamento | No. de Sedes | No. de Servicios | Servicios por Sede | |
| Antioquia | 177 | 418 | 2,36 | Cauca | 15 | 44 | 2,93 | |
| Bogotá | 122 | 325 | 2,66 | Chocó | 13 | 39 | 3,00 | |
| Valle | 99 | 306 | 3,09 | Risaralda | 13 | 17 | 1,31 | |
| Cundinamarca | 85 | 407 | 4,79 | Caldas | 12 | 40 | 3,33 | |
| Nariño | 58 | 234 | 4,03 | Córdoba | 12 | 16 | 1,33 | |
| Atlántico | 48 | 112 | 2,33 | Arauca | 11 | 57 | 5,18 | |
| Santander | 47 | 169 | 3,60 | Quindío | 9 | 16 | 1,78 | |
| Bolívar | 40 | 116 | 2,90 | Putumayo | 8 | 60 | 7,50 | |
| Cesar | 35 | 108 | 3,09 | Amazonas | 6 | 92 | 15,33 | |
| La Guajira | 25 | 121 | 4,84 | Casanare | 5 | 33 | 6,60 | |
| Boyacá | 22 | 32 | 1,45 | Caquetá | 4 | 6 | 1,50 | |
| Meta | 22 | 51 | 2,32 | Vichada | 4 | 42 | 10,50 | |
| Magdalena | 21 | 93 | 4,43 | Vaupés | 3 | 40 | 13,33 | |
| Tolima | 20 | 40 | 2,00 | San Andrés y Providencia | 2 | 5 | 2,50 | |
| Norte de Santander | 16 | 80 | 5,00 | Guainía | 1 | 16 | 16,00 | |
| Huila | 16 | 26 | 1,63 | Guaviare | 1 | 2 | 2,00 | |
| Sucre | 15 | 34 | 2,27 | Total | 987 | 3197 | 3,24 | |
Tabla 2. Fuente MSPS.
En este punto, debe decirse que la estrategia analizada se muestra como beneficiosa para el acceso efectivo de quienes residen en territorios dispersos o que sin estar allí ubicados, encuentran dificultades para llegar a los centros médicos encargados de brindar los servicios de salud, pero acarrea unas necesidades distintas como contar con soporte tecnológico que permita una conexión vía internet en tiempo real, cuando así se requiera, sin dejar de lado la infraestructura solicitada para que ello funcione. No obstante, al no haberse remitido por la cartera de salud información al respecto, no puede la Sala concluir el impacto que ha generado esta estrategia en aquellas personas que tienen problemas en temas de accesibilidad física.
Población carcelaria
Ahora bien, en cuanto a la capacidad instalada con la que cuenta la población carcelaria, según lo dicho por la Universidad de los Andes como perito voluntari, se tiene que aún no logran superarse las dificultades. Situación que fue confirmada por la Contraloría General de la República, quien a través de un comunicado de prenshttps://www.contraloria.gov.co/contraloria/sala-de-prensa/boletines-de-prensa/boletines-prensa-2017/-/asset_publisher/Jl4Sa8JTmjbW/content/contraloria-remite-a-la-corte-constitucional-preocupante-informe-sobre-situacion-de-29-carceles-que-visito-en-2016/pop_up?_101_INSTANCE_Jl4Sa8JTmjbW_viewMode=print, dio a conocer que en el año 2016 existían centros de reclusión que presentaban hacinamiento hasta del 260%, que la entrega de medicamentos era deficiente, así como la cantidad de personal médico, que resultaba desproporcionado en relación con el número de detenidos en los establecimientos visitados y que en la mayoría de centros penitenciarios se evidenció ausencia de equipos adecuados para la atención de urgencias. De igual forma, se encontró un gran número de equipos de fisioterapia subutilizados y que el servicio de laboratorio clínico contratado no contaba con sedes en todas las ciudades donde debía atender a población interna.
Adicionalmente, en un nuevo comunicado de prensa emitido en febrero de 2021, se dio a conocer que el sistema carcelario no respondió de forma oportuna, adecuada ni suficiente para mitigar los efectos de la pandemia, pues “carece del personal suficiente para hacer frente a una población conflictiva y especialmente vulnerable, con un buen porcentaje del personal médico que trabaja por prestación de servicio o a medio tiempo. Algunas cárceles no tienen atención médica ni odontológica permanente y otras, como la cárcel de Villavicencio, donde se dieron los mayores niveles de contagio, solo tienen una enfermera y una auxiliar de enfermería en el área de sanidad.
Respecto de lo anterior, debe decirse que una vez se recibió el informe remitido por el Fideicomiso Fondo Nacional de Salud PPL, se conoció que en el Establecimiento Penitenciario de Mediana Seguridad y Carcelario -EPMSC- de Villavicencio se contrató a 6 auxiliares de enfermería, 1 auxiliar de odontología, 1 enfermera profesional, 2 médicos, 1 higienista oral, 2 odontólogos generales, para un total de 13 profesionales de la salu. De conformidad con tales datos, se deduce que el aumento reportado pudo deberse a una mejora llevada a cabo en el talento humano que fue vinculado a los centros de reclusión, sin embargo, también se ha indicado que allí se internan 1.297 personas privadas de la libertad lo que permite concluir que cada galeno y cada odontólogo debe atender a un promedio de 645 internos, lo que en época de pandemia, pudo afectar aún más el acceso a la faceta prestacional del derecho fundamental.
Ahora bien, se observa que en el Complejo Carcelario y Penitenciario de Ibagué se ubican 4.397 internos, para los que se han dispuesto 11 auxiliares de enfermería, 3 enfermeras profesionales y 9 médicos, así como 9 profesionales encargados de la salud bucal -2 higienistas y 7 odontólogos generales-, lo que significa que cada médico y odontólogo tendría a su cargo, una población de 448 y 628 reclusos, respectivamente. Lo anterior, desconoce el postulado de la OMS en el que se indica que para asegurar una adecuada cobertura en salud a una población en general, se necesitan 23 profesionales por cada 10.000 habitante, recomendación que se cumple de forma proporcional para los centros de reclusión reportados a la Sala Especial. Lo anterior, toda vez que el EPMSC de Villavicencio reporta 3 profesionales de la salud -2 médicos y 1 enfermera- para 1.297 detenidos, mientras que para el de Ibagué 12 -9 médicos y 3 enfermeras-, para una población de 4.39.
Adicionalmente, la Corte estima pertinente señalar que revisado el personal de la salud que presta sus servicios en los centros de reclusión, se observa que en 30 centros penitenciarios no se cuenta con odontólogo para atender a la población privada de la libertad, lo que puede afectar su estado de salud, su calidad de vida y su dignidad human, así como el goce efectivo del derecho a la salud, pue se trata de un servicio de salud básico.
Por su parte, la Defensoría del Puebl manifestó que al momento de expedirse la Resolución 3595 de 2016 pudo constata que existían precarias condiciones en la prestación de los servicios de salud a la población carcelaria que se traducía en: (i) falta de medicamentos e insumos médicos y odontológicos para la atención básica; (ii) insuficiencia de personal; (iii) ausencia de contratación con la red externa de operadores en salud; (iv) insuficiencia de medicamentos para la atención de pacientes con enfermedades de alto costo, crónicos y, (v) falta de coordinación entre las entidades que integran el sistema penitenciario.
Más adelante reconoció que para el año 2018 la prestación al derecho a la salud en materia penitenciaria y carcelaria tuvo una mejora en relación con el primer trimestre del mismo año, en la que destacó como aspectos positivos que: (i) observó que el Fondo de Atención en Salud se concentró en suplir algunas plazas de medicina general, profesionales y auxiliares de enfermería y regentes de farmacia que faltaban en los servicios de salud de los establecimientos y; (ii) se normalizó el servicio de laboratorio clínic. Además, indicó que existían deficiencias que conllevaban a una desmejora en la prestación del servicio, como: (a) insuficiencia de equipos biomédicos; (b) falta de mantenimiento de estos; (c) la población privada de la libertad y el personal de sanidad de los establecimientos priorizaban las remisiones a las audiencias judiciales sobre la remisión a las citas médicas, debido al poco personal para traslados, el escaso número de vehículos y en algunos casos la falta de combustible para los mismo.
En suma, reveló que al 27 de julio de 2020, el hacinamiento en Colombia era del 30.8%, lo que fue catalogado dentro del informe verificado como la situación de mayor gravedad al interior de los centros de reclusión y en segundo lugar, la “salud indigna”, la que debido al primero problema se exacerba, pues debido al “hacinamiento no pueden garantizar a toda la PPL condiciones de salud con calidad, acceso suficiente al agua potable, cobertura de programas de resocialización pertinentes, infraestructura adecuada, etc” Finalmente, en marzo de 2022 dio a conocer las limitaciones que afrontan las personas privadas de la libertad en materia de acceso y atención a los servicios de salud, entre ellas, limitaciones de acceso (i) a la prevención y el tratamiento de las enfermedades; (ii) igual y oportuno a los servicios de salud básicos; (iii) igual y oportuno al sistema de protección de salud ofertado por el Estado que permita a todas las personas en reclusión, sin discriminación, igualdad de oportunidades para disfrutar de un alto nivel posible de salud o de bienestar físico, mental y social; (iv) a los servicios de salud especializados para atender enfermedades crónicas, transmisibles y no transmisibles, enfermedades catastróficas y de alto costo -tuberculosis, hepatitis, VIH/SIDA, entre otras-; (v) a servicios de salud especiales, para atener poblaciones con características particulares como las mujeres, adultos mayores discapacitados, grupos étnicos y población OSIDG; (vi) a medicamentos y, (vii) libre y oportuno a los servicios, bienes e instalaciones de salud en su conjunto.
Por lo anterior, se puede colegir que el personal de la salud que ha sido contratado en los centros de reclusión continúa siendo insuficiente para brindar una buena cobertura en su interior, lo que implica que se mantengan barreras en la prestación del derecho fundamental representados en falta de accesibilidad y oportunidad para aquellas personas que se encuentran privadas de la libertad y que aún deben afrontar, entre otras cosas, las limitaciones en el acceso igual y oportuno a los servicios de salud básicos y especializados para atender enfermedades crónicas, transmisibles y no transmisibles, enfermedades catastróficas y de alto costo -tuberculosis, hepatitis, VIH/SIDA, lo que afecta gravemente los derechos humanos de la población privada de la libertad, que requiere de la creación e implementación de medidas de política pública que les permitan mejorar su calidad de vida, aun cuando estén alejados de la vida en sociedad y que esta se mantenga en el tiempo con una buena capacidad instalada. Por lo tanto, la Sala considera necesario que se implementen más y mejores medidas que faciliten la vida en reclusión y garanticen el derecho fundamental a la salud.
Conclusiones en cuanto a accesibilidad
De lo expuesto se concluye que en Amazonas, Guainía, Guaviare, Vaupés y San Andrés, departamentos con un alto porcentaje de población ubicada en zona rura y en los que de tiempo atrás se han registrado problemas de infraestructura y consecuencialmente de acceso efectivo al sistema, se han presentado disminuciones en la cantidad de servicios durante los años analizados. Lo anterior, especialmente en Pediatría, Salas de Parto, Ginecología, Medicina general, Ginecobstetricia, Psiquiatría y Urgencias. Es decir, se mantienen las brechas de desigualdad en ZGD respecto de las ciudades principales.
Debido a lo anterior, debe decirse que no se observa materializada la directriz emitida en la sentencia T-760 de 2008, ya que pese al tiempo transcurrido desde su emisión y si bien se han presentado aumentos en varios departamentos, aún existe un bajo número de servicios habilitados en algunos de ellos, especialmente en territorios dispersos, que afectan el goce efectivo del derecho a la salud. Ahora bien, referente a los profesionales que laboran en el territorio nacional, de acuerdo con lo puesto de presente por Minsalud, si hay un cubrimiento efectivo en algunas partes del país, también es cierto que se encuentra en mora con otras poblaciones que infortunadamente son más vulnerables y cuentan con menor desarrollo.
Adicionalmente, se advierte que el SGSSS colombiano presenta grandes diferencias en la oferta y disponibilidad de servicios de salud, lo que ocasiona mayores inequidades y desigualdades, pues se observa como las principales ciudades son aquellas que dan cuenta de tener una mayor oferta, mientras que las ZGD son las que pese al paso de los años, no han visto aumento o han sido pocos en capacidad instalada y en número de servicios habilitados. Lo anterior, genera problemas en su prestación y, por ende, en la salud de los residentes de tales zonas del país.
Por su parte, la Corte encuentra que la capacidad instalada ofrecida a las personas privadas de la libertad es insuficiente ya que se ha evidenciado que falta personal para atender sus necesidades; asimismo, que la contratación con la red externa de operadores en salud, si bien mejoró para el 2018, continuó reportando deficiencias en equipos biomédicos y priorización de remisiones a las audiencias judiciales sobre las citas médicas, debido al poco personal existente. Dicho de otro modo, las medidas implementadas no han tenido un impacto relevante en la capacidad instalada al interior de los centros de reclusión del país, lo que pudo concluirse de la información remitida por el Fondo Nacional de Salud de las PPL y el Inpec en torno a este tema, puesto que la cartera de salud no remitió los datos solicitados al respecto.
Finalmente, será necesario que la cartera de salud como rectora de la política pública en salud y responsable de implementar las medidas requeridas para mejorar la capacidad instalada y la accesibilidad al SGSSS de todos los residentes del territorio nacional, verifique el número y ubicación de servicios de salud en cada uno de los departamentos y sus características especiales, determine la cantidad que hacen falta para que la infraestructura del país sea suficiente y permita asegurar la cobertura universal; para lo cual deberá habilitar espacios participativos en los que fomente el diálogo con las comunidades y la gobernanz, de tal forma que se logren evidenciar las necesidades reales de las mismas.
En principio, cabe manifestar que la cobertura universal requiere de mecanismos de financiamiento que sean solidarios y que a su vez garanticen el alcance de aquellos para todas las personas. Lo anterior, se logra con la eliminación del pago directo en el momento de recibir atención, así como “la sustitución de este mecanismo de financiamiento por mancomunación solidaria de fondoshttps://www.paho.org/hq/index.php?option=com_content&view=article&id=9748:cobertura-universal-salud-preguntas-frecuentes&Itemid=40690&lang=es#e. La sostenibilidad financiera ha sido establecida como un principio en la Ley 1751 de 2015, que impone como obligación al Estado la financiación sostenible de los servicios de salud. Esto, en concordancia con el literal i) del artículo 6º de la norma, que consagra los elementos y principios del derecho fundamental a la salud, como lo es “disponer, por los medios que la ley estime apropiados, los recursos necesarios y suficientes para asegurar progresivamente el goce efectivo del derecho fundamental a la salud, de conformidad con las normas constitucionales de sostenibilidad fiscal”.
En este punto, cabe recordar el concepto que se ha dado al gasto de bolsillo, que debe entenderse como aquellos pagos que se ven obligados a realizar los hogares por su propia cuenta con el fin de acceder a servicios de salud y que según la OMS se centra en dos cuestiones: (i) los “gastos sanitarios catastróficos -basado en gastos superiores al 10% o al 25% del total de los ingresos o el consumo del hogahttps://apps.who.int/iris/bitstream/handle/10665/310924/9789243513553-spa.pdf?ua=1- y, (ii) los “gastos sanitarios empobrecedores.
De conformidad con lo establecido por Naciones Unidas y la OPS el gasto de bolsillo como contribución privada dentro del sistema de salud se genera principalmente en (i) pagos directos por servicios prestados -relacionados con su demanda en salud- y; (ii) pagos adicionales -medicamentos y bienes médicos, entre otros-, el que se usa habitualmente como un indicador aproximado de la equidad en la estrategia financiera del país. No obstante, la exactitud de la afirmación depende de un análisis cruzado con información sobre los beneficiarios y sobre el uso final de esos recursohttps://www.observatoriorh.org/sites/default/files/webfiles/fulltext/OPS_USAID_analisis_sector_salud_herramienta_formulacion_politicas.pdf. Lo anterior, genera que alrededor de 100.000.000 de personas se vean cercanas a la pobreza extrema (viven con 1.90 dólares al mes o menos), por los gastos que deben solventar de su propio bolsillo para servicios de salud, situación que afronta casi el 12% de la población mundial quienes gastan al menos un 10% del presupuesto familiar para pagarlohttps://www.who.int/es/news-room/fact-sheets/detail/universal-health-coverage-(uhc). Por lo tanto, y con el fin de contrarrestar esta situación los Estados miembros de la OMS se comprometieron en 2005 a mejorar sus sistemas de financiamiento en temas de salud, para que los usuarios accedan a los mismos sin sufrir afectación económichttps://apps.who.int/iris/bitstream/handle/10665/44373/9789243564029_spa.pdf?sequence=1.
Ahora bien, el SGSSS colombiano como bien se ha dicho, cuenta con dos regímenes: el RC que se financia con cotizaciones que realizan sus afiliados y el RS que se sufraga con subsidios cruzados en parte con recursos del presupuesto nacional asignados a la PPN y las cotizaciones realizadas al RC -un punto porcentualhttps://www.minsalud.gov.co/salud/Documents/Financiamiento%20del%20R%C3%A9gimen%20contributivo%20y%20otros%20procesos.%20CAP%205.pdf. Sistema de financiación que ha sido asemejado en algunos estudios comparativos de sistemas de salud de la región con el de países desarrollados desde la perspectiva de los aportes que realiza el sector privado en el gasto tota.
En relación con lo anterior, debe decirse que el sistema de salud de Colombia impone a través del Acuerdo 260 de 200 la obligación a sus afiliados de realizar una serie de pagos definidos como cuotas moderadoras, las cuales “tienen por objeto regular la utilización del servicio de salud y estimular su buen uso, promoviendo en los afiliados la inscripción en los programas de atención integral desarrollados por las EPS y los copago que son aportes en dinero que sufragan en parte el valor del servicio demandado para así ayudar en la financiación del sistema, lo anterior, es aplicado teniendo en cuenta el ingreso base de cotización del afiliado que aporta al SGSSS.
Pagos que tienen unos montos establecidos en el artículo de la referida norma así como topes máximo con el fin de dar aplicación al principio de solidaridad y equidad, que buscan impedir que este tipo de cobros que ayudan a financiar el sistema se conviertan en una barrera de acceso para los usuarios ni sean utilizados para discriminar en virtud de los determinantes sociales de los mismos. En cuanto a la población afiliada al RS se realiza el cobro de copagos de la siguiente manera (i) quienes se encuentren en situación de indigencia debidamente verificada y las comunidades indígenas, quienes accederán a atención gratuita, (ii) el nivel uno del Sisbén y la población incluida en listado censal, el mayor copago será del 5% del valor total. Tendrá un límite por año calendario de medio smlmv y, (iii) el nivel 2 del Sisbén el copago máximo es del 10% del valor de la cuenta sin que el cobro por un solo evento exceda de la mitad de un smlmv para ambos casos, lo máximo por año calendario será de un smlmv.
Ahora bien, debe decirse que se ha implementado la obligación del afiliado cotizante y de los beneficiarios de cancelar las cuotas moderadora y los copago correspondiente. Mismos que buscan racionalizar el uso de servicios del sistema y complementar la financiación del PBS Por su parte, la Ley 1122 de 2007 definió que no habrá cobro de copagos ni cuotas moderadoras para los vinculados en el nivel uno del Sisbé. Posteriormente, la Resolución 365 de 200 eximió de los mismos a poblaciones especiale siempre y cuando presenten condiciones de pobreza similares a las del nivel I del Sisbén. Respecto lo anterior, después de proferida la sentencia T-760 de 2008, el Gobierno nacional ha emitido algunas normas que resultan relevantes para el tema que se analiza.
La Ley 1306 de 200 estableció la posibilidad de no cobrar copagos a las personas con discapacidad mental, con la excepción de que sus ingresos le permitan el pago de estos.
La Ley 1388 de 201, excluyó del pago de los copagos a los menores de 18 años diagnosticados con (i) cáncer en cualquiera de sus etapas; (ii) aplasias medulares y síndrome de falla medular, desórdenes hemorrágicos hereditarios, enfermedades hematológicas congénitas, histiocitosis y desórdenes histoicitarios y; (iii) aquellos con sospecha de cáncer.
La Ley 1412 de 201, liberó de estos pagos a quienes acceden a una vasectomía o ligadura de trompas.
La Ley 1438 de 201, dirigida a las niñas, niños y adolescentes de Sisbén I y II con discapacidades físicas, sensoriales y cognitivas, enfermedades catastróficas y ruinosa certificadas por el médico tratante, así como los menores y mujeres que sean víctimas de violencia física o sexual y todas las formas de maltrato certificadas por el médico tratante, en la que se establece que no debían sufragar valor alguno.
La Ley 1448 de 201 eximió de copagos y cuotas moderadoras a las víctimas del conflicto armado interno y de lesiones personales causadas con cualquier tipo de ácido o sustancia similar o corrosiva que genere daño al entrar en contacto con el cuerpo human y a la población perteneciente a comunidades “negras”, afrocolombianas, raizales y palenqueras en los términos del Decreto 4635 de 2011.
En relación con lo anterior y sobre el financiamiento la cartera de salud ha publicadhttps://www.minsalud.gov.co/proteccionsocial/Financiamiento/Paginas/indicadores_generales.aspx y ha remitido a la Sala los gastos en salud públicos y privados de los años 2013, 2014, 2015, 2019 y 2020, que según lo dado a conocer, desde el 2009 ha tenido a la protección financiera como uno de los objetivos más importantes en su agend.
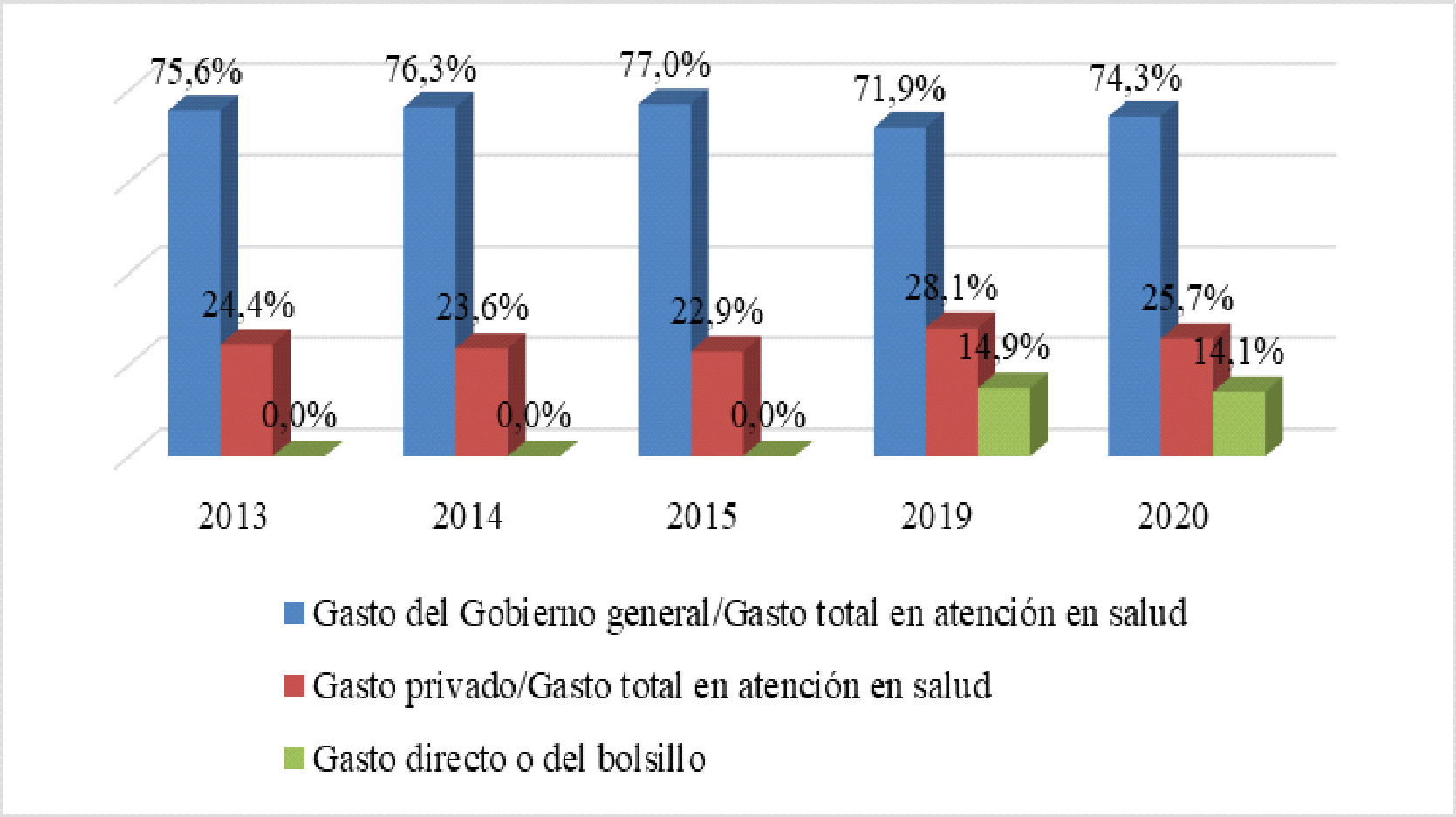
Figura 27. Gasto total de atención en salud (% y reporte Minsalud.
Sea lo primero manifestar que para los años 2013, 2014 y 2015 no se conoció el dato del gasto del bolsillo de las familias colombianas. Asimismo, puede concluirse que es mucho mayor la inversión que lleva a cabo el Gobierno nacional en temas de salud que el realizado como gasto privado, sin que ello haya implicado necesariamente la protección de bolsillo a los usuarios del sistema para los tres primeros años; no obstante, para los últimos dos reportados se puede afirmar que en efecto el gasto de bolsillo fue bajo, como bien lo aseguró el MSPS en la audiencia públic, en comparación con el gasto privado y que coincide con la cifra que fue publicada en torno al gasto de bolsillo de Colombia y que se analizó en paralelo con otros países de la región.
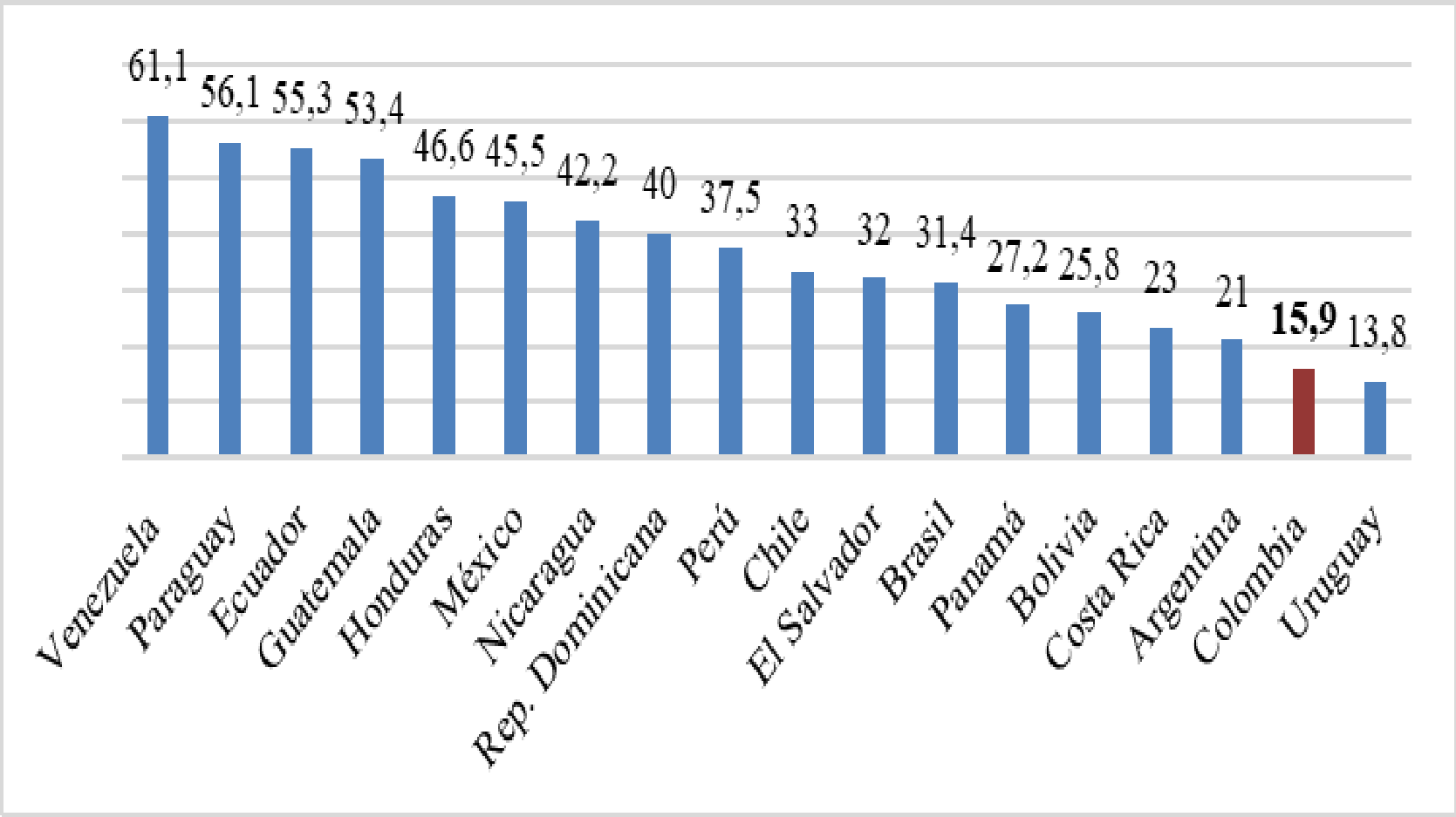
Figura 28. Participación porcentual del gasto de bolsillo en el gasto total en salud 201.
Al respecto, cabe señalar que en un comparativo de dieciocho países de América Latina Colombia ocupaba el segundo lugar con un gasto de bolsillo del 15.9%. Así las cosas, para el 2014 se reportó que el gasto de bolsillo de los colombianos no superó el 17, cifra que se muestra favorable a la protección que en este concepto se debe brindar, si se tiene en cuenta lo dicho por la OPS, quien señaló que un 20% del gasto total en salud es una cifra que de acuerdo con la OMS, aleja a los países del riesgo de que sus habitantes afronten gastos empobrecedores o catastrófico.
De otra parte, se conoció la investigación realizada por “The Lancet que indicó que en un comparativo realizado entre los principales países de Latinoamérica en el 2016, Colombia tenía un gasto de bolsillo del 20.6%, por lo que ocupaba nuevamente el segundo lugar entre los países con menor gasto de bolsillo, antecedido de Argentina tal como se evidencia en la siguiente gráfica:
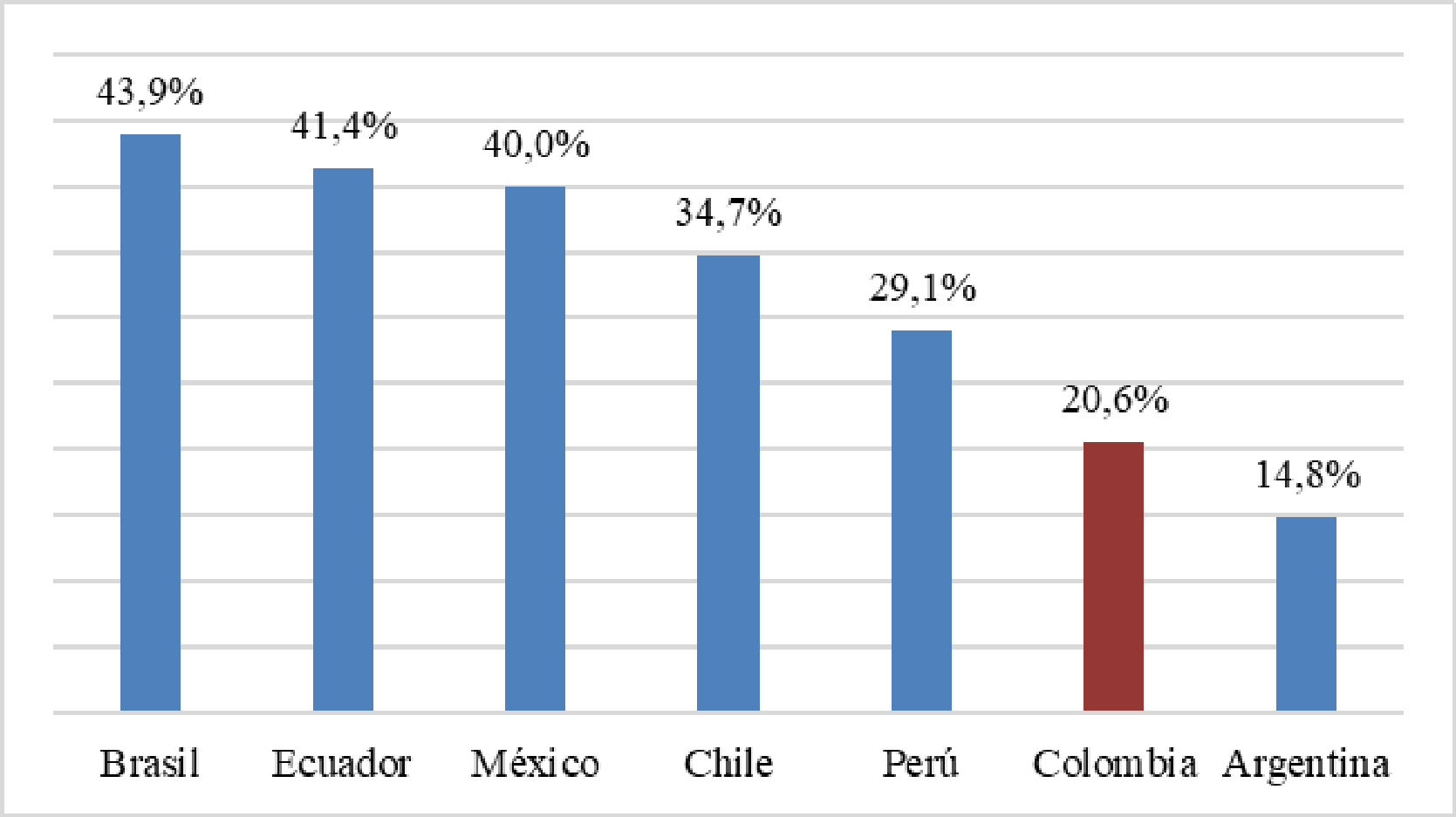
Figura 29. Gasto de bolsillo sobre gasto total en salud para los principales países de Latinoamérica 2016
Como se advierte, para la época Colombia sobresalía en la región, no obstante, se evidencia que entre los años 2011 (Figura 28) y el 2016 (Figura 29) se presentó un incremento en el gasto de bolsillo, el cual puede encontrar justificación en la disminución que respecto de la afiliación se dio en el 2016, pues la misma se situó en un 91%, siendo la más baja de los últimos diez años. Por lo tanto, al reducirse la asegurabilidad al SGSSS, el gasto de bolsillo de las familias colombianas aumenta pues el acceso al servicio de salud debe ser cancelado de forma particular y no con cargo al sistema, lo que los expone a sufrir gastos catastróficohttps://www.paho.org/salud-en-las-americas-2017/?post_type=post_t_es&p=290&lang=es.
Lo anterior, ya ha sido objeto de análisis por parte de la OMS, quien indicó que para el 2010 entre el 15% y el 44% de la población colombiana tenía una incidencia de gasto catastrófico superior al 10%, mientras que entre el 1.5% y el 3.19% soportaba un 25% del gasthttps://apps.who.int/iris/bitstream/handle/10665/310924/9789243513553-spa.pdf?ua=1. Cifras que dan cuenta de que entre 6.783.000 y 19.896.800 de personas utilizaron el 40% o más de su capacidad de pago en sufragar en servicios de salud. En este punto, resulta necesario retomar el tema de copagos y cuotas moderadoras que por tratarse de un gasto privado puede convertirse en una barrera para el acceso al sistema. Sobre este asunto la Corte en sentencia T-117 de 2020 ordenó la exoneración de copagos y cuotas moderadoras. Para ello estableció que se permita la liberación de los pagos exigidos, cuando el usuario demuestre que para realizarlo se afecta o amenaza algún derecho fundamental, como reglas que el operador judicial debe tener en cuenta para eximir del cobro de estas cuota
. Lo anterior, permite colegir que si bien es necesario realizar cobros a los pacientes como mecanismo para racionalizar el uso de servicios de salud y financiar el mismo, estos deben generarse conforme a los ingresos y posibilidades que de llevarlos a cabo, tenga cada usuario, de lo contrario, se podría afectar su derecho fundamental y aumentar la inequidad, elemento que de forma clara busca disminuirse a través de la cobertura universal. De lo anterior, da cuenta lo manifestado por la Defensoría del Pueblo quien reportó que durante los años 2020 y 2021, recibió un total de 379 quejas presentadas por la imposibilidad de pagar cuotas moderadoras y copagos.
Así lo ha entendido el Gobierno nacional, quien ha emitido disposiciones que exoneran a algunos a pacientes con características especiales y/o enfermedades particulare . Sin embargo, cabe manifestar que la multiplicidad de reglamentación emitida puede confundir tanto a prestadores de salud como a paciente
, quienes, sin tener capacidad para ello, pueden verse obligados al pago de las cuotas moderadoras o copagos por el desconocimiento o imposibilidad de interpretar las normas. No obstante, la cartera de salud afirmó estar trabajando el proyecto de resolución “Por la cual se determina el régimen aplicable para el cobro de pagos compartidos o copagos y cuotas moderadoras a los afiliados al Sistema General de Seguridad Social en Salud” en el que se consolidarán todas las normas aplicables en materia de cuotas moderadoras y copagos, así como sus excepciones, acto administrativo sobre el que ya fueron concertados los ajustes con las asociaciones de pacientes.
Puede decirse que si bien lo analizado podría indicar que la protección de bolsillo que ofrece el actual sistema colombiano, salvaguarda a sus usuarios, una vez verificada la información que reposa en el “Catálogo de Información Financiera con Fines de Supervisión” de la Supersalud y la Adres, se observa que los valores que por copagos y cuotas moderadoras obtuvieron las cinco EPS que cuentan con mayor número de afiliados en el RC, con corte a junio de 2020, fueron los siguientes:
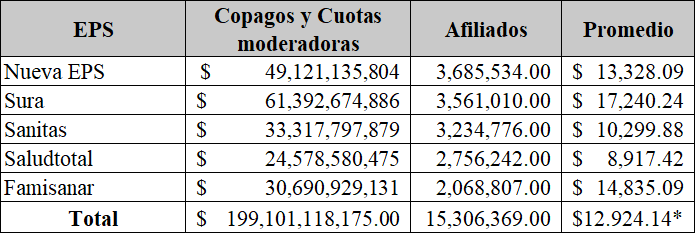
*Promedio correspondiente a lo pagado durante seis meses.
Tabla 3. Dineros recaudados por las EPS a junio de 2020.
Además, debe añadirse que a los pagos referidos, habrá que sumar el valor que por concepto de cotización al SGSSS se cancela: 4% si es empleado y 12.5% del IBC, si aporta como independiente. Sin embargo, la Sala no cuenta con información que permita identificar, de acuerdo a los niveles de ingreso, que porcentaje de la población incurre en gasto empobrecedor, por lo tanto y dada la importancia que tiene este componente para la cobertura universal, se ordenará al MSPS que remita los datos sobre gasto privado y gasto de bolsillo en los que incurren los colombianos, señalando los conceptos que los conforman, la participación en cada uno de ellos y que porcentaje de la población incurre en gasto catastrófico.
Calidad
En lo que a este ítem se refiere, la cartera de salud ha emitido diversas disposiciones entre las que se destacan, como más relevantes para el análisis que se adelanta, las siguientes:
La Ley 1438 de 2011 estableció en sus artículos 107 y 108 la necesidad de fortalecer el Sistema de Información de Calidad -SIC-, a través de indicadores que permitan conocer el desempeño y los resultados de los agentes del SGSSS y así informar a los usuarios sobre aquello, para garantizar su derecho a la libre elección en cuanto a prestadores de servicios de salud y aseguradores.
Asimismo, en el artículo 6 consagró la necesidad de crear el PNDP 2012-202, con el fin de disminuir la inequidad existente y de esta forma garantizar la igualdad de oportunidades a través de políticas de promoción social, entre las que se enuncian el acceso a los servicios de salud en condiciones de calidad, atendiendo a los principios de universalidad y sostenibilidad del sistemhttps://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/ED/PSP/PDSP.pdf.
La Resolución 1441 de 201, estableció los procedimientos y condiciones de habilitación y adoptó el Manual de Habilitación, aplicable a las IPS, los profesionales independientes de la salud, los servicios de transporte especial de pacientes y las entidades con objeto social diferente a la prestación de servicios de salud, que por requerimientos propios de su actividad, brinden de manera exclusiva servicios de baja complejidad y consulta especializada, que no incluyan servicios de hospitalización ni quirúrgicos.
La Resolución 1841 de 201– reguló lo concerniente al PDSP y estableció la obligatoriedad en su cumplimiento, tanto para los integrantes del SGSSS, como del Sistema de Protección Social en el marco de sus competencias y obligaciones. De igual forma, indicó que su implementación y ejecutoria, estaría en cabeza de las ET, EAPB, IPS y entidades adscritas al MSPS.
El Decreto 903 de 201 a través del cual se emitieron disposiciones y se ajustaron las correspondientes al SOGCS, así como definió las reglas para su operación en el SGSSS y riesgos laborales.
La Resolución 256 de 201 contiene disposiciones relacionadas con el SIC, que tienen como fin impactar al usuario mediante el recaudo de información en Sisprhttps://www.minsalud.gov.co/salud/Paginas/SistemaIntegraldeInformaci%C3%B3nSISPRO.aspx.
La Resolución 3100 de 201, mediante la cual se delimitaron los procedimientos y condiciones de inscripción y habilitación de los prestadores de servicios de salud. Asimismo, adoptó el Manual de Inscripción de Prestadores y Habilitación de Servicios de Salud.
Como bien se ha visto, la calidad resulta ser de gran valía dentro de nuestro sistema de salud, ya que mediante esta se garantiza que la prestación del servicio tenga efectos en la recuperación de la salud de las personas, la cual ha sido definida desde el artículo 2 del Decreto 1011 de 2006 como“…la provisión de servicios de salud a los usuarios individuales y colectivos de manera accesible y equitativa, a través de un nivel profesional óptimo, teniendo en cuenta el balance entre beneficios, riesgos y costos, con el propósito de lograr la adhesión y satisfacción de dichos usuarios”. El decreto antes mencionado, también regula el SOGCS, que busca mejorar los resultados de la atención en salud y que tiene como centro al usuario, el cual va más allá de una simple verificación de la existencia de infraestructura o documentación de los proceso.
Adicionalmente, desde el año 2016 se creó la aplicación para teléfonos móviles denominada ClicSalud que busca conocer la opinión en torno a la calidad y desempeño de las IPS y EPS del SGSSS, así como dar a conocer los precios de medicamentos y los resultados del Ranking de EPS.
En efecto, el Gobierno nacional con posterioridad a la expedición del decreto mencionado estableció el SOGCS, el cual tiene como componentes: (i) el Sistema Único de Habilitació, (ii) la Auditoría para el Mejoramiento de la Calidad de la Atención de Salu, (iii) el Sistema Único de Acreditació y, (iv) el Sistema de Información para la Calida, que buscan mejorar la atención en los servicios de salud.
Ahora bien, la cartera de salud creó el Observatorio Nacional de Calidad en Saluhttps://www.minsalud.gov.co/salud/PServicios/Paginas/sistema-obligatorio-garantia-calidad-SOGC.aspx, instancia a cargo de la oficina de calidad de la entidad, que tiene como fin la disposición y divulgación de la información correspondiente a la forma en la que se brinda el servicio de salud en Colombia. Dicho observatorio tiene como objetivos entre otros, la (i) gestión de los datos que permitan comprender las condiciones de calidad en la atención en salud; (ii) monitorear de forma permanente los cambios en las condiciones de calidad en la atención, así como sus tendencias y, (iii) poner en conocimiento de los usuarios y actores del sistema la información disponible sobre calidad de la atención y la salud en condiciones de igualdad y transparencia a través de datos que se discriminan por departamentos, EPS e IPS, la cual se remite de forma semestral por la Supersalud al MSPS. Asimismo, Minsalud indicó que el observatorio cuenta con un visor de resultados de los indicadores que permiten a los interesados realizar comparaciones entre los diferentes prestadores
En suma, el ente ministerial manifestó que desde el año 2012 implementó “una plataforma que reúne una serie de canales de acceso y difusión, a través de los cuales es posible monitorear resultados y situaciones de salud específicas del país. Las herramientas presentes en la plataforma son: (i) el portal de internet Sispr; (ii) portal de indicadorehttps://www.sispro.gov.co/Pages/Home.aspx; (iii) la página de internet de los registros, observatorios y sistemas de seguimiento de Minsalu; (iv) cubos de información y; (v) repositorio institucional digital RID del MSPhttps://www.minsalud.gov.co/sites/rid/Paginas/buscar.aspx<https://www.minsalud.gov.co/sites/rid/Paginas/buscar.aspx">.
Ahora bien, la Resolución 256 de 2016 adoptó ciento diez indicadores dirigidos a los prestadores, EAPB y DTS, que permiten medir: (i) efectividad, (ii) seguridad/gestión del riesgo y, (iii) experiencia de la atención; información que es recaudada en Sispro.
En este punto debe decirse que dentro del recaudo de datos que se efectúa desde la experiencia en la atención, el MSPS compila información sobre la oportunidad en el acceso a los servicios a través de la medición del tiempo que se tardan los diferentes actores en asignar citas o iniciar tratamientos. Por lo tanto, si bien la oportunidad en principio permitiría verificar la accesibilidad a los servicios, también evidencia las condiciones de calidad en que aquellos -los servicios-, se prestan. Lo anterior, ya que resulta difícil entender que la misma sea adecuada cuando los usuarios deben soportar demoras en la atención. Respecto del tiempo que trascurre en la asignación de citas, se ha reportado lo siguiente en los últimos años:
En cuanto a las Instituciones Prestadoras de Salud:
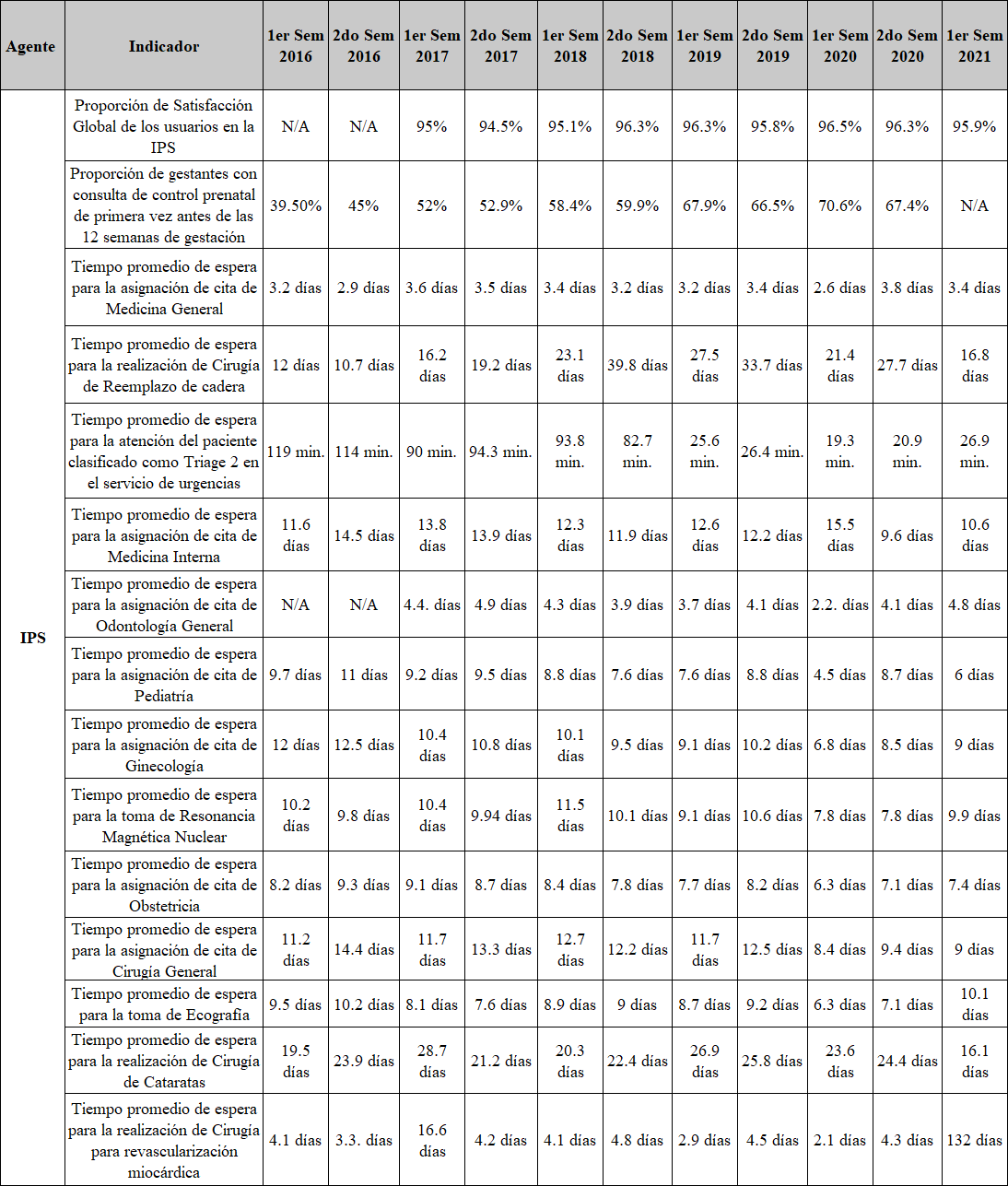
Tabla 4. Realización propia. Datos Sispro.
Ahora bien, de la información reportada se observa que los porcentajes de mujeres que asisten a su primer control de embarazo antes de la semana doce de gestacióhttps://www.who.int/es/news-room/detail/07-11-2016-pregnant-women-must-be-able-to-access-the-right-care-at-the-right-time-says-who en el 2016 correspondía al 39% con un aumento que llegó en el primer semestre del 2020, al 70%, sin embargo, para el segundo semestre del mismo año, se redujo al 67%. En consecuencia, cabe manifestar que el trabajo que ha desplegado la cartera de salud ha mostrado avances significativos sobre este tema que aún exige mantener las medidas que han impactado el indicador, pues se evidencia que en seis años, ha crecido en un 27.9% sin que haya logrado estabilizarse. Por tal razón, en pro de avanzar en el goce efectivo del derecho a la salud, se debe continuar con la implementación de mecanismos que mejoren el indicador y asegurar a esta población una atención sanitaria de calida.
En torno a las citas de medicina general, puede decirse que los tiempos de espera se han mantenido, ya que como muestra la tabla, en el 2016 se tardaban 3.2 días, para el año 2021, 3.4 días y si bien, tuvo algunos incrementos en los años 2017, 2018, 2019 y 2020, para el 2021, retomó los tiempos iniciales, lo que se muestra como beneficioso respecto de la población vinculada al sistema. Lo anterior, difiere de lo dicho por el MSPS, que en la audiencia pública manifestó que en promedio los tiempos de espera para este servicio aumentaron en 2016 de 6,6 a 8,5 días en 201.
Ahora bien, los servicios de cirugía general, medicina interna, ginecología, obstetricia y la práctica de ecografías, reportan un tiempo de espera para ser asignados que va de 4 hasta 10 días. Tiempos máximos que según Minsalud se dan con mayor frecuencia en el R, siendo entonces un tema en el que se debe avanzar y para lo que podrá ser necesario aumentar el talento humano en salud o mejorar la capacidad resolutiva de otras especialidades.
De otra parte, el tiempo que tarda la atención de urgencias de un paciente clasificado en triage II mostró una importante mejoría respecto de los años 2016 y 2017, ya para el 2021, no superó los 30 minutos establecidos en el artículo 5 de la Resolución 5596 de 201; situación que debe ser resaltada y que además concuerda con lo concluido en el informe “Monitoreo a los servicios de urgencias de IPS en Colombia.
Por su parte, y una vez revisados los tiempos que se demora la IPS en programar una cirugía de catarata y de reemplazo de cadera, se observan razonables -16 días-; ya que, si bien dichos padecimientos generan una limitación en el usuario, la misma no representa la gravedad que puede ofrecer, por ejemplo, una afectación coronaria. Por tal razón, debe reconocerse el avance que sobre estos indicadores ha demostrado la cartera de salud en beneficio del goce efectivo del derecho fundamental.
En cuanto al tiempo de espera para llevar a cabo la cirugía de revascularización miocárdica, es preciso señalar que si bien el indicador reportó un tiempo máximo de 16 días en el 2017 y llegó a programarse en 2 días -2020-, para el primer semestre del 2021 Sispro reportó un tiempo de 132 días, no obstante, en el informe remitido por el MSPS en el marco del seguimiento a la orden 1, se dio a conocer que en este periodo los tiempos fueron de 3.14 días; lo que si bien muestra un retroceso, a pesar de la gravedad de la patología que da lugar a la intervención, no puede ser considerado como de gran impacthttps://www.who.int/cardiovascular_diseases/es/. Adicionalmente, la Sala debe llamar la atención en torno a los errores en los datos publicados en Sispro que desinforman respecto de lo enunciado.
Ahora bien, respecto de los tiempos para iniciar el tratamiento para el cáncer de mama y la leucemia en menores de 18 años, el MSPS solo remitió datos respecto del primer semestre del 2016. Sin embargo, la Sala halló información publicada por el Observatorio Nacional de Cáncer, que da a conocer lo correspondiente a los años posteriores respecto del cáncer de mama, próstata, leucemia y de cuello uterino. Lo anterior, se muestra así publicad:
| Tipo de cáncer | Medición | 2016 | 2017 | 2018 | 2019 |
| Cáncer de mama | Desde la sospecha hasta el diagnóstico | 59 días | 52 días | 65 días | 68 días |
| Desde el diagnóstico hasta el primer tratamiento | 75 días | 87 días | 92 días | 91 días | |
| Cáncer de próstata | Desde la sospecha hasta el diagnóstico | 56 días | 67 días | 93 días | 90 días |
| Desde el diagnóstico hasta el primer tratamiento | 93 días | 97 días | 125 días | 114 días | |
| Leucemia en niños | Desde la sospecha hasta el diagnóstico | 21 días | 27 días | 15 días | |
| Desde el diagnóstico hasta el primer tratamiento | 71 días | 10 días | 16 días | ||
| Cuello uterino | Desde la sospecha hasta el diagnóstico | 45 días | 63 días | 83 días | 76 días |
| Desde el diagnóstico hasta el primer tratamiento | 86 días | 98 días | 106 días | 105 días | |
Tabla 6. Oportunidad en día. Datos para el percentil 75.
Nótense las dilaciones en los tiempos reportados que desconocen la velocidad con la que tales patologías se agravan, así como el riesgo que implican para la vida del paciente. De lo anterior, da cuenta Minsalud quien en la Guía de Práctica Clínica -GPC- para la detección temprana, tratamiento integral, seguimiento y rehabilitación del cáncer de mama, indicó que estudios sobre el tema, han establecido que “demoras prolongadas durante el proceso diagnóstico se asocian con incrementos en el tamaño del tumor, con estados más avanzados al momento del diagnóstico así como con un peor pronóstico a largo plazo, aunque los resultados de la totalidad de los estudios no son uniformes. El meta-análisis de Richards y cols., encontró que la demora en el diagnóstico y tratamiento de cáncer de mama influencia significativamente la tasa de supervivenciahttps://www.minsalud.gov.co/sites/rid/1/Gu%C3%ADa%20de%20Pr%C3%A1ctica%20Cl%C3%ADnica%20%20de%20Cancer%20de%20Mama%20versi%C3%B3n%20completa.pdf. Situaciones que se ven materializadas dentro de los 159 días reportados en el 2019 como tiempo para iniciar el tratamiento requerido, sin que se haya publicado información para los años 2020 y 2021.
En cuanto a la Leucemia, la Sociedad Americana de Cáncer dijo que “Algunos niños se encuentran críticamente enfermos cuando reciben el diagnóstico de leucemiahttps://www.cancer.org/es/cancer/leucemia-en-ninos/tratamiento/tratamiento-inmediato.html, lo que genera la necesidad inmediata de brindar la atención que el diagnóstico exige y que, de acuerdo con los tiempos aquí establecidos, no se está brindando oportunamente; en contravía de los derechos fundamentales de los menores de edad. De ello dan cuenta los 92 días tomaba para iniciar el tratamiento en el año 2016 y que sin duda alguna, resultaba ser un tiempo en el que el paciente podía ver afectada la oportunidad del tratamiento, la vida misma y sus condiciones de dignidad. No obstante, para el 2018 se observó una reducción en aquellos, que ahora se ubica como tiempo para iniciar el tratamiento, 31 días, lo que si bien demuestra avances, ante las consecuencias que puede generar la espera para recibir aquel, se hace necesario continuar trabajando en su reducción.
Situación que se muestra más grave respecto del tratamiento para cáncer de cuello uterin y de próstata, que reportaron en el 2019 una tardanza de 181 y 204 días para su inicio. Este escenario evidencia demoras que sin lugar a duda generan pérdida en la oportunidad del tratamiento y afecta los derechos a la salud, la vida en condiciones dignas e incluso pone en riesgo la vida misma.
Para las Entidades Administradoras de los Planes de Beneficios en Salud:
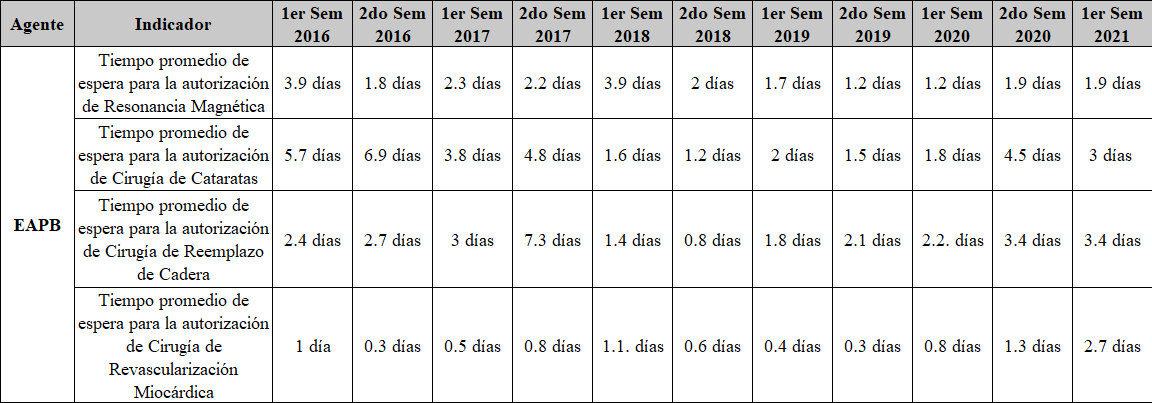
Tabla 5. Elaboración propia. Datos MSPS y Sispro.
De la tabla, se deduce que el término para llevar a cabo la autorización del procedimiento de cirugía de cataratas y las resonancias magnéticas, disminuyó notablemente para el año 2021, lo que representa una mejoría en cuanto a prestación del servicio de salud en términos de oportunidad y calidad para los usuarios de este. Sin embargo, la autorización de la cirugía de revascularización miocárdica reportó en el 2016, 1 día, tiempo que disminuyó en 2017, 2018, 2019 y 2020. Ahora bien, para el primer semestre del 2021 se dio a conocer un tiempo que supera los anteriores y que indica que son 2.7 días lo que toma la entidad en autorizar el procedimiento, a lo que se debe sumar los que se toma la EPS para dar materialidad a tales autorizaciones. Es decir, aparentemente las medidas implementadas durante el 2021 en torno al asunto que se analiza no han tenido el impacto esperado y contrario a ello, han dilatado la garantía del derecho fundamental a los pacientes con padecimientos coronarios, lo que implica una labor adicional que permita disminuir los tiempos.
Por lo tanto, si bien el MSPS ha creado e implementado procedimientos que buscan mejorar y controlar en mayor medida la calidad en la atención, esto no ha sido suficiente y se debe seguir trabajando para obtener resultados que se reflejen en la prestación de los servicios.
Finalmente, en torno a las Direcciones Territoriales de Salud:
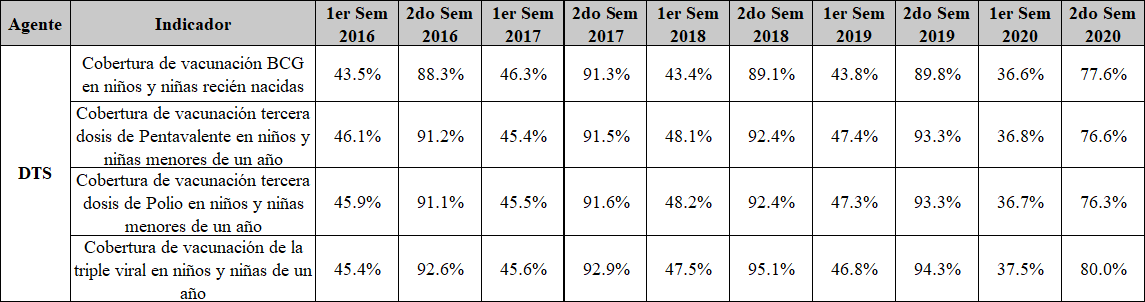
Tabla 6. Datos MSPS y Sispro.
De acuerdo con la tabla anterior, desde el año 2016 se han obtenido avances respecto de inmunización, así como indicadores que sobrepasan el promedio mundiahttps://www.who.int/es/news-room/fact-sheets/detail/immunization-coverage, situación que debe resaltarse dada la importancia que ello genera en temas de prevención de enfermedades, discapacidades y defunciones por padecimientos que se pueden preveni, como lo son la difteria, tos convulsa, tétanos, influenza tipo b y hepatitis B -pentavalente-, tuberculosis -BCG-, polio, sarampión, rubeola y parotiditis.
Ahora bien, debe tenerse en cuenta que la disminución presentada en el primer semestre del 2020 respecto del segundo del 2019, pudo ocasionarse por las medidas decretadas en virtud del Covid-19 que limitaron en gran medida la circulación de las personas en todo el territorio nacional, disminuyeron la demanda de consultas médicas y demás servicios no relacionados con la atención de dicha enfermedad, fomentaron la atención no presencial para el segundo semestre del 2020 y ello se refleja en los datos analizados, pues allí se reportaron porcentajes que demuestran una reactivación en la vacunación durante el segundo semestre de 2020.
Adicionalmente, los parámetros de medición de calidad en la prestación de los servicios de salud utilizados por el Ministerio, también se respaldaron en los resultados de la ECV practicada anualmente por el DANE, que permitieron establecer que los usuarios estuvieron altamente satisfechos. Sobre la encuesta mencionada, Minsalud manifestó que se trata de un mecanismo “eficiente que permite conocer el acceso a los servicios de salud desde la perspectiva de los afiliados (demanda) y complementa otras fuentes de información en el sistema que permiten evaluar la oferta tanto de prestación como de aseguramiento y las necesidades en salud de la población.
La cartera de salud refirió que la encuesta tiene una amplía batería de preguntas relacionadas con salud, las cuales al ser complementadas con Sispro, permiten monitorear la calidad en la prestación del servicio. De la encuesta se extrae el siguiente dato “% de la población que considera que en general la calidad de la prestación del servicio de salud (medicina general, medicina especializada, odontológica, etc.) fue buena o muy buena, el cual mostró la siguiente tendencia en sus respuestas:
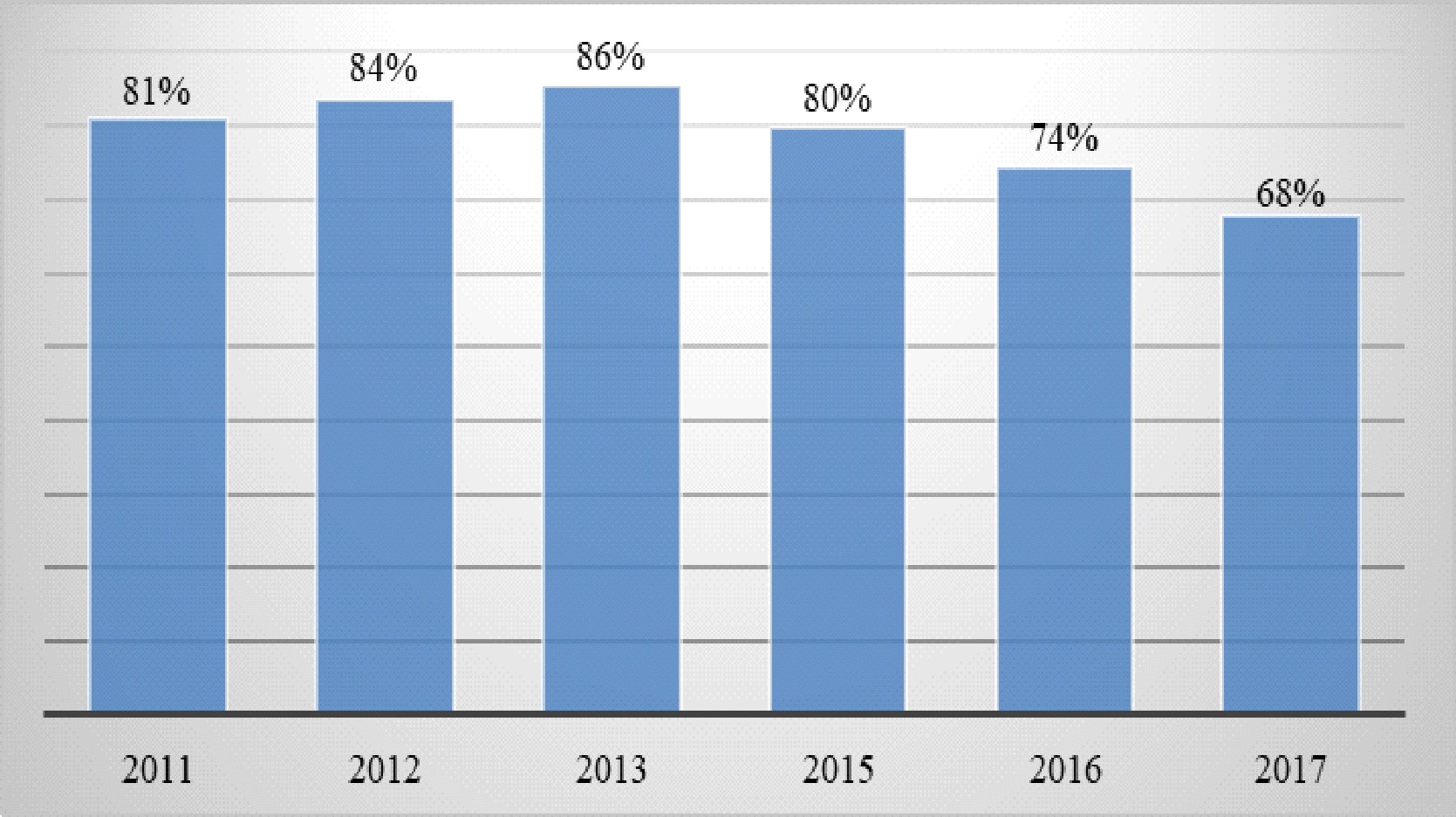
Figura 23. Calidad del servicio de salu.
Lo anterior, dio a conocer una disminución en la percepción de calidad en la prestación del servicio de salud en los encuestados, la cual comenzó en 2011 en un 81% pero seis años después, se encontraba en 67.6%, lo que evidencia problemas en cuanto a la forma como se prestan dichos servicios; información que solo se reportó en torno a este ítem hasta el año 2017, toda vez que para los años 2018 a 2021 no se generó el consolidado sobre este puntwww.dane.gov.co/files/investigaciones/condiciones_vida/calidad_vida/Boletin_Tecnico_ECV_2018.pdf.
De acuerdo con Estudio Nacional de Evaluación de los Servicios de las EPS 202, la proporción de usuarios que consideró fácil o muy fácil acceder a un servicio de salud, fue para los años 2014, 54%; 2016, 48.9%; 2017, 43.4%; 2018, 42.1%; 2019, 65.9%; 2020, 62% y 2021, 78%. Lo anterior, demuestra que en 2014 y como bien lo reconoció el MSPS, el 46% de los usuarios consideraron difícil acceder a estos en su EPS, situación que fue para el 2016 de 51,1%; 2017, 56.6%; 2018, 57.9%; 2019 de 34.1%; 2020 de 38% y 2021 de 22%. Dicho de otro modo, en 3 de los años citados, más del 50% de los encuestados encontraron difícil acceder al SGSSS, no obstante, ese porcentaje ha ido fluctuando hasta el punto de reportar en el 2021, el más bajo de todos los años que se analizan, lo que sirve de indicativo para inferir que la prestación del servicio ha mejorado y se han implementado en mayor medida de las atenciones virtuales y la telemedicina.
Asimismo, y respecto de la satisfacción global de los usuarios en su EPS, se dio a conocer que para 2017 fue de 72.6%, para 2019 disminuyó a 69.4%, en 2020 fue de 79% y en 2021 fue del 78%, datos que han evidenciado mejores reportes para el RC en el 2019 y para el RS en los demás. Lo que demuestra una disminución en el 2019, pero que se incrementó para los siguientes y que se ha mantenido por encima del 70% respecto de la percepción positiva de los usuarios sobre la calidad de la prestación del servicio.
A su vez, la Supersalud indicó que durante las vigencias 2020 y 2021 impuso sanciones en contra de las EAPB por valor de $19.783.303.98 relacionados con fallas en la prestación de los servicios de salud que integran, entre otros, falta de autorización, demoras en la autorización de estos y negación de servicios PBS y servicios y medicamentos PBS no UP. Entre el año 2017 y febrero de 2020, impuso 408 multas a 99 EPS y demás EAPB, que ascienden a $49.410.195.63 por temas referentes a la falta de oportunidad en la prestación de servicios de salud, categoría que incluye la programación de citas con especialista, medicina general y odontología, disponibilidad de agenda, incumplimiento en la prestación del servicio de salud, CTC, trámite de autorización, red prestadora de servicios de salud y servicios PBS no UPC. El número de PQRD radicadas para los siguientes años, fueron: (i) 2015, 285.378; (ii) 2016, 410.387; (iii) 201, 274.129; (iv) 2018, 505.07https://docs.supersalud.gov.co/PortalWeb/ProteccionUsuario/EstadisticasPQRD/Forms/AllItems.aspx#InplviewHash027cb112-aa9f-4329-854b-e5012d1ef01f=FolderCTID%3D0x012001; (v) 2019, 655.73, (vi) 2020, 1.867 y, (vii) al 19 de diciembre de 2021, 2.263.? Por último, la Defensoría del Pueblo reportó que durante los años 2020 y 2021 recibieron 1.126 PQRD que tuvieron como principales motivos la falta de oportunida y negació en el acceso a los servicios de salud; interrupción o falta de continuidad en el tratamient; falta de entrega o entrega incompleta de elementos de bioseguridad Covid-1; e incumplimiento de acciones judiciales, acción de tutela, desacato, otros.
Como se advierte, la satisfacción de los usuarios respecto de la atención brindada por las entidades de salud dio cuenta de las deficiencias en la prestación del servicio, las cuales exigen del rector de la política pública, las autoridades responsables de la vigilancia y los diferentes actores del sistema, acciones tendientes a superarlas y de esa forma garantizar a toda la población el acceso a los servicios de salud en condiciones de calidad. Lo anterior, encuentra respaldo en los resultados de los informes de acciones de tutela, PQRD y sanciones impuestas por la Supersalud.
Ahora bien, atendiendo a que el SOGCS, como ya se dijo, se encuentra compuesto por el Sistema Único de Habilitació, (ii) la Auditoría para el Mejoramiento de la Calidad de la Atención de Salud, (iii) el Sistema Único de Acreditació y, (iv) el Sistema de Información para la Calidad, se procederá a estudiar cada uno de ellos.
Sistema Único de Habilitación: exige el cumplimiento de las condiciones básicas de tecnología, ciencia, suficiencia patrimonial y financiera, capacidad técnico-administrativa a los prestadores de servicios de salud, para así brindar seguridad a los usuario. Lo anterior, controlado y verificado a través de Sispro y la Encuesta de Evaluación de los Servicios de las EPS que se aplica para ambos regímenes y que permiten recaudar información sobre el desempeño en torno a calidad, oportunidad, acceso, satisfacción, trato digno, entre otras.
En tales términos, la Sala considera plausible que el rector de la política pública adopte medidas tendientes a realizar este tipo de exigencias a los prestadores de servicios de salud, que resultan de gran valía ya que aportan a mejorar la calidad en la prestación de los servicios, evitando en principio, que un prestador que no cumple con la capacida, suficiencia patrimonial y financiera requerid, se habilite para prestar servicios, afectando a los usuarios del sistema para quienes “es muy importante tener la certeza de que los consultorios, clínicas y hospitales a los que asisten, en realidad puedan prestar los servicios que necesitan y que lo hagan con excelente calidad. En virtud de lo anterior, se destaca la implementación de procedimientos de acreditación de los servicios de salud al interior del SGSSS y que estos se enfoquen en la protección del usuari.
Sin embargo, Fedesalu controvirtió lo manifestado por Minsalud, al indicar que la anonimización y falta de disponibilidad pública de la información, impedía a los centros de estudio hacer seguimiento a la gestión de calidad y oportunidad de los servicios de salud, lo que “evidencia falta de transparencia, al no querer evaluar ni permitir evaluar a otros el comportamiento de las EPS y la realidad de la prestación de los servicios de salud, bajo este mercado del aseguramiento. Esta falta de transparencia, siempre determinada y sostenida por la Dirección del Sistema ha sido la característica fundamental del SGSSS desde su implementación”.
Sobre lo dicho, cabe señalar que si bien en la página web del Ministerio reposa información sobre calidad y oportunidad, muchas de las fuentes, entre ellas Sispro, REPS y el portal de indicadores no funcionan de la forma en la que deberían, su contenido no es de fácil acceso y no permite hacer comparaciones entre los prestadores del sistema. En virtud de lo anterior, será necesario que Minsalud en aplicación de los principios de transparencia y participación social del sistema, actualice sus bases de datos y permita además el acceso que sin afectar derechos fundamentales al habeas data, facilite a los usuarios del sistema revisar los avances y retrocesos al interior de este.
Auditoría para el Mejoramiento de la Calidad de la Atención de Salud: creada para llevar a cabo la evaluación y mejoramiento de la calidad recibida respecto de la esperada desde el punto de vista de los usuarios, la cual realiza visitas a los prestadores de servicios de salud con el fin de verificar el cumplimiento y mantenimiento de las condiciones de habilitación.
La auditoría permite (i) obtener resultados centrados en el cliente, (ii) la evaluación de los procesos de atención, orientada a buscar la mejora en los resultados con los que este se relaciona, (iii) entender el proceso de evaluación como uno de atención clínico-administrativo que atraviesa toda la organización y que examina tanto el desempeño de la repartición clínica o administrativa, como la forma en la cual interactúa con las otras unidades para la prestación del servicio con calidad, (iv) orientar su impacto hacia la mejora de procedimientos y no hacia la búsqueda de culpables, la cual promueve la internalización en el profesional y en la organización de las mejoras obtenidas a través de la promoción de la autoevaluación y el autocontrol de atención e, (v) implementar procesos de mejoramiento que le permitan optimizar la utilización de los recursos destinados a la atención -eficiencia clínica y administrativa-, impactar en la salud de los pacientes y la población -efectividad clínica- y ofrecer al cliente los servicios que espera y a los que tiene derecho en un ambiente de respeto e interacción en la dimensión interpersonal de la atención, de tal manera que le genere satisfacción -aceptabilidad-. Asimismo, que incentive un justo y óptimo equilibrio entre el cumplimiento de las expectativas de los individuos y las necesidades de la sociedad -optimizaciónhttps://www.minsalud.gov.co/Documentos%20y%20Publicaciones/Pautas%20de%20Auditoria%20para%20el%20Mejoramiento%20de%20la%20Calidad%20de%20la%20Atenci%C3%B3n%20en%20Salud.pdf.
Como se advierte, las auditorías cumplen, sin lugar a duda, una función que resulta de gran relevancia en torno a la verificación del cumplimiento de requisitos y de su permanencia en el tiempo. Adicionalmente, es necesario que estas se lleven a cabo de forma irrestricta, continua y sin amplios espacios entre ellas, ya que, tratándose de servicios de salud, la calidad debe perdurar y ser objeto de rigurosos seguimientos que permitan tener claridad de que por ejemplo, la infraestructura permanece y cuenta con buenas condiciones, los protocolos se cumplen, etc. En conclusión, este tipo de procedimiento que de forma sistemática y continúa buscan el mejoramiento de la calidad de los servicios de salud que reciben los usuarios, deben ser reconocidos por la Sala reconoce como aquellas que siempre aportarán de forma positiva al mejoramiento de la calidad y la durabilidad del SGSSS, lo que permite acercarse a la garantía de la prestación de los servicios de forma adecuada.
Sistema Único de Acreditación: buscó la modernización y actualización del componente mencionado, definido como “el conjunto de procesos, procedimientos y herramientas de implementación voluntaria y periódica por parte de las entidades a las que se refiere el artículo 2 del presente decreto, los cuales están destinados a comprobar el cumplimiento gradual de niveles de calidad superiores a los requisitos mínimos obligatorios, para la atención en salud, bajo la dirección del Estado y la inspección, vigilancia y control de la Superintendencia Nacional de Salud”. Lo anterior, implementa una forma distinta de acreditación, ya no a través del Icontec como se llevó a cabo hasta el año 2014, sino mediante varios acreditadores que cumplan los requisitos definidos para ello y que deberán estar inscritos en el Registro Especial de Acreditadores en Salu. Por lo tanto, podría decirse que el sistema analizado resulta en principio ser una práctica positiva, que ha tratado de mantenerse en el tiempo, antes con el Icontec, ahora con el sistema mencionado y que las exigencias realizadas a los prestadores de salud en torno a la calidad, los llevan a mejorar en este aspecto y a proporcionar un mejor servicio.
Sistema de Información para la Calidadstema de Información para la Calidad: el cual establece la obligación al MSPS de diseñar, implementar y estimular la competencia por calidad entre los agentes del sector, para orientar a los usuarios en el conocimiento de las características del sistema, el ejercicio de sus derechos y deberes, para que puedan tomar decisiones sobre los mismos y que contiene la información correspondiente a los indicadores de calidad de las EAPB, analizados líneas atrás y el REPS.
En este punto debe decirse que el SOGCS y cada uno de sus cuatro componentes, son medidas diseñadas por el MSPS que propenden por el mejoramiento de la calidad con la que se brinda la atención en salud a los usuarios del sistema. Herramientas que buscan realizar una verificación y control al interior de los prestadores y promotores de servicios de salud, con el fin de avanzar en el goce efectivo del derecho fundamental, sin embargo, el rector de la política pública no puso en conocimiento de la Sala los resultados y el impacto que aquellas han generado en la calidad de los servicios que se prestan.
Conclusiones respecto a calidad
En relación con el componente bajo examen, la Sala especial evidenció que el indicador de experiencia en la atención da a conocer la oportunidad en el servicio, permite evidenciar avances, pero también retrocesos en materia de calidad, puesto que la prestación tardía es a todas luces contraria al concepto que se analiza. Al respecto, observó que los tiempos para la asignación de citas de cirugía general, medicina interna, ginecología, obstetricia y la cirugía de cataratas disminuyeron, lo que resulta positivo para la prestación del servicio de salud. No obstante, la asignación de citas por medicina general, la práctica de ecografías, las cirugías de reemplazo de cadera y revascularización miocárdica aumentaron considerablemente.
En torno a la última que se menciona, debe resaltarse que en 2019 su programación se tomaba 4 días pero en el primer semestre de 2021 Sispro da cuenta de 132 días, no obstante, dicho dato de acuerdo con lo reportado por la cartera de salud dio cuenta de que el tiempo real es de 3.14. Lo anterior evidencia un enorme problema en cuanto al reporte de los tiempos que allí se publican. Asimismo, el número de mujeres que asisten a su primer control de embarazo antes de la semana doce de gestación ha aumentado, lo que demuestra por un lado, que la atención en algunas de las especialidades mencionadas y en el control prenatal ha mejorado y de otra parte, que se han presentado retrocesos en algunas especialidades que requieren de un trabajo adicional para superar las falencias que el indicador da a conocer y así garantizar el goce efectivo del derecho a la salud con calidad.
No obstante, en el tratamiento de cáncer se evidenció una situación contraria, pues desde la sospecha de la enfermedad hasta el inicio de los procedimientos se supera un tiempo mínimo de 3 y máximo de 21 días, los que resultan contrarios al goce efectivo del derecho fundamental a la salud y la vida misma, pues se trata de un diagnóstico que pone en riesgo la existencia de quien lo padece. Por lo tanto, es necesario que Minsalud y la Supersalud implementen las medidas pertinentes para disminuirlos y asegurar una atención oportuna y de calidad a los usuarios del SGSSS; para lo cual será necesario que la cartera de salud como rectora de la política pública en salud y responsable de implementar las medidas requeridas para mejorar la calidad de los servicios que se ofrecen dentro del SGSSS, habilite espacios participativos en los que fomente el diálogo con las comunidades y la gobernanz, de tal forma que se logren evidenciar las barreras que lo impiden. Así las cosas, el MSPS debe trabajar en mejorar la oportunidad en la prestación del servicio mencionado, sin que ello signifique que disminuyan sus esfuerzos respecto de aquellos que han brindado resultados satisfactorios.
Valoración del nivel de cumplimiento de la orden vigésima novena
De acuerdo con la metodología de evaluación fijada paulatinamente desde el auto 411 de 201, la Sala procederá a determinar si con ocasión de lograr la cobertura universal (i) se han adoptado medidas; (ii) si las mismas han resultado ser conducentes y, (iii) los resultados y avances obtenidos con ellas.
En esta oportunidad corresponde a la Corte examinar si las actuaciones desarrolladas por las diferentes entidades responsables, cumplieron con lo requerido para entender superada la falla estructural evidenciada en la orden vigésima novena emitida en la sentencia T-760 de 2008, en concordancia con la Ley Estatutaria en Salud; para ello analizó los documentos remitidos por los diferentes actores del sistema y la Defensoría del Pueblo, las normas proferidas por Minsalud, así como la información contenida en las páginas de las entidades públicas y los conceptos de los peritos constitucionales voluntarios.
Sea lo primero manifestar que en el desarrollo de la valoración de la orden vigésima novena, la Sala pudo evidenciar problemas de confiabilidad en la información que reposa en las bases de datos del Ministerio de Salud y que es remitida a esta Corporación como insumo en la verificación del acatamiento del mandato ya que en algunos casos resultó contradictoria y en otros, no concordaba con lo publicado en las páginas de la entidad. Lo anterior, exige del rector de la política pública la actualización de sus sistemas de información y la unificación de los datos que pretende remitir a la Sala Especial.
En cuanto a la asegurabilidad de los residentes del territorio nacional, se observó la implementación de medidas conducentes, tendientes a facilitar el ingreso y permanencia de los usuarios del sistema, tales como el MIAS y el Maite, el mecanismo de protección al cesante, la contribución solidaria creada en el artículo 242 de la Ley 1955 de 2019 y la regulación de la movilidad dentro del sistema. Además, el rector de la política pública acreditó resultados positivos en materia de afiliación que a 2021 se ubicó en un 99%. De igual forma, evidenció que el aseguramiento entre el 201 y 202 tuvo un incremento promedio de 5 puntos porcentuales, el cual resulta ser significativo y permitió 8.821.649 de nuevos afiliados al SGSSS, pues en el 2010 estaban asegurados 42.506.800 y en el 2021, 51.328.449, lo que demuestra un avance significativo en materia de aseguramiento, ocasionado en parte por la actualización.
Se observó que el Ministerio no adoptó medidas específicas para la afiliación de (i) quienes al haber perdido su capacidad de pago para cotizar al RC, no clasifican en la encuesta Sisbén para hacer parte del RS y; (ii) los que han sido beneficiarios de pensionados o cotizantes fallecidos, durante el tiempo que dura el trámite de reconocimiento de la pensión de sobreviviente o sustitución pensional, cuando no tienen capacidad económica para cotizar al sistema; a pesar de que tiempo atrás han sido identificados como aquellos que no cumplen requisitos para vincularse al régimen contributivo y subsidiado. Sin embargo, se identificó que una de las medidas adoptadas, esto es la contenida en el artículo 242 de la Ley 1955 de 2019, podría facilitar el ingreso de estas personas, quienes a través de la contribución solidaria superarían las dificultades que impiden su aseguramiento, pero que al no haber sido reglamentada no está produciendo los efectos anunciados por el Ministerio, quien indicó estar trabajando en el decreto reglamentario que le permitirá su puesta en marcha. Adicionalmente, no debe dejarse de lado que si bien el Gobierno nacional ha implementado medidas para mitigar la pandemia del Covid-19 y que protegen a estas poblaciones, pues pese a no poder cotizar, pueden permanecer en el RC, se trata de acciones temporales y que una vez finalice la emergencia sanitaria perderá vigencia dejando sin afiliación a la población beneficiaria y por ello se puede afirmar que las medidas implementadas a pesar de ser conducentes no son suficientes ni sostenibles.
Por su parte y referente a la población carcelaria, la Sala constató que el personal sanitario que labora en los centros penitenciarios resulta ser insuficiente para la cantidad de detenidos que allí se encuentran y se aleja de cumplir con las directrices de la OMS en torno al número de médicos y enfermeras que se requieren por cada 10.000 habitantes para garantizar una buena cobertura, además, las entidades responsables no cuentan con los datos precisos respecto del número de internos que se encuentran afiliados al SGSSS. Lo anterior, no solo evidencia problemas en los sistemas de información y registro, sino también, la posibilidad de que un porcentaje de los privados de la libertad, no cuenten con afiliación al sistema de salud y en consecuencia tengan restringida la posibilidad de acceder a servicios fundamentales.
Finalmente, y en torno a los migrantes residentes en territorio nacional, la Sala concluyó que es necesario que el Gobierno difunda en mayor medida la información pertinente para que dé a conocer entre esta población, las posibilidades con las que cuenta para entre otras cosas, acceder al sistema de aseguramiento y de esa forma a los servicios integrales de salud.
Por lo tanto, respecto de la afiliación como parte de la cobertura universal, la Sala considera que se tomaron medidas conducentes que facilitan el aseguramiento de los usuarios y su permanencia en el sistema, asimismo, se acreditaron resultados a través de los incrementos de los últimos años que pudieron tener origen en las medidas que de forma temporal decretó e implementó el Gobierno nacional para mitigar la pandemia del Covid-19, por lo que dichos resultados pueden no mantenerse en el tiempo. Lo anterior, permite calificar en medio el nivel de cumplimiento para este componente.
A su vez, al analizar la accesibilidad física, la Sala verificó que la capital de la República y los departamentos con más población tienen una mayor oferta que los territorios geográficamente dispersos. De igual forma, se pudo evidenciar que el número de servicios médicos y hospitalarios ha mostrado variaciones, en ocasiones positivas y en otras, negativas; en cambio, en las ZGD la tendencia ha sido principalmente, decreciente o el número de servicios se ha mantenido. Por ejemplo, Guaviare, San Andrés, Vaupés y en general este tipo de departamentos mostraron disminución en la oferta de servicios de pediatría, salas de parto, ginecología, medicina general, ginecobstetricia, urgencias, psiquiatría y medicina interna, situación que afecta su capacidad para prestar servicios de salud en forma oportuna y con calidad, lo que mantiene las brechas de inequidad que se hace más gravosa en momentos en los que el país enfrenta una pandemia.
De igual forma, la capacidad instalada con la que cuentan los centros de reclusión es insuficiente ya que se puso de presente la falta de personal sanitario, la ausencia de contratación con la red externa de operadores en salud, deficiencias en equipos biomédicos y priorización de remisiones a las audiencias judiciales sobre las citas médicas, debido al poco personal. Lo anterior, da cuenta de los problemas que en torno a accesibilidad física, padecen los internos de los centros carcelarios y que afectan el goce efectivo del derecho a la salud.
Adicionalmente, el MSPS implementó medidas tendientes a facilitar la garantía de los servicios de salud de poblaciones que presentan dificultades para acceder a ellos, ejemplo de ello es la telemedicina y la atención virtual, que permite atender a la población sin necesidad de un encuentro personal con el galeno tratante y que ha facilitado las atenciones en medio de la pandemia del Covid-19; respecto de la cual, la Sala identificó que puede ofrecer dificultades por temas de conectividad y/o manipulación de las nuevas tecnologías a los usuarios. Sin embargo, Minsalud no acreditó resultados de su implementación, motivo por el que no es posible evaluar su efectividad.
Asimismo, el “Programa Becas Crédito” y el fondo de residencias médicas que propenden por aumentar el recurso humano en salud y la ubicación física de los servicios de especialistas en diferentes regiones del país donde existe deficiencia de estos, si bien pueden ser conducentes, no garantizan la permanencia a largo plazo de los profesionales en los sitios que históricamente han tenido déficit. No obstante, sobre el particular la Corte debe señalar que no cuenta con resultados que den a conocer que como su implementación permitirá alcanzar el objetivo señalado.
En consecuencia, se han puesto en marcha medidas que resultan conducentes ya que buscan de alguna manera mejorar el acceso efectivo a los servicios de salud del territorio nacional, pero la información verificada no permite concluir que se haya alcanzado dicha meta, ya que en departamentos como Vaupés, Guainía, Guaviare, Amazonas y Chocó no se ha logrado el avance necesario en temas de capacidad instalada, ya que si bien, esta ha ido en aumento en algunos servicios, en otros ha decrecido o se ha mantenido, pese al bajo número con el que contaban y el largo periodo de tiempo que ha transcurrido desde que se emitió la orden objeto de valoración. Lo anterior, debido a que el MSPS no reportó resultados sobre el impacto que han tenido en la accesibilidad y calidad de la prestación de servicios de salud a la población que reside en territorio colombiano y de forma especial, aquello ubicados en ZGD, respecto de (i) las herramientas virtuales de atención en salud y, (ii) el SOGCS, en consecuencia, se concluye que la accesibilidad física en estos territorios resulta insuficiente para los requerimientos de la población.
Sobre la asequibilidad económica, la Sala evidenció que las familias colombianas deben pagar como gasto privado el 4% si es empleado y 12.5% del IBC, si aporta como independiente por concepto de cotización al SGSSS, así como los dineros que por medicamentos y/o procedimientos deban sufragar y que obedecen al gasto de bolsillo reportado -14.9% y 14.1% para 2019 y 2020-. Sin embargo, al no contar con información que permita identificar, de acuerdo con los niveles de ingreso, que porcentaje de la población incurre en gasto empobrecedor, la Sala estima que no es posible emitir una conclusión al respecto.
Adicionalmente, el MSPS ha emitido varias normas a través de las que ha implementado medidas conducentes para garantizar la accesibilidad física y ha reducido el gasto de bolsillo, a través de la exoneración de copagos y cuotas moderadoras a algunos pacientes con características especiales y/o enfermedades particulare para que puedan a acceder a los servicios de salud, los cuales y según los reportes conocidos, brindan una protección apropiada, sin embargo debe tenerse en cuenta lo que se ha dicho en el párrafo anterior en torno a los porcentajes mencionados.
En relación con la calidad de la atención en salud, puede decirse que el Gobierno nacional adoptó medidas conducentes para garantizarla a través de la vigilancia y control a la prestación de servicios, entre ellas los indicadores de experiencia en la atención para IPS, EABP y DTS publicados en Sispro y la creación del SOGCS. Los primeros permiten medir la calidad, a través de la verificación de la oportunidad en la prestación de servicios. Al respecto, se reportaron mejoras relevantes en temas de vacunación de menores de edad, asistencia de mujeres al primer control antes de la semana doce de gestación, tiempos en la asignación de citas con medicina general, pediatría, programación de cirugías de reemplazo de cadera y de cataratas, lo que facilita el acceso de los usuarios al sistema de salud, pues dio a conocer que para la última de las mencionadas, se pasó de 24 días en 2020 a 16 en 2021 para su programación, lo que demuestra un avance importante.
No obstante, se observaron incrementos para el 2021 en la asignación de citas de medicina interna, odontología general, ginecología y resonancia magnética nuclear, asimismo y en cuanto al tratamiento de cáncer, los indicadores evidenciaron que los tiempos que transcurren desde la sospecha de la enfermedad, hasta que se inician los tratamientos van de 31 a 218 días, los que resultan contrarios al goce efectivo del derecho fundamental a la salud y la vida misma, dada la gravedad de la patología que se menciona y que pone en riesgo la vida. Ejemplos de ello, es lo que sucede con el cáncer de cuello uterino, de próstata y de mama, lo que hace necesario que Minsalud implemente las medidas pertinentes para disminuirlos y asegurar una atención oportuna y de calidad a los pacientes diagnosticados con este tipo de enfermedad.
Finalmente, se creó el Sistema Obligatorio de Garantía de Calidad en Salud y que tiene como componentes el Sistema Único de Habilitación, la Auditoría para el Mejoramiento de la Calidad de la Atención de Salud, el Sistema Único de Acreditación y el Sistema de Información para la Calidad y que buscan mejorar la atención en los servicios de salud. Medidas dadas a conocer por la cartera de salud y que resultan ser conducentes, pero respecto de las cuales no se han acreditado sus resultados en torno a la calidad de la prestación del servicio.
Frente a los componentes de accesibilidad y calidad que integran la cobertura universal, la Sala concluye que si bien el Ministerio de Salud ha creado e implementado medidas conducentes; respecto del primero, no se acreditaron los resultados que permitieran evaluar el impacto de estas. De otro lado y en cuanto a la calidad, debe decirse que frente a algunas de las medidas se acreditaron resultados, pero los mismos no permiten evidenciar que se superarán las deficiencias en la calidad de la prestación del servicio. Así las cosas, la Corte considera que los componentes analizados tienen un nivel de cumplimiento bajo.
En conclusión, de conformidad con lo señalado anteriormente y lo establecido en el auto 411 de 2015, la Sala Especial de Seguimiento encuentra que para el mandato vigésimo noveno de la Sentencia T-760 de 2008 hay lugar a declarar dos niveles de cumplimiento, uno medio respecto del componente de afiliación y bajo para los componentes de accesibilidad y calidad.
En la sentencia T-760 de 2008, esta Corporación impartió dieciséis órdenes dirigidas a corregir las fallas estructurales evidenciadas en el SGSSS, dentro de ellas, la falta de cobertura universal que generaba dificultades en el acceso de los usuarios al sistema. En virtud de lo anterior, emitió la orden vigésima novena, a través de la cual se pretendía que el entonces, Ministerio de la Protección Social implementara las medidas necesarias para asegurar de forma sostenible, la universalidad de la cobertura -antes de enero de 2010-; meta que de no poder ser cumplida debería, de manera justificada, ser fijada nuevamente.
Al llevar a cabo el estudio del acatamiento del mandato antes mencionado, la Sala Especial de Seguimiento estableció que la cobertura universal se entenderá cumplida una vez se verifique a) la afiliación de toda la población residente en territorio colombiano y particularmente de aquellos grupos poblacionales que de tiempo atrás han tenido dificultades en el acceso al SGSSS, entre ellos (i) aquellos que al haber perdido su capacidad de pago para cotizar el RC, no clasificaban en la encuesta Sisbén para ingresar al RS; (ii) los beneficiarios de pensionados o cotizantes fallecidos, durante el trámite de reconocimiento de la pensión de sobreviviente o sustitución pensional, cuando no pueden cotizar al sistema; (iii) la población carcelaria y, (iv) la migrante. Asimismo, cuando se garantice la b) accesibilidad a la atención en salud, lo cual implica además (i) accesibilidad física; (ii) asequibilidad económica y, (iii) calidad.
En atención a lo anterior, al estudiar las medidas implementadas por el Gobierno nacional para cumplir con la orden en mención concluyó que, pese a que han transcurrido trece años desde la emisión de esta, continúan los problemas de asegurabilidad y accesibilidad que alejan al SGSSS de la universalización de la cobertura en salud. Lo anterior, fundamentado en las siguientes conclusiones:
Respecto a la asegurabilidad de los residentes en territorio nacional se evidenció que al 2021 se tenía al 99% de la población afiliada al SGSSS, lo que demostró que entre los años 2010 al 2021, dicho porcentaje tuvo un incremento de 5 puntos porcentuales, por lo que para el último año citado, las personas que no contaban con aseguramiento en salud, era del 1%. Sin embargo, se verificó la persistencia de barreras en la afiliación de los mencionados grupos poblacionales, pues si bien el artículo 242 de la Ley 1955 de 2019 creó la contribución solidaria, a través de la cual podrían vincularse al SGSSS, dicha norma no ha sido reglamentada y por ende, no se ha hecho efectiva. En este sentido, la Sala concluyó que si bien se presentaron avances en temas de aseguramiento que pueden tener origen en las medidas que se forma temporal se implementaron para mitigar la pandemia del Covid-19, era necesario continuar avanzando para lograr la afiliación de todos los residentes en el territorio colombiano, teniendo en cuenta a los grupos previamente identificados, los migrantes y las personas privadas de la libertad.
Respecto de la accesibilidad física, se evidenció que pese a que en Bogotá y los principales departamentos del país como Antioquia, Valle del Cauca y Atlántico, han contado con mayor capacidad instalada para ofrecer servicios de salud, se continúan presentando problemas de infraestructura en territorios dispersos, tal es el caso de departamentos como Guaviare, San Andrés, Vaupés y en general este tipo de departamentos que desde el año 2012 al 2021 mostraron disminuciones en el número de servicios de en la oferta de servicios de pediatría, salas de parto, ginecología, medicina general, ginecobstetricia, urgencias, psiquiatría y medicina interna, es decir, que persisten las brechas de desigualdad e inequidad en aquellos territorios, lo que ha impedido la materialización de la orden analizada.
Ahora bien, es insuficiente la capacidad instalada con la que se han brindado servicios de salud a la población carcelaria, por la ausencia de contratación con la red externa de operadores en salud que mejoró para el 2018, pero continuó reportando deficiencias en equipos biomédicos y priorización de remisiones a las audiencias judiciales sobre las citas médicas, debido al poco personal existente y que no cumple con los estándares fijados por la OMS.
En cuanto a la asequibilidad económica, la Sala concluyó que por no contar con información suficiente, no era posible identificar qué porcentaje de la población incurre en gasto empobrecedor.
Finalmente y en lo que a calidad se refiere, la Sala concluyó que en efecto el Gobierno nacional adoptó medidas para garantizar la calidad en el servicio de salud, entre las que encontró la creación del SOGCS, que si bien no logró ser constatada en punto de resultados, si se verificaron los indicadores de experiencia en la atención para IPS, EABP y DTS publicados en Sispro, los que reportaron mejoras relevantes en temas de vacunación de menores de edad, asistencia de mujeres al primer control antes de la semana doce de gestación, tiempos en la asignación de citas con medicina general, programación de cirugías de cataratas y reemplazo de cadera, lo que seguramente ha facilita el acceso de los usuarios al sistema de salud.
No obstante, se incrementaron los tiempos de asignación de consulta para medicina interna, ginecología y cirugía de revascularización miocárdica, asimismo y referente al tratamiento de cáncer, los indicadores reportaron que el tiempo transcurrido desde la sospecha de la enfermedad, hasta que se inició el tratamiento fue de 31 a 218 días, lo que resulta contrario al goce efectivo del derecho fundamental a la salud y la vida misma, dada la gravedad de dicha patología.
En tales términos la Sala Especial de Seguimiento, de conformidad con lo establecido en el auto 411 de 2015, definió que para el mandato vigésimo noveno de la sentencia T-760 de 2008 debían declararse dos niveles de cumplimiento: (i) medio respecto del componente de afiliación y (ii) bajo para los componentes de accesibilidad y calidad.
En consecuencia, y con el fin de avanzar en el cumplimiento a lo establecido en el numeral veintinueve de la sentencia T-760 de 2008, ordenó al Ministerio de Salud y Protección Social: (i) diseñar e implementar medidas que garanticen la afiliación al SGSSS para aquellos grupos poblacionales mencionados en el numeral 80 de esta providencia; (ii) emitir la reglamentación necesaria para la puesta en marcha del mecanismo de contribución solidaria, creado mediante el artículo 242 del PND; (iii) implementar las medidas necesarias para disminuir los tiempos que transcurre entre la sospecha y el inicio de tratamiento para padecimientos de cáncer; (iv) actualizar las bases de datos y unificar la información que desde allí se extrae con destino a la Corte; (v) crear e implementar mecanismos que garanticen la accesibilidad física de los habitantes en los territorios de dispersión geográfica; (vi) asimismo, emitir en un término de 45 días un informe que contenga lo mencionado en el numeral 6 del acápite de órdenes de esta decisión y; (vii) presentar a la Sala de Seguimiento un informe con corte a 30 de junio y 31 de diciembre de cada año, en el que se dé a conocer lo citado en el numeral 7 de las órdenes a impartir en el auto en cita.
Órdenes por impartir.
Atendiendo a los niveles de cumplimiento definidos y ante la necesidad de superar la problemática estructural que die origen a la orden analizada, se impartirán las siguientes órdenes:
241.1 Al Ministerio de Salud y Protección Social
241.1.1 Diseñe e implemente medidas que garanticen la afiliación al SGSSS para (i) aquellos que no cumplen requisitos para hacer parte del RS y no cuentan con capacidad económica para cotizar al RC y; (ii) los beneficiarios de pensionados o cotizantes fallecidos, durante el tiempo que dura el trámite de reconocimiento de la pensión de sobreviviente o sustitución pensional cuando no tienen capacidad económica para cotizar al sistema.
241.1.2 Realice un cálculo real sobre cada uno de los fenómenos que impiden lograr el 100% del aseguramiento en salud, como son (i) la movilidad interna; (ii) los nacimientos y, (iii) las defunciones, así como los que considere pertinentes, para establecer una meta fija real, alcanzable y sostenible en materia de afiliación.
241.1.3 Expida el decreto reglamentario del mecanismo de contribución solidaria, creado mediante el artículo 242 del PND.
241.1.4 Implemente las medidas necesarias para disminuir los tiempos que transcurren entre la sospecha y el inicio de tratamiento para padecimientos de cáncer y para el que tendrá que habilitar espacios participativos en los que fomente el diálogo con las comunidades y la gobernanza, de tal forma que se logren evidenciar las barreras existentes.
241.1.5 Actualice las bases de datos y unificar la información que desde allí se extrae con destino a la Corte.
241.1.6 Cree e implemente mecanismos que garanticen la accesibilidad física de los habitantes en los territorios de dispersión geográfica. Para lo anterior, deberá habilitar espacios participativos en los que fomente el diálogo con las comunidades y la gobernanza, de tal forma que puedan evidenciarse las barreras existentes.
241.1.7 Remita a esta Corporación, en un término de 45 días contados a partir de la notificación de esta providencia, un informe que contenga lo siguiente:
El tiempo promedio que deben soportar los usuarios del sistema en desplazarse del lugar de su residencia, al sitio donde se le presta la atención en salud, discriminado por departamentos.
La información sobre el gasto privado y gasto de bolsillo de los colombianos, señalando los conceptos que los conforman y la participación en cada uno de ellos, y que porcentaje de la población incurre en gasto catastrófico. Lo anterior deberá ser discriminado por años a partir de 2015 y hasta la fecha.
Número de afiliados que hicieron uso de la movilidad entre regímenes, la forma en que esta se llevó a cabo -ascendente y descendente-.
Resultados de los indicadores de suficiencia y disponibilidad
241.1.8 Presente a la Sala de Seguimiento un informe con corte a 30 de junio y 31 de diciembre de cada año, en el que se den a conocer las actividades desplegadas y los resultados obtenidos para garantizar: (ii) afiliación; (ii) accesibilidad y, (iii) calidad. Asimismo, en cuanto a accesibilidad deberá dar a conocer el gasto de bolsillo y el catastrófico de los colombianos; y respecto a calidad, los resultados derivados de cada uno de los componentes del SOCGS y las medidas adoptadas con ocasión de estos. Documentos que deberán ser presentados a más tardar, un mes después de la fecha de corte.
En mérito de lo expuesto, la Sala Especial de Seguimiento a la Sentencia T-760 de 2008,
III. RESUELVE:
Primero. Declarar el nivel de cumplimiento medio del componente de afiliación de la orden vigésima novena de la sentencia T-760 de 2008, con base en las consideraciones expuestas en esta providencia y la sentencia estructural.
Segundo. Declarar el nivel de cumplimiento bajo de los componentes de accesibilidad y calidad del mandato vigésimo noveno de la sentencia T-760 de 2008, por lo expuesto en la parte motiva de esta decisión y la sentencia estructural.
Tercero. Ordenar al Ministerio de Salud y Protección Social que con el fin de avanzar en el cumplimiento a lo establecido en el numeral veintinueve de la sentencia T-760 de 2008, adopte las siguientes medidas, cuyos resultados deberán ser informados a esta Corporación:
Diseñar e implementar medidas que garanticen la afiliación al SGSSS para (i) aquellos que no cumplen requisitos para hacer parte del RS y no cuentan con capacidad económica para cotizar al RC y; (ii) los beneficiarios de pensionados o cotizantes fallecidos, durante el tiempo que dura el trámite de reconocimiento de la pensión de sobreviviente o sustitución pensional cuando no tienen capacidad económica para cotizar al sistema. Para lo anterior, en un plazo de 45 días, deberá remitir un cronograma en el que dé a conocer las actividades que desarrollará con el fin de dar cumplimiento a lo ordenado, teniendo en cuenta que el plazo máximo para el diseño de la medida no podrá exceder de seis meses y la implementación de esta, deberá desarrollarse en un término semejante.
Realizar un cálculo real sobre cada uno de los fenómenos que impiden lograr el 100% del aseguramiento en salud, como son (i) la movilidad interna; (ii) los nacimientos y, (iii) las defunciones, así como los que considere pertinentes, para establecer una meta fija real, alcanzable y sostenible en materia de afiliación.
Emitir el decreto reglamentario para la puesta en marcha del mecanismo de contribución solidaria, creado mediante el artículo 242 de la Ley 1955 de 2019, para lo que contará con un tiempo máximo de seis meses.
Implementar las medidas necesarias para disminuir los tiempos que transcurren entre la sospecha y el inicio de tratamiento para padecimientos de cáncer. Mandato que deberá ser materializado en un término máximo de seis meses y para el que tendrá que habilitar espacios participativos en los que fomente el diálogo con las comunidades y la gobernanza, de tal forma que se logren evidenciar las barreras existentes.
Actualizar las bases de datos y unificar la información que desde allí se extrae con destino a la Corte. Crear e implementar mecanismos que garanticen la accesibilidad física de los habitantes en los territorios de dispersión geográfica, para lo que deberá remitir en un plazo de 45 días un cronograma en el que dé a conocer las actividades que desarrollará con el fin de dar cumplimiento a lo ordenado, teniendo en cuenta que el plazo máximo para el diseño de la medida no podrá exceder de seis meses y la implementación de esta, deberá desarrollarse en un término semejante. Para lo anterior, deberá habilitar espacios participativos en los que fomente el diálogo con las comunidades y la gobernanza, de tal forma que puedan evidenciarse las barreras existentes.
Remitir a esta Corporación, en un término de 45 días contados a partir de la notificación de esta providencia, un informe que contenga lo mencionado en el f.j. 241.1.7.
Presentar a la Sala de Seguimiento un informe con corte a 30 de junio y 31 de diciembre de cada año, en el que se dé a conocer lo señalado en el f.j. 241.1.8. .
Cuarto. Proceda la Secretaría General de esta Corporación a librar las comunicaciones correspondientes, acompañando copia integral de este proveído.
Notifíquese, comuníquese y cúmplase.
JOSÉ FERNANDO REYES CUARTAS
Magistrado
ALEJANDRO LINARES CANTILLO
Magistrado
ANTONIO JÓSE LIZARAZO OCAMPO
Magistrado
MARTHA VICTORIA SÁCHICA
Secretaria General



